Original Editors – Geoffrey De Vos
Top Contributors – Delmoitie Giovanni, Scott Cornish, Geoffrey De Vos, Kim Jackson i Glenn-Gerlo
Definicja/Opis
Zespół przedziału kończyny dolnej jest stanem, w którym ciśnienie wzrasta w obrębie nierozszerzalnej przestrzeni w obrębie kończyny. Powoduje to upośledzenie krążenia i funkcji tkanek w tej przestrzeni, ponieważ uciska tkankę nerwową, naczynia krwionośne i mięśnie. Najczęściej występuje po urazach nogi i przedramienia, ale również ramienia, uda, stopy, pośladka, dłoni i brzucha.
Ten stan może prowadzić do śmierci tkanki (martwica) z powodu kompresji naczyń krwionośnych, a następnie zakłócenia krążenia i braku tlenu (niedokrwienie), jeśli nie jest odpowiednio zdiagnozowany i leczony. Wyróżnia się 3 rodzaje zespołu przedziałów: ostry (ACS), podostry i przewlekły zespół przedziałów wysiłkowych (CECS).
Ostry zespół przedziałów (ACS) jest spowodowany krwawieniem lub obrzękiem w zamkniętym, nieelastycznym przedziale mięśniowym, który jest otoczony powięzią i kością. Do najczęstszych przyczyn tego powikłania należą złamania, tępy uraz oraz uraz reperfuzyjny po ostrej niedrożności tętniczej. Zwiększenie ciśnienia wewnątrzkomorowego może prowadzić do uszkodzenia nerwów i zmniejszenia perfuzji tkanek, co skutkuje niedokrwieniem mięśni lub martwicą, w której pośredniczą naciekające neutrofile.
Przewlekły zespół przedziałów (CCS) jest częstym urazem u młodych sportowców, powodującym ból w zaangażowanym przedziale kończyny dolnej podczas forsownych ćwiczeń. Klinicznie objawia się on nawracającymi epizodami skurczu mięśni, ciasnoty i sporadycznymi parestezjami. Dodatkowo dochodzi do wzrostu ciśnienia w mięśniach szkieletowych, czemu towarzyszy ból, obrzęk i upośledzenie funkcji mięśni. W przeciwieństwie do innych urazów spowodowanych wysiłkiem, takich jak złamanie, zapalenie okostnej lub zapalenie ścięgna, problem ten nie reaguje na leki przeciwzapalne lub fizykoterapię.
Zespół ten występuje dość regularnie i występuje u biegaczy długodystansowych, piłkarzy, koszykarzy oraz wojskowych mężczyzn i kobiet. Może również wystąpić u dzieci, młodzieży lub dorosłych, ale częściej u dorosłych.
Anatomia klinicznie istotna
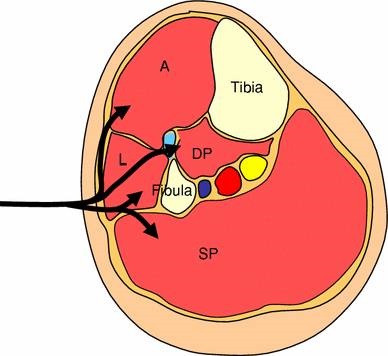
W nodze dolnej znajdują się 4 przedziały, przedni (A), boczny (L), głęboki tylny (DP) i powierzchowny tylny (SP). Granicami przedziałów są kości podudzia (piszczel i strzałka), błona międzykostna oraz przednia przegroda międzymięśniowa. Przedział przedni obejmuje: mięsień piszczelowy przedni, extensor hallucis longus, extensor digitorum longus, peroneus tertius, tibialis anterior oraz nerw głęboki okostnowy.
Przedział boczny obejmuje; peroneus longus i brevis, a także powierzchowny nerw ościsty. Przedział tylny głęboki obejmuje piszczel tylną, haluksa zginacza długiego, digitorum zginacza długiego, popelinę i nerw piszczelowy. Przedział tylny powierzchowny obejmuje mięsień brzuchaty łydki, mięsień podeszwowy, mięsień podkolanowy i nerw strzałkowy. Wszystkie te przedziały otoczone są powięzią, która nie ulega rozciągnięciu.
Zdjęcie: http://www.clinorthop.org/volume/468/issue/4
Epidemiologia /Etiologia
Średnia roczna zapadalność na ACS dla mężczyzn wynosi 7,3 na 100 000, a dla kobiet 0,7 na 100 000. Wielu chorych to młodzi mężczyźni ze złamaniami nasady kości piszczelowej, z urazem tkanek miękkich lub z diatezą krwotoczną. Każde schorzenie powodujące wzrost ciśnienia w przedziale może prowadzić do rozwoju ostrego (ACS) lub przewlekłego zespołu przedziałów wysiłkowych (CECS).
ACS występuje po: Uraz tkanek
Jedną z głównych przyczyn CECS są powtarzalne i forsowne ćwiczenia. Podczas intensywnych ćwiczeń może dojść do 20% wzrostu objętości i masy mięśni z powodu zwiększonego przepływu krwi i obrzęku, co powoduje wzrost ciśnienia. Obrzęk tkanek miękkich w obrębie przedziału powoduje dalszy wzrost ciśnienia wewnątrzprzedziałowego, co upośledza odpływ żylny i limfatyczny z uszkodzonego obszaru. Jeśli ciśnienie będzie dalej wzrastać, w końcu przerodzi się to w cykl, który może doprowadzić do niedokrwienia tkanek. Normalne średnie ciśnienie w tkance śródmiąższowej w rozluźnionych mięśniach wynosi ± 10-12 mmHg. Jeśli ciśnienie to wzrośnie do 30 mmHg lub więcej, małe naczynia w tkance ulegają kompresji, co prowadzi do zmniejszenia przepływu krwi odżywczej, niedokrwienia i bólu. Przedni przedział jest dotknięty chorobą częściej niż boczne, głębokie i powierzchowne przedziały tylne.
Charakterystyka/prezentacja kliniczna
Pacjenci z zespołem przedziałów kończyny dolnej cierpią z powodu długotrwałego upośledzenia sprawności, takiego jak zmniejszenie siły mięśniowej, ograniczenie zakresu ruchu i ból. Do najczęstszych objawów zespołu przedziałów należą:
- Uczucie napięcia
- Obrzęk
- Ból (przy aktywnym zginaniu kolana, a szczególnie przy biernym rozciąganiu mięśni)
- Parestezja
Ból i obrzęk są wiodącymi objawami w tym schorzeniu, które pojawia się i nasila podczas aktywności fizycznej, takiej jak bieganie i uprawianie innych sportów, takich jak koszykówka i piłka nożna. Ból jest zwykle zlokalizowany nad zaangażowanymi kompartmentami i może promieniować do kostki lub stopy. Podczas ćwiczeń pojawia się pieczenie, skurcze, bóle i napięcie. W skrajnych przypadkach (lub przy niewłaściwym leczeniu) może dojść do porażenia kończyny dolnej, kostki i stopy.
Ból:
Ból jest klasycznie pierwszym objawem rozwoju ACS, ma charakter niedokrwienny i jest opisywany jako nieproporcjonalny do sytuacji klinicznej. Czułość bólu w diagnostyce ACS wynosi tylko 19% przy swoistości 97%, co może skutkować wysokim odsetkiem przypadków fałszywie ujemnych lub przeoczonych, ale niskim odsetkiem przypadków fałszywie dodatnich, a jeśli ból występuje, jest rozpoznawany stosunkowo wcześnie.
Ból jest często odczuwany przy biernym rozciąganiu dotkniętej grupy mięśni. Na przykład, jeśli podejrzewa się ACS w głębokim tylnym przedziale nogi, a stopa jest zgięta grzbietowo, zwiększony ból będzie widoczny.
Objawy i oznaki neurologiczne:
Paraestezja i hipoestezja mogą wystąpić na obszarze nerwów przebiegających przez dotknięty przedział i są zwykle pierwszymi oznakami niedokrwienia nerwów, chociaż zaburzenia czucia mogą być wynikiem towarzyszącego uszkodzenia nerwów. Ulmer podał czułość 13% i swoistość 98% dla klinicznego stwierdzenia parestezji w ACS, co stanowi odsetek wyników fałszywie ujemnych, wykluczających ten objaw jako przydatne narzędzie diagnostyczne.
Paraliż mięśni zawartych w dotkniętych przedziałach jest uznawany za późny objaw i ma równie niską czułość jak inne w przewidywaniu obecności ACS, prawdopodobnie z powodu trudności w interpretacji podstawowej przyczyny osłabienia, którą może być hamowanie przez ból, bezpośredni uraz mięśnia lub powiązane uszkodzenie nerwu.
Obrzęk:
Obrzęk w dotkniętym przedziale może być objawem ACS, chociaż stopień obrzęku jest trudny do dokładnej oceny, co czyni ten objaw bardzo subiektywnym. Przedział może być zasłonięty przez gips, opatrunek lub inne grupy mięśni, na przykład w przypadku głębokiego przedziału tylnego.
Diagnoza różnicowa
Diagnoza różnicowa u pacjentów z bólem podudzia spowodowanym wysiłkiem fizycznym obejmuje:
- zespół napięcia przyśrodkowej kości piszczelowej (MTSS)
- złamania kości strzałkowej i piszczelowej
- uszkodzenia powięzi
- zespoły uwięźnięcia nerwu,
- klaudynację naczyniową
- przepuklinę dysku lędźwiowego.
Procedury diagnostyczne
Precyzyjne rozpoznanie przewlekłego zespołu przedziałów wysiłkowych można postawić na podstawie dokładnego wywiadu, badania fizykalnego, badania ciśnienia w przedziałach i/lub skanowania kości.
W wywiadzie i badaniu fizykalnym pacjenta odgrywają ważną rolę w rozpoznaniu ACS. W niektórych przypadkach jednak wywiad i badanie fizykalne są niewystarczające do postawienia prawidłowej diagnozy. W takich przypadkach oraz w innych sytuacjach, w których niemożliwe jest zebranie wiarygodnego wywiadu lub przeprowadzenie badania fizykalnego (brak świadomości/śpiączka, zatrucie, małe dzieci, itp. Normalne ciśnienie w przedziale mięśniowym wynosi 10-12 mm Hg.
Ostry zespół przedziałów mięśniowych
- Przy ocenie, podstawowym objawem jest obrzęk kończyny dotkniętej chorobą
- Niezdolność do aktywnego poruszania zginaczami i prostownikami stopy jest ważnym wskaźnikiem
- Objawy takie jak progresja bólu
- Ból przy biernym rozciąganiu mięśni dotkniętych chorobą
- Często stwierdza się zaburzenie czucia w przestrzeni między pierwszym a drugim palcem jako konsekwencję ucisku lub niedokrwienia głębokiego nerwu okostnowego. Nerw ten znajduje się w przedziale przednim. Zmniejszone czucie stanowi późny objaw ACS
- Brak tętna tętniczego jest częściej objawem uszkodzenia tętnic niż późnym objawem ACS
Przewlekły zespół przedziałów wysiłkowych
.
- Ból zaczyna się w ciągu pierwszych 30 minut wysiłku i może promieniować do kostki/stopy
- Ból ustępuje po zaprzestaniu aktywności
- Codzienna aktywność zwykle nie prowokuje
- Przy ocenie, podstawowym objawem jest obrzęk kończyny dotkniętej bólem
- Niezdolność do aktywnego poruszania zginaczami i prostownikami stopy jest ważnym wskaźnikiem
- Sygnały takie jak progresja bólu
- Rejestracja wewnątrzprzedziałowego ciśnienia tkankowego (igła i manometr, cewnik knotowy, cewnik szczelinowy):
Ciśnienie przed wysiłkiem ≥ 15 mmHg
1 minuta po wysiłku ≥ 30 mmHg
5 minuta po wysiłku ≥ 20 mmHg
- MRI:
Potrzebne są dalsze badania w celu określenia wartości progowych dla rozpoznania CECS. MRI może stać się nieinwazyjną alternatywą w wykrywaniu podwyższonego ciśnienia w tkankach przedziału
Dzięki rozpoznaniu tych objawów możliwe jest wczesne rozpoznanie ACS i CECS, co pozwala na natychmiastowe rozpoczęcie odpowiedniego leczenia.
Reported sensitivities and specificities of the clinical symptoms and signs of ACS:
|
Symptom lub objaw |
Cechy szczególne | Czułość (%) | Swoistość (%) | Pozytywna wartość predykcyjna (%) | Negatywna wartość predykcyjna (%) |
|
Ból |
Nieproporcjonalnie do proporcjonalny do sytuacji klinicznej |
||||
|
Ból przy rozciąganiu |
Zwiększony ból przy rozciąganiu mięśni objętych chorobą |
||||
|
Zmiany czucia zmiany |
znieczulenie lub drętwienie |
||||
|
ruchowe |
Obrzęk |
Oceniany za pomocą palpacji manualnej |
Mierniki wyniku
Najważniejszym czynnikiem warunkującym zły wynik leczenia ostrego zespołu przedziałów po urazie jest opóźnienie w rozpoznaniu. Powikłania są zwykle powodujące inwalidztwo i obejmują infekcje, przykurcze i amputacje. Jedną z głównych przyczyn opóźnień może być niedostateczna wiedza na temat tego schorzenia. Chociaż uznaje się, że dzieci, ze względu na trudności w ocenie, oraz pacjenci z hipotensją są w grupie ryzyka, większość dorosłych, u których rozwija się zespół ostrego przedziału, nie ma hipotensji. Świadomość ryzyka wystąpienia tego zespołu może zmniejszyć opóźnienie w rozpoznaniu. Ciągłe monitorowanie ciśnienia w przedziale może pozwolić na wcześniejsze postawienie diagnozy i zminimalizowanie powikłań. Wczesne rozpoznanie i leczenie są ważne w celu uniknięcia długotrwałej niepełnosprawności po wystąpieniu zespołu ostrego przedziału.
Badanie
Palpacja podudzia – w tym obszarze będzie wyczuwalne twarde, drewniane uczucie.
Dzieci – rozpoznanie rozwijającego się CS u dziecka jest trudne ze względu na ograniczoną zdolność dziecka do komunikacji i potencjalny lęk przed badaniem przez obcą osobę. Ortopedzi są przeszkoleni w poszukiwaniu objawów 5 P (ból, parestezja, porażenie, bladość, brak tętna) związanych z CS. Badanie niespokojnego, przestraszonego małego dziecka jest trudne, a dokumentowanie stopnia bólu nie jest praktyczne u dziecka, które może nie być w stanie lub nie chce się skutecznie komunikować.
Medyczne postępowanie
Złotym standardem leczenia jest fasciotomia, ale większość doniesień na temat jej skuteczności dotyczy krótkich okresów obserwacji. Zaleca się odbarczenie wszystkich czterech przedziałów (przedniego, bocznego, głębokiego tylnego i powierzchownego tylnego) przez jedno nacięcie boczne lub nacięcia przednio-boczne i tylno-przyśrodkowe. Pacjenci mogą być zdolni do wykonywania wszystkich typowych czynności już kilka dni po operacji. Leczenie należy rozpocząć od odpoczynku, obłożenia lodem, modyfikacji aktywności oraz, jeśli to wskazane, stosowania niesteroidowych leków przeciwzapalnych.
Zabiegi fizykoterapeutyczne
Jedynym nieoperacyjnym sposobem leczenia, który z pewnością złagodzi ból CECS jest zaprzestanie wykonywania czynności powodujących ból. Normalna aktywność fizyczna powinna być modyfikowana, z uwzględnieniem bólu. U pacjentów, którzy chcą zachować sprawność krążeniowo-oddechową, można zastąpić bieganie jazdą na rowerze, ponieważ wiąże się to z mniejszym ryzykiem wzrostu ciśnienia w przedziale. Terapia masażem może przynieść pewne korzyści pacjentom z łagodnymi objawami lub tym, którzy odmawiają interwencji chirurgicznej. Jednak ogólnie rzecz biorąc, leczenie nieoperacyjne jest na ogół nieskuteczne, a objawy nie ustąpią bez leczenia. Jak już wspomniano, nieleczony zespół przedziałów może powodować niedokrwienie mięśni i nerwów, a w końcu prowadzić do nieodwracalnych uszkodzeń, takich jak śmierć tkanek, martwica mięśni i trwały deficyt neurologiczny w obrębie przedziału.
Terapia fizyczna w CECS
Podejmowano próby leczenia zachowawczego w CECS, ale na ogół nie są one skuteczne. Objawy zwykle nawracają po powrocie pacjenta do ćwiczeń. Zaprzestanie uprawiania sportu jest opcją, ale jest to wybór, którego większość sportowców odmawia.
Leczenie zachowawcze
Leczenie zachowawcze CECS polega głównie na zmniejszeniu aktywności lub obciążenia dotkniętego przedziału. Ćwiczenia w wodzie, takie jak bieganie w wodzie, mogą utrzymać/poprawić mobilność i siłę bez niepotrzebnego obciążania dotkniętego przedziału. Skuteczne okazały się również masaż i ćwiczenia rozciągające. Terapia masażem może również pomóc pacjentom z łagodnymi objawami lub osobom, które zrezygnowały z interwencji chirurgicznej, umożliwiając im wykonywanie większej ilości ćwiczeń bez bólu. Terapia nieoperacyjna ma na celu uzyskanie lub zachowanie ruchomości stawu.
Terapia przedoperacyjna
Terapia przedoperacyjna w CECS obejmuje ograniczenie aktywności, z zachętą do treningu krzyżowego i rozciągania mięśni przed rozpoczęciem ćwiczeń. Takie podejście może być również pomocne w pierwotnej prewencji CECS, chociaż dostępne są jedynie ograniczone badania. Inne środki przedoperacyjne to odpoczynek, modyfikacja obuwia i stosowanie niesteroidowych leków przeciwzapalnych (NSAID) w celu zmniejszenia stanu zapalnego. Zaleca się unikanie odlewania, szynowania lub ucisku chorej kończyny.
Leczenie pooperacyjne
Leczenie pooperacyjne w CECS obejmuje wspomagane dźwiganie ciężarów z pewnymi zmianami, w zależności od techniki operacyjnej. Wczesna mobilizacja jest zalecana tak szybko, jak to możliwe, aby zminimalizować bliznowacenie, które może prowadzić do zrostów i nawrotu zespołu.
Aktywność może być zwiększona do jazdy na rowerze stacjonarnym i pływania po zagojeniu ran chirurgicznych. Ćwiczenia izokinetyczne wzmacniające mięśnie można rozpocząć po 3-4 tygodniach. Bieganie jest włączane do programu aktywności w 3-6 tygodniu. Pełna aktywność jest wprowadzana po około 6-12 tygodniach, z naciskiem na szybkość i zwinność. Poniżej podano zalecenia dotyczące pełnego powrotu do zdrowia i uniknięcia nawrotów;
- Nałożenie obuwia bardziej odpowiedniego do terenu
- Wybór bardziej odpowiednich powierzchni i terenu do ćwiczeń
- Planowanie aktywności
- Całkowite unikanie niektórych czynności
- Opanowanie strategii powrotu do zdrowia i utrzymania dobrego stanu zdrowia (np.
- Modyfikacja miejsca pracy w celu obniżenia ryzyka urazu
Pooperacyjna terapia fizykalna jest niezbędna dla pomyślnego powrotu do zdrowia. w zależności od charakteru zabiegu, oczekiwanego czasu gojenia i postępów poczynionych podczas rehabilitacji. Treatment incorporates strategies to restore range of motion, mobility, strength and function.
Key Research
Matthew R., Daniel B., Laith M. and Andrew S. Chronic exertional compartment syndrome: diagnosis and management. BioMedSearch. (2005) Volume 62
Resources
Literatura:
- M Béuima M., Bojanic I. Overuse injuries of the musculoskeletal system. CRC press,
- C Reid D.. Sports injuries assessment and rehabilitation. Churchill Livingstone USA, 1992
Clinical Bottom Line
Ostry zespół przedziałowy (ACS) występuje, gdy zwiększone ciśnienie w przedziale ograniczonym nieugiętymi błonami powięziowymi upośledza krążenie i funkcję tkanek w tej przestrzeni. ACS jest chirurgicznym stanem nagłym.
- ACS najczęściej rozwija się wkrótce po znacznym urazie, szczególnie związanym ze złamaniami kości długich podudzia lub przedramienia. ACS może również wystąpić w następstwie penetrujących lub drobnych urazów, a także z przyczyn nieurazowych, takich jak uraz niedokrwienno-reperfuzyjny, koagulopatia, niektóre zatrucia i ukąszenia zwierząt, wynaczynienie płynów infuzyjnych, wstrzyknięcie leków rekreacyjnych i długotrwały ucisk kończyny.
- Dokładność badania przedmiotowego w rozpoznawaniu ACS jest ograniczona. Wczesne objawy ACS obejmują postępujący ból nieproporcjonalny do urazu; objawy obejmują napięte obrzęknięte przedziały i ból przy biernym rozciąganiu mięśni w obrębie dotkniętego przedziału. Ważną wskazówką dla rozwoju ACS jest szybka progresja objawów i oznak w ciągu kilku godzin oraz obecność wielu wyników badań zgodnych z diagnozą u pacjenta z grupy ryzyka. Ścisła obserwacja i seryjne badania pacjentów zagrożonych wystąpieniem ACS mają ogromne znaczenie. Deficyty ruchowe są późnym objawem związanym z nieodwracalnym uszkodzeniem mięśni i nerwów.
- Natychmiastowa konsultacja chirurgiczna powinna być uzyskana w każdym przypadku podejrzenia ACS na podstawie czynników ryzyka pacjenta i wyników badań klinicznych. Jeśli to możliwe, chirurg powinien ustalić potrzebę pomiaru ciśnienia w przedziale, co może pomóc w rozpoznaniu. Pojedynczy prawidłowy odczyt ciśnienia w przedziale, który może być wykonany we wczesnym okresie choroby, nie wyklucza ACS. Seryjne lub ciągłe pomiary są ważne, gdy ryzyko pacjenta jest umiarkowane lub wysokie lub utrzymuje się kliniczne podejrzenie.
- Normalne ciśnienie w przedziale tkankowym mieści się w zakresie od 0 do 8 mmHg. Objawy ACS rozwijają się, gdy ciśnienie w tkankach wzrasta i zbliża się do ciśnienia systemowego. Ciśnienie niezbędne do powstania urazu jest jednak różne. Wyższe ciśnienie może być konieczne, zanim dojdzie do uszkodzenia nerwów obwodowych u pacjentów z nadciśnieniem systemowym, natomiast ACS może rozwinąć się przy niższym ciśnieniu u osób z niedociśnieniem lub chorobą naczyń obwodowych.
- Podczas interpretacji pomiarów ciśnienia w przedziale u pacjentów z klinicznymi objawami sugerującymi ACS, sugeruje się stosowanie różnicy pomiędzy rozkurczowym ciśnieniem krwi a ciśnieniem w przedziale 30 mmHg lub mniejszej jako progu dla podwyższonego ciśnienia w przedziale.
- Bezzwłoczne postępowanie w przypadku podejrzenia ACS obejmuje zmniejszenie wszelkiego zewnętrznego nacisku na przedział. Należy usunąć wszelkie opatrunki, szyny, gipsy i inne pokrycia ograniczające. Kończyna powinna być utrzymywana na poziomie tułowia, nie powinna być uniesiona ani opuszczona. Należy podać środki przeciwbólowe i uzupełniający tlen. Hipotensja zmniejsza perfuzję i powinna być leczona dożylnymi bolusami izotonicznego roztworu soli.
Fasciotomia w celu pełnego odbarczenia wszystkich zaangażowanych przedziałów jest ostatecznym leczeniem ACS w zdecydowanej większości przypadków. Opóźnienia w wykonaniu fasciotomii zwiększają zachorowalność.
Przewlekły zespół przedziałów wysiłkowych (CECS)
W przypadku pacjentów z klinicznymi objawami CECS i potwierdzonym podwyższonym ciśnieniem w przedziałach wysiłkowych, leczenie operacyjne wykazało poprawę wyników klinicznych w porównaniu z leczeniem zachowawczym. Pacjenci w wieku poniżej 23 lat i izolowane uwolnienie przedziału przedniego (w porównaniu z uwolnieniem przednio-bocznym) są czynnikami związanymi z poprawą subiektywnego funkcjonowania i satysfakcji po fasciotomii. Zaleca się unikanie uwalniania bocznego, chyba że jest to wyraźnie uzasadnione.
Zespół przedziałowy u dzieci
Większe zapotrzebowanie na środki przeciwbólowe jest często pierwszym objawem CS u dzieci i powinno być uważane za istotny znak trwającej martwicy tkanek. CS pozostaje rozpoznaniem klinicznym, a pomiar ciśnienia w przedziale powinien być wykonywany tylko jako badanie potwierdzające u pacjentów niekomunikatywnych lub gdy rozpoznanie jest niejasne. Dzieci ze złamaniami nadkłykciowymi kości ramiennej, złamaniami przedramienia, złamaniami kości piszczelowej i medycznymi czynnikami ryzyka koagulopatii są narażone na zwiększone ryzyko i powinny być ściśle monitorowane. Jeśli stan ten jest wcześnie leczony za pomocą fasciotomii, można oczekiwać dobrych długoterminowych wyników klinicznych.
- 1.00 1.01 1.02 1.03 1.04 1.05 1.06 1.07 1.08 1.09 1.10 Bong MR., Polatsch DB., Jazrawi LM., Rokit AS. Chronic Exertional Compartment Syndrome, Diagnosis and Management. Hospital for Joint Diseases 2005, Volume 62, Numbers 3 & 4.
- 2.0 2.1 Rorabeck CH. The treatment of compartment syndromes of the leg. Division of Orthopaedic Surgery, University Hospital, London, Ontario, Canada, © 1984 British Editorial Society of Bone and Joint Surgery vol. 66-b
- Kirsten G.B, Elliot A, Jonhstone J. Diagnosing acute compartment syndrome. Journal of bone and joint surgery (Br) 2003. Volume 85, Number 5, 625-632
- 4.0 4.1 4.2 4.3 4.4 Oprel PP., Eversdij MG., Vlot J., Tuinebreijer WE. Acute Compartment Syndrome of the Lower Leg: A Difficult Diagnosis? Department of Surgery-Traumatology and Pediatric Surgery, Erasmus MC, University Medical Center Rotterdam, The Open Orthopaedics Journal, 2010, 4, 115-119
- 5.0 5.1 5.2 Frink, Michael, et al. „Long term results of compartment syndrome of the lower limb in polytraumatised patients.” Injury 38.5 (2007): 607-613
- 6.0 6.1 Turnipseed, William D., Christof Hurschler, and Ray Vanderby. „The effects of elevated compartment pressure on tibial arteriovenous flow and relationship of mechanical and biochemical characteristics of fascia to genesis of chronic anterior compartment syndrome.” Journal of vascular surgery 21.5 (1995): 810-817.
- 7.0 7.1 Styf, Jorma R., and Lars M. Körner. „Diagnostyka przewlekłego zespołu przedziału przedniego w obrębie kończyny dolnej”. Acta orthopaedica Scandinavica 58.2 (1987): 139-144.
- 8.0 8.1 8.2 Chechik, O., G. Rachevsky, and G. Morag. „Michael Drexler, T. Frenkel Rutenberg, N. Rozen, Y. Warschawski, E. Rath, Single minimal incision fasciotomy for the treatment of chronic exertional compartment syndrome: outcomes and complications”, Archives of Orthopaedic and Trauma Surgery – September 2016
- 9.0 9.1 Van der Wal, W. A., et al. „The natural course of chronic exertional compartment syndrome of the lower leg”. Chirurgia Kolana, Traumatologia Sportowa, Artroskopia 23.7 (2015): 2136-2141.
- 10.0 10.1 10.2 10.3 Abraham TR. Acute Compartment Syndrome. Medycyna Fizyczna i Rehabilitacja. (2016)
- 11.0 11.1 Blackman PG, Simmons LR, Crossley KM: Treatment of chronic exertional anterior compartment syndrome with massage: a pilot study. Clin J Sport Med 1998;8:14-7.
- 12.0 12.1 McQueen, M. M., and P. Gaston. „Acute compartment syndrome.” Bone & Joint Journal 82.2 (2000): 200-203.
- Hutchinson MR, Ireland ML. „Common compartment syndromes in athletes. Leczenie i rehabilitacja” Sports Med. 1994 Mar;17(3):200-8.
- 14.0 14.1 Ulmer T. The clinical diagnosis of compartment syndrome of the lower leg: are clinical findings predictive of the disorder? Journal of Orthopaedic Trauma 2002; 16(8): 572-577
- McQueen M, Duckworth A, The diagnosis of acute compartment syndrome: a review, European Journal of Trauma and Emergency Surgery, October 2014, Volume 40, Issue 5, pp 521-528
- Slimmon, Drew, et al. „Long-term outcome of fasciotomy with partial fasciectomy for chronic exertional compartment syndrome of the lower leg.” The American Journal of Sports Medicine 30.4 (2002): 581-588.
- Pedowitz RA, Hargens AR, Mubarak SJ, Gershuni DH: Modified criteria for the objective diagnosis of chronic compartment syndrome of the leg. Am J Sports Med 1990;18:35-40.
- 18.0 18.1 Pooya Hosseinzadeh, MD, and Vishwas R. Talwalkar, MD Compartment Syndrome in Children: Diagnosis and Management, American Journal of Orthopaedics, 2016 January;45(1):19-22
- Orlin, Jan Roar, et al. „Prevalence of chronic compartment syndrome of the legs: Implications for clinical diagnostic criteria and therapy.” Scandinavian Journal of Pain 12 (2016): 7-12.
- 20.0 20.1 20.2 20.3 Gregory A Rowdon, MD; Redaktor naczelny: Craig C Young, MD et al Chronic Exertional Compartment Syndrome Treatment & Management Updated: Oct 08, 2015.
- Wiegand, N., et al. „Differential scanning calorimetric examination of the human skeletal muscle in a compartment syndrome of the lower extremities.” Journal of thermal analysis and calorimetry 98.1 (2009): 177-182.
- Val Irion, Robert A. Magnussen, Timothy L. Miller , Christopher C. Kaeding „Return to activity following fasciotomy for chronic exertional compartment syndrome” Eur J Orthop Surg Traumatol October 2014, Volume 24, Issue 7, pp 1223-1228.
- 23.0 23.1 Andrea Stracciolini MD , E. Mark Hammerberg MD, Maria E Moreira, MD Richard G Bachur, MD Jonathan Grayzel, MD, FAAEM Acute compartment syndrome of the extremities
.