Questa è una pagina tecnica su come il Norman Parathyroid Center esegue la scansione sestamibi per la malattia paratiroidea e l’iperparatiroidismo. Molte di queste informazioni sono destinate a medici e tecnologi che eseguono scansioni Sestamibi. Queste informazioni saranno troppo tecniche per la maggior parte dei pazienti paratiroidei. Se sei un paziente paratiroideo, sei il benvenuto a leggere questa pagina, ma per favore non fare questa la prima pagina di Parathyroid.com che si sta leggendo – è troppo tecnico e sarà sopraffare voi. QUESTA È UNA PAGINA AVANZATA. Se si desidera leggere circa la scansione sestamibi, leggere la nostra pagina Panoramica Sestamibi prima più volte! (Clicca qui). La cosa più importante da ricordare mentre leggete queste pagine è che le scansioni sestamibi sono più spesso sbagliate che giuste. Se sono negative sono sbagliate il 100% delle volte. Se sono positive, sbagliano il 60% delle volte. Le scansioni non dovrebbero mai essere usate per determinare se qualcuno ha un iperparatiroidismo… non possono dirlo! Le scansioni sono MOLTO enfatizzate e vorremmo che la gente smettesse di farle. Ricordate, le scansioni sono più sbagliate che giuste. Smettete di fare le scansioni – vi confonderanno – e saranno sbagliate!
Obiettivi della procedura della scansione con sestamibi per la malattia paratiroidea.
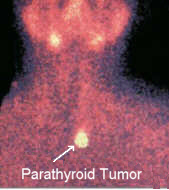 Un modo molto semplice di guardare queste scansioni è questo: Lo scopo della scansione sestamibi è quello di rilevare gli adenomi paratiroidei nei pazienti con iperparatiroidismo primario sporadico. Il sestamibi è usato per discriminare tra la malattia paratiroidea singola e quella a più ghiandole. Il Sestamibi assiste il chirurgo nella localizzazione di un adenoma paratiroideo in un ambiente tridimensionale, permettendo un approccio operativo più diretto alle paratiroidi. L’uso della scansione Sestamibi per la “conferma” della diagnosi di iperparatiroidismo è sconsigliato – la sensibilità non è abbastanza alta per essere usata in questo modo, (ma la specificità è vicina al 100%). Ripeteremo questo concetto più e più volte perché questa scansione è usata male circa l’80% delle volte! Questa scansione NON deve essere usata per “confermare” che un paziente ha una malattia paratiroidea (tranne in rare circostanze). Questo scan NON deve essere usato per determinare quale paziente paratiroideo deve essere operato e quale no. NON HA SENSO FARE QUESTO!
Un modo molto semplice di guardare queste scansioni è questo: Lo scopo della scansione sestamibi è quello di rilevare gli adenomi paratiroidei nei pazienti con iperparatiroidismo primario sporadico. Il sestamibi è usato per discriminare tra la malattia paratiroidea singola e quella a più ghiandole. Il Sestamibi assiste il chirurgo nella localizzazione di un adenoma paratiroideo in un ambiente tridimensionale, permettendo un approccio operativo più diretto alle paratiroidi. L’uso della scansione Sestamibi per la “conferma” della diagnosi di iperparatiroidismo è sconsigliato – la sensibilità non è abbastanza alta per essere usata in questo modo, (ma la specificità è vicina al 100%). Ripeteremo questo concetto più e più volte perché questa scansione è usata male circa l’80% delle volte! Questa scansione NON deve essere usata per “confermare” che un paziente ha una malattia paratiroidea (tranne in rare circostanze). Questo scan NON deve essere usato per determinare quale paziente paratiroideo deve essere operato e quale no. NON HA SENSO FARE QUESTO!
La scansione Sestamibi è uno studio di localizzazione per trovare la ghiandola paratiroidea male, NON uno studio diagnostico per diagnosticare la malattia paratiroidea.
È anche uno studio funzionale come tutti i test di medicina nucleare sono. Fino al 10% di tutti i pazienti con iperparatiroidismo primario non si localizzano con una scansione sestamibi di MOLTO BUONA qualità, ma hanno ancora la malattia! È stato suggerito da altri che un tasso di localizzazione inferiore all’80% suggerisce che la tecnica utilizzata dovrebbe essere rivista. Noi siamo d’accordo! Il nostro alto tasso di individuazione degli adenomi paratiroidei è venuto con una crescente esperienza ed è aumentato ogni anno. Il nostro tasso di localizzazione degli adenomi è di circa il 94% di TUTTI i pazienti con malattia paratiroidea che ci vengono inviati, cioè quasi tutti quelli con adenomi (la nostra sensibilità nel rilevare tutti gli adenomi negli ultimi 3500 pazienti è del 97,2%…ricordate, questa scansione serve a differenziare gli adenomi paratiroidei dai non adenomi). Si noti anche che un altro 3-4% circa avrà un’iperplasia paratiroidea a 4 ghiandole… non si illuminerà mai, e più precisamente, non mostrerà mai un singolo focus di radioattività. Cerchiamo di essere ancora molto chiari – le ghiandole paratiroidi iperplastiche sono molto diverse dagli adenomi paratiroidei. Non assorbiranno MAI abbastanza radioattività da essere rilevabili da una scansione. MAI. Pertanto, un paziente con iperplasia delle 4 ghiandole deve sempre avere una scansione negativa. Inoltre, molti pazienti con adenomi avranno una scansione negativa a causa delle cattive tecniche di scansione. Se non ha letto la nostra prima pagina sulla scansione con sestamibi, DEVE leggerla prima. Quella pagina mostra le statistiche delle scansioni effettuate in tutti gli Stati Uniti e mostra che la maggior parte delle scansioni fatte negli Stati Uniti (e in tutto il mondo) sono inutili, e sono negative a causa delle cattive tecniche utilizzate. DOVETE LEGGERE QUELLA PAGINA PRIMA… CLICCA QUI.
La scansione Sestamibi non mostrerà MAI una ghiandola paratiroidea normale. La scansione Sestamibi non mostrerà MAI una ghiandola iperplastica in un paziente con iperparatiroidismo primario. Di nuovo, lo ripetiamo: la scansione Sestamibi non mostrerà MAI una ghiandola iperplastica in un paziente con iperparatiroidismo primario.
Questo test non è molto buono per i pazienti con iperparatiroidismo secondario – che hanno iperplasia delle 4 ghiandole per definizione – ma può essere utile. Non ci si deve aspettare gli stessi risultati in un paziente con iperplasia secondaria. Le migliori scansioni del mondo probabilmente non mostreranno tutte e quattro le ghiandole iperplastiche, anche se potrebbero mostrarne 2 o 3. Il vero uso della scansione sestamibi per i pazienti con iperparatiroidismo secondario (a causa della malattia renale) è quello di assicurarsi che non ci sia una ghiandola paratiroidea iperplastica che è scesa troppo in basso e si trova nel petto o è non scesa e si trova in alto nel collo. NON aspettatevi di vedere 4 ghiandole distinte in un paziente con iperplasia dovuta a malattia renale.
Molto di ciò che abbiamo imparato sulla scansione sestamibi deriva dalla nostra esperienza con la chirurgia radioguidata per la malattia paratiroidea. Abbiamo misurato la radioattività di oltre 15.000 ghiandole paratiroidi in pazienti che hanno avuto una scansione sestamibi entro 1,5 ore dall’operazione. Abbiamo pubblicato il nostro primo studio su questo nel 1999. È chiaro che l’uso di una sonda in sala operatoria può distinguere la differenza tra una ghiandola paratiroidea normale, una ghiandola paratiroidea iperplastica e un adenoma paratiroideo MEGLIO DI QUANTO PUÒ FARE IL PATOLOGO, e MOLTO MEGLIO DELL’ASSAGGIO INTRAOPERATIVO DELL’ORMONE PTH. Le ghiandole paratiroidi normali non diventano radioattive più del grasso. La sonda leggerà vicino allo zero proprio come se misurasse il grasso. Una ghiandola paratiroidea iperplastica diventerà radioattiva, ma MAI più del 15% del fondo (di solito intorno al 6-8% del fondo) (questo non vale per l’iperparatiroidismo secondario–una malattia diversa). Un adenoma paratiroideo diventerà molto radioattivo e avrà quasi sempre livelli di radioattività che sono più del 20% del fondo, tipicamente dal 30 all’80%, dal 17 al 190%. Per questo la nostra pubblicazione del 1999 si intitola “La regola del 20%…”. Se una paratiroide viene rimossa dal collo di un paziente e ha più del 20% di radioattività di fondo, DEVE essere un adenoma e non è necessaria una sezione congelata per diagnosticarlo. Inoltre, se si trova una ghiandola normale in questo paziente e non ha radioattività, allora si è virtualmente sicuri che questo paziente è guarito (salvo il raro doppio adenoma – meno dell’1%). Quindi, una scansione di altissima qualità e l’uso PROPRIO della sonda e la comprensione della “radioattività contenuta” permette ad un chirurgo paratiroideo esperto di eseguire la maggior parte delle operazioni paratiroidee in meno di 15 minuti con un tasso di guarigione del 99,8%.
Come facciamo le nostre eccellenti scansioni sestamibi–
–la più alta risoluzione e le più accurate scansioni sestamibi nel mondo.
Tempo dell’esame: Da 10 minuti a 1 ora (da 10 a 20 minuti se viene eseguito immediatamente prima di un intervento chirurgico minimo sulla paratiroide (la procedura MIRP) utilizzando la mappatura nucleare intraoperatoria…vedi sotto) (Circa il 98% delle nostre scansioni sono completate in 20 minuti o meno).
Preparazione del paziente: Alcuni esaminatori preferiscono dare del succo di limone entro 20 minuti dall’imaging iniziale (20% succo/80% acqua). Si pensa che questo diminuisca l’assorbimento da parte delle ghiandole salivari. Noi NON lo facciamo abitualmente e non l’abbiamo trovato utile.
Apparecchiature e finestre energetiche:
- Fotocamera: Seimens ZLC 7500 Orbitor (occasionalmente vengono usate anche altre telecamere, non così importanti)
- Collimatore: Bassa energia, alta risoluzione. La colimnazione pin-hole non dovrebbe MAI essere usata! IMPORTANTE!!!
- Finestra: 20%
- Picco: Tc99m Auto Peak
- Ingrandimento: 1.6 solo su computer (le immagini ad alto ingrandimento non devono MAI essere usate). Computer: Picker Odyssey 750
Radiofarmaco, dose e tecnica di somministrazione
- Tc-99m sestamibi
- 20 mCi (740 Mbq) (+/- a seconda degli estremi del peso corporeo)
- Iniezione IV standard
- L’imaging con doppia sottrazione isotopica non dovrebbe MAI essere usato. Nel nostro recente studio di 6.500 scansioni da tutti gli Stati Uniti tra il 1/2003 e il 11/2006, solo l’1,8% delle istituzioni sta usando tecniche a doppio isotopo. Sono sempre classificate come alcune delle peggiori scansioni, comprese quelle della Mayo Clinic (Rochester), Cleveland Clinic e Johns Hopkins. Sì, sono alcuni dei pochi ospedali in tutti gli Stati Uniti che usano questa tecnica e hanno alcuni dei peggiori risultati di scansione negli Stati Uniti. Una scansione a doppio isotopo non mostrerà quasi mai un adenoma superiore (il 50% sono superiori!), e sono meno accurati nel trovare gli adenomi inferiori. Gli studi a doppio isotopo sono positivi solo nel 28% delle scansioni nella nostra revisione di 6.500 scansioni da tutti gli Stati Uniti. Questo è inaccettabile! Non è lo standard di cura utilizzare studi a doppio isotopo. I risultati non sono abbastanza buoni e non mostreranno mai piccoli tumori superiori!!!
Posizione del paziente e campo dell’immagine:
La posizione del paziente è critica se il chirurgo deve usare queste informazioni per guidare l’operazione. Il collo viene mantenuto sulla linea mediana per tutti gli studi. LAO e RAO si ottengono muovendo la telecamera, NON la testa del paziente. Questo punto è estremamente importante affinché tutte le scansioni su ogni paziente siano ottenute con la telecamera alla stessa distanza dal collo del paziente, quindi, c’è uniformità nell’ingrandimento di ogni vista. Inoltre, questo fornirà uniformità da paziente a paziente rendendo queste scansioni più facili da interpretare. Allungare il collo il più possibile (per imitare la posizione sul tavolo operatorio) mentre è ancora comodo, in modo da diminuire le possibilità di movimento.
La telecamera DEVE essere posizionata il più vicino possibile al paziente. QUESTO È IMPERATIVO se si vogliono immagini nitide e chiare. Questo è uno dei più grandi errori fatti in tutti gli Stati Uniti. Dobbiamo dirlo ancora una volta – non può essere enfatizzato troppo… la telecamera DEVE essere il più vicino possibile al paziente!
Sestamibi Scan Preferred Views:
Questa è l’informazione più importante su questa pagina! Eseguiamo quasi 1400 scansioni sestamibi all’anno, e il nostro volume di casi ci impone di rivedere quasi 2500 scansioni all’anno che sono state eseguite presso istituzioni esterne. Questo fatto significa che il Dr. Norman ha visto molte più scansioni con sestamibi di qualsiasi altro medico… quindi sappiamo cosa funziona e cosa no. La seguente lista ci sta molto a cuore e siamo convinti che questi semplici cambiamenti cambieranno drasticamente sia la sensibilità che la specificità di queste scansioni.
-
Le viste laterali delle scansioni con sestamibi sono inutili. Abbiamo decine di esempi in cui una bella scansione AP non mostrerà successivamente nulla sulle viste laterali, eppure un certo numero di ospedali le ottiene per avere un’idea della profondità. Non funziona!
Le viste posteriori sono inutili. Sì, lo vediamo fare di tanto in tanto. Per favore, non mettetevi in imbarazzo prendendo le viste posteriori. Queste viste non mostreranno nemmeno il più grande tumore paratiroideo.
LAO e RAO sono le viste più importanti! Questo è ciò che molte (la maggior parte) delle tecniche mancano. Visualizzando da un angolo obliquo, molte paratiroidi che sono “nascoste” dietro un lobo tiroideo diventano evidenti. Il caso più comune è quello in cui non si può determinare se un punto caldo “sulla” tiroide è un nodulo tiroideo o una paratiroide posteriore. Quando si confrontano il LAO e il RAO con l’AP, diventa incredibilmente ovvio di cosa si tratta. Abbiamo numerosi casi in cui le viste AP di scarsa qualità (non realmente positive e non realmente negative) sono diventate improvvisamente positive dopo aver ottenuto i film LAO e RAO. Queste viste danno anche l’orientamento tridimensionale che è desiderato: gli adenomi superficiali sembrano “spostarsi” da un lato all’altro del collo quando si confrontano LAO e RAO, mentre gli adenomi profondi (solco tracheo-esofageo) rimarranno vicino alla linea mediana mentre la tiroide più anteriore sembra spostarsi da un lato all’altro. Questo è anche il modo in cui vengono rilevati gli adenomi paratiroidei intra-tiroidei. Questo paragrafo è l’informazione più importante di questa pagina (a parte il fatto che la dose è troppo bassa o che la telecamera non è posizionata abbastanza vicino).
Il nostro protocollo standard (che seguiamo raramente – ma che consigliamo vivamente alle istituzioni che non eseguono centinaia di queste scansioni all’anno) è di ottenere 5 viste anticipate e 4 ritardate (se il paziente non sta andando in sala operatoria): Ant collo, Ant collo con marcatore (solo all’inizio), Ant mediastino, LAO e RAO. Ogni immagine è ottenuta a 8 cm o meno. La telecamera DEVE essere quasi a contatto con il paziente! Le viste precoci si ottengono circa 5 minuti dopo l’iniezione. Le viste ritardate si ottengono tra 1,25 e 2,5 ore. La vista mediastinica deve mostrare almeno la metà superiore del cuore. NESSUNA delle altre viste dovrebbe mostrare più di una piccola parte del cuore. Se si vede troppo cuore, la qualità diminuirà! Senza l’imaging mediastinico fino al livello del cuore, dal 4 al 5% degli adenomi non saranno visti. Solo una piccola parte del cuore deve essere inclusa nelle viste LAO e RAO. Se si esegue immediatamente prima di eseguire una paratiroidectomia minima, il momento è più critico – vedi sotto. Se l’adenoma si mostra all’interno del collo sulla vista iniziale (scenario più comune), allora non otteniamo una vista mediastinica ritardata per risparmiare tempo e fatica. Se hanno un buon aspetto, acceleriamo le cose. Meglio per il reparto di medicina nucleare, meglio per il paziente e meglio per il chirurgo se il paziente va direttamente in sala operatoria (questa è la situazione ideale… il reparto di medicina nucleare partecipa al trattamento di questa malattia piuttosto che svolgere solo un ruolo diagnostico.
IMPORTANTE… quasi il 98% delle scansioni che sono positive saranno positive con le prime tre immagini (una AP, e una LAO, RAO). Questo è tutto ciò che facciamo su TUTTI i pazienti che vanno in sala operatoria. Inoltre, questo è tutto ciò che facciamo su circa il 90% di TUTTI i pazienti che scansioniamo. La scansione ritardata aiuta solo con circa il 2% dei pazienti. Quindi… se un criterio di positività è che un punto caldo rimanga sulle immagini ritardate mentre la tiroide si lava… vi mancherà almeno il 20% delle scansioni positive. Sì, il washout differenziale durante l’imaging ritardato può essere utile… non dovrebbe MAI essere un criterio necessario per chiamare una scansione positiva!!!). Vediamo almeno 1 scansione alla settimana che è stata eseguita in un ospedale esterno che è una scansione chiaramente positiva ma viene letta come negativa perché il tumore paratiroideo si lava via alla stessa velocità della tiroide. Questo NON è un criterio per un tumore paratiroideo!!!
Protocollo di acquisizione: aggiornato a marzo ’06
Acquisiamo ogni vista per un tempo fisso piuttosto che un numero fisso di conteggi. In questo modo troviamo una maggiore uniformità con tutte le immagini (precoci e ritardate) che rende i confronti più facili e i risultati sottili più evidenti. Non si può avere troppo cuore e/o fegato nel campo. Questo laverà via la tiroide/paratiroide. Si dovrebbe vedere solo una scheggia della parte superiore del cuore (ventricoli).
Immagini precoci: Vista anteriore, anteriore + mediastino, LAO e RAO a 5 minuti, (una anteriore con marcatori e una senza). I marcatori sono posizionati sulla tacca sternale, e 2 lateralmente lungo il bordo laterale del muscolo SCM a 4 cm di distanza (guida alla distanza). Nota… dato che facciamo 8 di queste scansioni ogni giorno, non eseguiamo più scansioni con marcatori… A MENO CHE 1) il tumore sia spostato dalla tiroide (nel petto o vicino alle clavicole, per esempio), o 2) il paziente ha già rimosso la tiroide e quindi la tiroide non è disponibile come punto di riferimento anatomico.
Immagini in ritardo: La tempistica viene discussa più avanti. Si ottengono le viste anteriore, ant + mediastino, LAO e RAO. Le viste laterali oblique sono a 31 gradi con la linea mediana della testa del paziente. Nota: spesso facciamo le pellicole ritardate prima (vedi sotto) se l’adenoma si presenta nella scansione iniziale. Perché 31 gradi? Questa è una domanda frequente. Abbiamo scoperto che ruotare la telecamera più di così significa che la spalla del paziente è d’intralcio, rendendo necessario allontanare ulteriormente la telecamera dal collo del paziente. Questo significa che tutte le scansioni non saranno ottenute alla stessa distanza dal collo del paziente (come notato sopra, miriamo a mantenere la stessa distanza per tutte le viste). Abbiamo fatto abbastanza per sapere che 31 gradi è circa tutto quello che si può ruotare la telecamera senza spingere la spalla del paziente. NON ESEGUIRE IMMAGINI OBLIQUE RUOTANDO LA TESTA DEL PAZIENTE. NON OTTERRETE LO STESSO RISULTATO. ESTREMAMENTE IMPORTANTE!!!
Le viste laterali non sono MAI richieste. L’importanza delle viste LAO e RAO è che permettono di localizzare l’adenoma paratiroideo in tre dimensioni in relazione alla tiroide. Se l’adenoma si trova a livello della tiroide (in profondità rispetto alla pelle), allora sembrerà “muoversi” nel collo quando si confrontano le viste destra e sinistra. Se l’adenoma si trova in profondità rispetto alla tiroide, è quasi sempre nel solco tracheoesofageo. In questo caso, la posizione dell’adenoma sembrerà essere la stessa nelle viste LAO e RAO mentre la tiroide “ruota” da un lato all’altro. Questa localizzazione tridimensionale aiuterà il chirurgo dando una buona stima della profondità dell’adenoma.
Collimazione Pin-hole.
L’uso di un collimatore Pin-hole è assolutamente la cosa peggiore che si possa fare ed è il secondo problema più comune che vediamo nelle scansioni da tutti gli Stati Uniti. NON FATELO! Distruggerà tutti i dettagli fini che si possono ottenere posizionando la telecamera molto vicino al paziente. Fidatevi di noi e provate. Sarete stupiti di come state distruggendo i dettagli con questa tecnica!!!! NON FARLO!
Immagini ritardate e imaging SPECT
Ci sono pochissime indicazioni per immagini ritardate dopo 2,5 ore. Occasionalmente (raramente) l’attività tiroidea può essere un po’ calda e una nuova scansione a 3 ore può essere utile. NON pensiamo che questo sia un evento comune … infatti, è estremamente raro.
Avevamo (passato) usato l’imaging SPECT per tutti i pazienti in cui c’è un adenoma discutibile (circa uno su 20). aggiornato Pensavamo che l’analisi SPECT potrebbe aumentare la sensibilità e la specificità di diversi per cento, e quindi, l’abbiamo usato selettivamente. Se le viste standard suggeriscono la malattia di una singola ghiandola, ma non possono dire definitivamente sì o no, allora (in passato) eseguiamo una SPECT immediatamente dopo i film ritardati. Crediamo fermamente che la SPECT non aggiunge nulla che le viste LAO / RAO non ci diano già. Infatti, l’UNICA volta che facciamo la SPECT è quando il tumore è situato in profondità nel petto vicino al cuore. Nella nostra revisione di 6.500 scansioni da tutti gli Stati Uniti, quelli che hanno avuto una SPECT sono stati tipicamente classificati più in basso di quelli che hanno ottenuto solo immagini planari. Ricordate, anche i pazienti che hanno una scansione negativa hanno ancora la massima probabilità di avere un adenoma SINGOLO, ma le possibilità di avere 4 ghiandole sono state aumentate dal 3% a circa il 7% (a seconda di quanto sono buone le vostre scansioni). Alcuni centri eseguono una SPECT su tutti i pazienti. Noi pensiamo che questo sia eccessivo e non necessario quasi sempre e, di solito, NON è buono come fare una semplice planare con viste LAO / RAO. QUESTO NON DOVREBBE MAI ESSERE FATTO! Inoltre, se il paziente viene portato direttamente in sala operatoria, si perde tempo prezioso. Non facciamo MAI scansioni SPECT, a meno che non si tratti del torace. Per riassumere le nostre sensazioni sulla SPECT… 1) non c’è motivo di fare solo la SPECT e questo non dovrebbe MAI essere fatto. 2) L’uso di routine della SPECT in aggiunta all’imaging planare non è necessario e sarà sempre inutile se le immagini planari vengono eseguite come indicato in questa pagina. La maggior parte degli usi della SPECT rientrano in questa categoria e questo dovrebbe veramente SMETTERE. 3) La SPECT può essere utile in ALCUNI interventi… ma limitatamente a quelli che sono spostati dalla tiroide (come quelli che sono in profondità nel petto), o quando è stata eseguita una precedente tiroidectomia.) Eseguiamo circa 1000 operazioni paratiroidee all’anno, e usiamo la SPECT circa 15-20 volte all’anno… su operazioni profonde nel petto. L’unico motivo per fare la SPECT è che il reparto di radiologia e il radiologo possono fatturare altri 1000 dollari. Questo DEVE FINIRE.
Informazioni sulle sonde usate per la chirurgia radioguidata
RICORDA!!! Una buona sonda paratiroidea usata in sala operatoria è MOLTO meglio di una telecamera nel trovare un punto caldo di radioattività. TUTTAVIA, l’utilizzo di una sonda progettata per la chirurgia del seno o del melanoma NON fornirà questo alto grado di sensibilità e specificità. La chirurgia radioguidata per la mammella e il melanoma è MOLTO DIVERSA… In questi casi, la sonda è progettata per rilevare un linfonodo radioattivo caldo in uno sfondo freddo. Naturalmente, nella chirurgia paratiroidea, la sonda deve rilevare una paratiroide “molto calda” all’interno di uno sfondo “caldo” (o una tiroide quasi altrettanto calda). Quindi, se il vostro chirurgo sta cercando di eseguire la chirurgia paratiroidea radioguidata e sta utilizzando un Neoprobe, o qualsiasi altra sonda (C-tract, Navigator, ecc) che NON è dotato di una specifica ‘Norman Parathyroid Probe’ che è specificamente collimato per l’uso durante la chirurgia paratiroidea (caldo vs più caldo), allora non funzionerà! Di nuovo, solo le sonde paratiroidee sono progettate per distinguere il caldo dal più caldo, e le sonde che sono progettate per lavorare con la mappatura dei linfonodi del seno e del melanoma NON FUNZIONANO su alcuni casi in cui la paratiroide è in prossimità della tiroide. Abbiamo visto cause di malasanità intentate perché un chirurgo ha usato la sonda sbagliata. Non fare questo errore.
Se si esegue la scansione Sestamibi prima della mappatura nucleare intra-operatoria per la chirurgia paratiroidea minima:
Abbiamo scoperto che il momento ideale per operare sulla paratiroide è circa 1,0-2 ore dopo l’iniezione. Questo è il nostro obiettivo su ogni paziente. Abbiamo operato pazienti fino a 4 o 4,5 ore dopo l’iniezione e la radioattività è troppo dilavata per essere di grande utilità.updated
AGGIORNATO: 2006. MOLTO RARAMENTE facciamo qualsiasi imaging ritardato il giorno dell’intervento. La scansione dura circa 10-20 minuti (due, tre o quattro viste) e poi si va in sala operatoria. Circa il 25% dei pazienti hanno una scansione così bella a 10 minuti (due viste) che questo è tutto ciò che ottengono. Circa il 55% è chiaramente positivo, comprese le stime sulla profondità del tumore all’interno del collo (ottenute da viste oblique) dopo tre viste che questo è tutto ciò che ottengono. Solo il 20% circa dei pazienti ha una quarta vista (sempre una AP) che spesso mostrerà il tumore se confrontata con la prima vista (anch’essa AP). Così, su circa il 25% abbiamo semplicemente una vista AP e una obliqua. L’obliqua fornisce informazioni sulla profondità al chirurgo. IMPORTANTE… se fate bene le scansioni, il 98% delle scansioni positive saranno positive entro i primi 15 minuti… una scansione ritardata vi farà ottenere solo un altro 2%! CONTRO….. Le scansioni ritardate oltre i primi 15 minuti vi daranno solo miglioramenti molto incrementali nella positività…. se state facendo bene le scansioni in primo luogo. Se state aspettando di vedere la tiroide lavarsi completamente lasciando solo un singolo focus…… allora state perdendo il vero valore di questo test e dovete ripensarci. QUESTO NON È CORRETTO!
Ricordate, l’idea è di essere in sala operatoria in un momento in cui c’è un alto grado di radioattività differenziale tra la tiroide e la paratiroide… cioè, dopo che la tiroide si lava ma prima che la paratiroide si lavi. Se si aspetta troppo a lungo, la sonda non aiuterà tanto quanto potrebbe.
Questa pagina tecnica sulla scansione Sestamibi per la malattia paratiroidea è stata scritta e queste tecniche sono state sviluppate da Hemant Chheda, MD, Brandi Reardon, e James Norman, MD che interpretano oltre 4000 scansioni paratiroidee all’anno.
L’AUTORE: Il dottor Chheda è professore associato di radiologia presso l’Università della Florida del Sud e direttore medico di medicina nucleare al Tampa General Hospital, dove ha eseguito più di 350 scansioni sestamibi ogni anno dal 1995 (quando la chirurgia paratiroidea radioguidata è stata sviluppata con la sua assistenza). Nel 2006, in media, ha supervisionato più di 2000 scansioni sestamibi all’anno per i pazienti del Dr. Norman. Il Dr. Chheda è il radiologo nucleare per la Norman Parathyroid Clinic e riceve quotidianamente un feedback scritto dal Dr. Norman con i risultati di ogni operazione, quindi come squadra, la loro accuratezza è estremamente alta.
Il capo tecnico è Brandi Reardon che esegue la stragrande maggioranza delle scansioni Sestamibi, ed è considerato da molti uno dei maggiori esperti al mondo sugli aspetti tecnici della scansione Sestamibi per la malattia paratiroidea. La precisione estremamente elevata delle scansioni eseguite dalla Norman Parathyroid Clinic e dal dipartimento di medicina nucleare del Tampa General Hospital è dovuta in gran parte all’esperienza di Brandi e alla sua costante attenzione ai dettagli che permette alle nostre scansioni di migliorare anno dopo anno.
Il dottor James Norman ha visto e rivisto più scansioni con sestamibi di chiunque altro nel mondo. Attualmente esegue circa 1800 operazioni paratiroidee all’anno e la stragrande maggioranza di questi pazienti arriva con scansioni eseguite in un altro ospedale. Circa l’85% delle scansioni esterne sono eseguite con tecniche inferiori agli standard e circa il 75% di queste sono lette come negative a causa delle tecniche scadenti utilizzate. Le tecniche scadenti di scansione con sestamibi sono STANDARD negli Stati Uniti, e i grandi ospedali universitari NON sono migliori dei piccoli ospedali di comunità. Tutto dipende dalla tecnica. Il Dr. Norman ha l’opportunità di rivedere circa 4.500 scansioni sestamibi all’anno – da tutti gli Stati Uniti e da molti paesi stranieri. Il dottor Norman ha visto ogni possibile scansione paratiroidea e ogni tecnica mai utilizzata. Le nostre eccellenti scansioni sono il risultato della dedizione a questa malattia, del volume enorme e di una grande squadra.
Cosa leggere dopo
- Torna a Test di localizzazione in generale
- Pubblicazioni sulla chirurgia paratiroidea radioguidata (la MIRP)
- Come decidiamo quali pazienti possono avere la mini chirurgia paratiroidea radioguidata
- Un’introduzione alla mini chirurgia paratiroidea
- Ancora su Sestamibi per la chirurgia paratiroidea minimamente invasiva.Il più recente progresso nella chirurgia paratiroidea. Procedura rapida e ambulatoriale.
- Come diventare nostro paziente