Mi a membranózus nefropátia?
A membranózus nefropátia (MN) olyan vesebetegség, amely a vese szűrőit (glomerulusait) érinti, és fehérjét okozhat a vizeletben, valamint csökkent vesefunkciót és duzzanatot. Néha membrános glomerulopátiának is nevezik (ezek a kifejezések felcserélhetők, és ugyanazt jelentik).
A membrános nefropátia a nefrotikus szindróma egyik leggyakoribb oka felnőtteknél. A nefrotikus szindróma magában foglalja a vizeletben lévő jelentős mennyiségű fehérjét (legalább napi 3,5 gramm), a vér alacsony fehérje (albumin) szintjét és duzzanatot (ödéma).
A membrános nefropátia kialakulhat önmagában (elsődleges) vagy más betegség vagy kiváltó ok miatt (másodlagos). Erről később még lesz szó, de néhány dolog, ami másodlagos MN-t okozhat, a lupusz, a rák vagy bizonyos gyógyszerek. Ez a weboldal főként az elsődleges MN-re fog összpontosítani.
A membrános nefropátia autoimmun betegségnek számít, ami azt jelenti, hogy a szervezet saját immunrendszere okozza. Az MN-t maga a vese szűrőiben (glomerulusaiban) felhalmozódó immunkomplexek okozzák. az immunrendszer normális esetben antitesteket hoz létre, hogy felismerjen és hozzákapcsolódjon valamihez (úgynevezett antigénhez). Amikor egy antitest egy antigénhez kötődik, azt nevezzük immunkomplexnek. Az antigének általában idegenek a szervezet számára, mint például egy vírus vagy baktérium. Néha azonban a szervezet olyan antitesteket is létrehozhat, amelyek felismernek és hozzákapcsolódnak valamihez a szervezetben (ami nem idegen) – az ilyen típusú antitesteket autoantitesteknek nevezzük. Az immunkomplexek általában kiürülnek a vérből, mielőtt bármilyen problémát okoznának, de bizonyos körülmények között felhalmozódhatnak a test különböző részeiben. Az MN-ben ezek az immunkomplexek (az immunrendszer által termelt antitestek antigénekhez kötődve) a vese szűrőiben (glomerulusok) akadnak el. A legtöbb MN-esetben az antitestek olyan antigén ellen termelődnek, amely magának a veseszűrőnek (glomerulusnak) a része. Ezek az antitestek és antigének együttesen olyan immunkomplexeket hoznak létre, amelyek megrekednek a veseszűrőben (glomerulus), és betegséget okoznak.
A közelmúltban felfedezték és azonosították azt az antitestet, amely a legtöbb esetben a hártyás nefropátiát okozza. Az elsődleges MN-ben szenvedő betegek mintegy 70-80%-ánál (ami azt jelenti, hogy az MN nem társul más betegséggel vagy okkal, illetve nem más betegség vagy ok miatt alakul ki) egy anti-PLA2R nevű antitest található a vesében és/vagy a véráramban. Az anti-PLA2R antitest (az anti-foszfolipáz A2 receptor antitest rövidítése) a foszfolipáz A2 receptorhoz (az antigénhez) kötődik. A foszfolipáz A2 receptor egy fehérje, amely a vese szűrőjében (glomerulus) található, különösen a podocita nevű sejtben, amely ennek a szűrőnek egy részét alkotja (lásd alább). Egy másik antitestet, az anti-THSD7A-t (az anti-thrombospondin type 1 domain-containing 7A rövidítése) szintén felfedezték, de az elsődleges MN-ben szenvedő betegek sokkal kisebb számában, mindössze 2-3%-ában fordul elő. Ez egy másik antitest egy másik antigén, a THSD7A ellen, amely szintén megtalálható a vese szűrőjében (egy másik fehérje a podocitában).
Milyennek tűnik?
Az alábbiakban egy ábra mutatja, hogyan rakódnak le az immunkomplexek a vesében. Ez a kép a veseszűrő (glomerulus) egy részének keresztmetszetét mutatja. Ez különböző rétegeket tartalmaz, beleértve a kapilláris eret alkotó sejteket (endotélsejt, sárga színben), az alapmembránt (szürke) és a vesesejtek rétegét (podocita, zöld színben). A kapilláris érben lévő vér ezeken a rétegeken keresztül szűrődik, és vizelet lesz belőle. A véráramban lévő antitestek (Y alakúak, a képen fekete) az antigénekhez (háromszögek, a képen fekete) kapcsolódnak, és immunkomplexeket alkotnak, amelyek megtapadnak és felhalmozódnak a szűrő (glomerulus) rétegei között. Ezek az immunkomplexek az immunrendszert is aktiválják, gyulladást okozva. Ezen immunkomplexek felhalmozódása, valamint a gyulladás miatt a szűrő nem működik megfelelően, és vesekárosodáshoz vezethet. Normális esetben a szűrő (glomerulus) átengedi a vizet, az elektrolitokat és néhány salakanyagot, amelyekből vizelet lesz, míg a nagyobb dolgok, például a vérsejtek és a fehérjék túl nagyok ahhoz, hogy áthaladjanak a szűrőn – így a vérben maradnak. Ebben a betegségben azonban a fehérjék és a vérsejtek a vizeletbe szivároghatnak, mert a szűrő nem működik megfelelően.
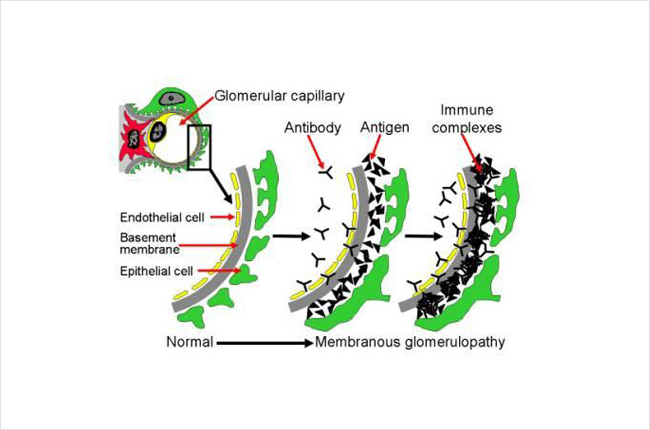
A lenti képen egy glomerulus egy része látható, összehasonlítva egy normál és egy MN által érintett glomerulust. A jobb oldalon a fekete foltok vagy csomók (az egyikre nyíl mutat) az immunkomplexek (antigén-antitest komplexek) gyűjteményei. Ahogy egyre több ilyen immunkomplex halmozódik fel a szűrőrétegek között, az megvastagszik. A szűrő egy részét alkotó vesesejtek (a képen zöld színű, úgynevezett podociták) az immunkomplexektől és az immunrendszer által okozott gyulladástól károsodnak, és nem működnek megfelelően. A jobb oldali képen látható, hogy a szürke réteg (bazálmembrán) megvastagodott, és elkezdte kitölteni a fekete foltok/dudorok közötti tereket. Azt is láthatja, hogy a zöld sejt nem úgy néz ki, mint a bal oldali normál egészséges szűrőhurokban (kapilláris hurok).

Mikroszkóp alatt a vesében a szűrők (glomerulusok) megvastagodnak, innen ered a membrános nefropátia elnevezés.
Az alábbiakban egy példa látható erre – 2 különböző vesebiopsziás mintából. Ezek keresztmetszetek, tehát a hurkok a kapilláris erek és szűrők keresztmetszetei. A bal oldalon egy normális glomerulus (szűrő) látható, a jobb oldalon pedig a glomerulus hurkai megvastagodtak valakinél, aki hártyás nefropátiában szenved. A fekete nyilak a képeken a kapilláris (kis érfal) vastagságát mutatják. Vegye észre, hogy mennyivel vastagabb ez a fal egy MN-es betegnél (jobbra).

A lenti képen egy másik mikroszkópos felvétel látható egy MN-es beteg vesebiopsziás mintájáról. Ez a kép elektronmikroszkóppal készült, amely még jobban felnagyítja a mintát, mint a fenti képek (kb. egymilliószor nagyobb, mint a tényleges méret). A sötétszürke csomók/csomók a glomerulusban lévő szűrőhurok (kapilláris hurok) rétegei közé beszorult immunkomplexek gyülekezetei. A kapilláris (apró véredény) az az ovális alakú, a képen átívelő alakzat, mivel ez a kép az ér keresztmetszetét mutatja.


Ki betegszik meg membrános nefropátiában?
A MN leginkább idősebb-középkorú felnőtteknél fordul elő, az 50-es és 60-as éveikben, bár előfordulhat korábban vagy később is. Gyermekeknél ritka. A férfiak gyakrabban érintettek, mint a nők, és sokkal gyakoribb a kaukázusiaknál (a feketékkel szemben).
Hogyan kaptam meg?
Noha a betegség működését és a vizeletben lévő fehérje és a vesekárosodás okát részben értjük, azt nem igazán értjük, hogy miért történik ez bizonyos emberekkel. Vagyis nem tudjuk, hogy egyes embereknél miért alakulnak ki ezek az antitestek, míg a legtöbb embernél nem, és hogy a betegség miért akkor jelentkezik, amikor jelentkezik (általában az élet későbbi szakaszában), és nem máskor.
Amint másfajta autoimmun betegségeknél (mint például a lupusz, a reumatoid artritisz vagy a Crohn-betegség), úgy gondoljuk, hogy valószínűleg több dolog is hozzájárul a betegség kialakulásához – vagyis több dolognak kell történnie ahhoz, hogy az immunrendszer célba vegye és megtámadja/károsítsa a szervezetet (és ne csak idegen dolgokat, például fertőzéseket célozzon meg). Néhány embernek lehet olyan génje vagy génjei, amelyek nagyobb valószínűséggel teszik őket autoimmun betegségben szenvedővé (fogékonyabbak a betegség kialakulására). Bár egyes emberek nagyobb valószínűséggel kaphatnak autoimmun betegséget, ha családtagjaiknak autoimmun betegségben szenvednek, az MN nem genetikai betegség, és nem öröklődik a szülőktől a gyermekükre. Azoknál az embereknél, akiknél nagyobb az autoimmun betegség kockázata, bizonyos események vagy kiváltó okok miatt alakulhat ki végül a betegség – például egy fertőzés vagy más gyulladás a szervezetben, amely aktiválhatja az immunrendszert. Ezek azonban hipotézisek, és egyelőre nem értjük, hogy az egyik ember miért kap MN-t, míg mások nem.
Amint már említettük, az MN lehet elsődleges (olyan autoimmun betegség, amelyet általában az anti-PLA2R antitest okoz, más kapcsolódó okok vagy betegségek nélkül) vagy lehet másodlagos (más betegség vagy ok miatt). Szekunder MN esetén ugyanolyan típusú vesekárosodás következik be, de valami mással társul, vagy valami más okozza. Néhány a gyakoribb betegségek közül:
- Szisztémás lupus eritematózis (SLE, vagy lupusz)
- Hepatitis B és C
- Rákos megbetegedések (különösen a tüdő vagy a vastagbél)
A másodlagos MN-t egyes gyógyszerekkel is kapcsolatba hozták. A leggyakoribbak az NSAID-ok (nem-szteroid gyulladáscsökkentők, mint például az ibuprofen, a naproxen vagy a diklofenák). Mivel a májgyulladás és a rák összefüggésbe hozható a hártyás nefropátiával, mindenkit, akinél MN-t találnak, meg kell vizsgálni hepatitisre, és meg kell győződni arról, hogy naprakészen részt vesz a korának megfelelő rákszűrésen. A hepatitis ellenőrzésére vérvizsgálat végezhető. Az életkornak megfelelő rákszűrés olyan vizsgálatokat foglalhat magában, mint a papi kenet, a mammográfia, a kolonoszkópia vagy a tüdő CT-vizsgálata (azoknál, akik dohányoznak vagy dohányoztak). Kezelőorvosa tisztázhatja, hogy ezek közül a vizsgálatok közül melyik megfelelő vagy szükséges az Ön számára.
A nefrotikus szindróma
A nefrotikus szindrómát gyakran nefrotikus szindróma okozza. A nefrotikus szindróma olyan tünetek vagy elváltozások csoportja, amelyek gyakran együtt fordulnak elő valakinél, aki sok fehérjét veszít a vizeletbe. A nefrotikus szindróma más olyan betegségek esetén is előfordulhat, amelyek miatt sok fehérje távozik a vizeletbe. Bár sok MN-ben szenvedő embernek van nefrotikus szindrómája, nem mindenkinek van. A nefrotikus szindróma a következő leleteket foglalja magában:
- Legalább 3,5 gramm fehérje a vizeletben naponta (proteinuria). Ez mérhető 24 órás vizeletgyűjtéssel, de becsülhető egyetlen vizeletmintából is. A proteinuria mennyiségének becsléséhez egyetlen vizeletmintából a vizeletfehérje-kreatinin arányt használják – ez ad becslést arra vonatkozóan, hogy hány gramm fehérje lenne egy 24 órás vizeletmintában.
- alacsony vérfehérje (albumin) szint
- duzzanat (néha ödémának nevezik)
Az is lehet:
- magas koleszterinszint
- fokozottabb vérrögképződési kockázat
Melyek a tünetek?
A MN leggyakoribb tünete a duzzanat (néha ödémának nevezik). Ez az enyhétől a súlyosig terjedhet. A legtöbb betegnek van némi duzzanata, és gyakran ez az első tünet, amit az emberek észrevesznek. Az MN-ben (ellentétben néhány más, fehérjét a vizeletben okozó betegséggel és a nefrotikus szindrómával) a duzzanat általában lassan (hetek-hónapok alatt) jelentkezik, de néha gyorsabban is kialakulhat. Általában a lábfejekben, bokákban vagy lábszárakban kezdődik, de a test bármely részén előfordulhat, beleértve a hasat, a kezeket vagy karokat és az arcot is.
A duzzanat az MN-ben a testben, és különösen a különböző szövetekben felgyülemlő folyadék miatt alakul ki. Amikor a folyadék felhalmozódik, néha a tüdőbe kerülhet, és légzési nehézséget vagy légszomjat okozhat. Ez ritkább, mint a duzzanat, de azoknál az embereknél, akiknek ez van, ez leginkább járás vagy megerőltetés közben, illetve lapos fekvés közben lehet észrevehető.
Az MN-ben szenvedő emberek egy része – különösen azok, akiknek nefrotikus szindrómájuk van (nagy mennyiségű fehérje van a vizeletben és alacsony a vér fehérjeszintje)- nagyon fáradtnak vagy kimerültnek érzi magát. Nem tudjuk pontosan, hogyan vagy miért történik ez, de néhány MN-ben (és más, nefrotikus szindrómát okozó betegségben) szenvedő ember ezt észreveszi.
Amikor a fehérje a vesében lévő szűrőn keresztül a vizeletbe kerül, a vizelet habos vagy buborékos lehet. Egyeseknél ez a változás a vizeletben előbb észrevehető, mint más tünetek.
Az MN esetében más tünetek is előfordulhatnak, de a fentiek a leggyakoribbak közé tartoznak, és az MN-ben szenvedők gyakran ezeket veszik észre először.
Hogyan diagnosztizálják?
A membrános nefropátia nem gyakori betegség, és a diagnózis néha késhet. Mivel a leggyakoribb tünetnek számító duzzanatot sokféle betegség vagy probléma okozhatja (beleértve a vese-, szív- vagy májproblémákat is), előfordulhat, hogy a vesét nem azonosítják azonnal mint okot. Leggyakrabban akkor diagnosztizálják, amikor valakinél értékelik a vizeletben lévő fehérjét (normális esetben a vizeletben nem lehet fehérje). Egyesek a tünetek (például duzzanat) miatt fordulnak orvoshoz, és a vizeletvizsgálat fehérjét mutat ki a vizeletben. Máskor más okból (például egy rutinvizsgálat során) végeznek vizeletvizsgálatot, és fehérjét fedeznek fel a vizeletben. A fehérjeszint mérhető (vagy számszerűsíthető) 24 órás vizeletgyűjtésen vagy becsülhető egyetlen vizeletmintából. Az egyéb értékelés általában magában foglalja a vesefunkció mérését (a kreatinin nevű vérvizsgálatból) és egyéb vérvizsgálat elvégzését.
A különböző vesebetegségek – nem csak az MN – okozhatnak fehérjét a vizeletben, és végül vesebiopsziára van szükség a vizeletben lévő fehérjét okozó konkrét betegség diagnosztizálásához. A vesebiopszia egy olyan eljárás, amelynek során egy tű segítségével mintát vesznek a veseszövetből, hogy azt mikroszkóp alatt megvizsgálják. Ez lehetővé teszi az egyes glomerulusok (veseszűrők) nagy nagyításban történő megtekintését. A biopsziából származó veseszöveten további vizsgálatokat lehet végezni a diagnózis felállítása érdekében. A vérvizsgálatok és a vizeletben lévő fehérje mérése hasznos lehet a betegség súlyosságának megértéséhez, valamint bizonyos okok kizárásához vagy kereséséhez, ezért ezeket a vizsgálatokat gyakran elvégzik a kivizsgálás részeként, de az MN diagnosztizálásához biopsziára van szükség.
Mivel a legtöbb MN-es embernek anti-PLA2R antitestjei vannak, vérvizsgálatot lehet végezni ennek az antitestnek az ellenőrzésére. Ha ez pozitív, akkor nagyon valószínű, hogy valakinek MN-e van. A negatív teszt azonban nem jelenti azt, hogy valakinek nincs MN-e, és a vesebiopszia fontos a diagnózis megerősítéséhez, valamint ahhoz, hogy több információval szolgáljon a kezelés irányításához.
Mi a kezelés?
Az MN kezelése általában több különböző részből áll, amelyeket nefrológus (vesespecialista) kezel.
- ACE-gátló vagy ARB – ezek vérnyomáscsökkentő gyógyszerek, amelyek csökkenthetik a fehérje mennyiségét a vizeletben. Ezek a gyógyszerek általában az első lépést jelentik az MN kezelésében. Bár vérnyomáscsökkentőnek tervezték őket, az MN-ben a vizeletbe szivárgó fehérje mennyiségének csökkentésére használják őket, és további előnyük lehet, hogy segítenek a vérnyomás szabályozásában, ha az emelkedett. Néha ezek a gyógyszerek nem alkalmazhatók, ha valakinek túl alacsony a vérnyomása (mivel csökkenthetik a vérnyomást) vagy ha valakinek magas a káliumszintje a vérben (mivel növelhetik a káliumszintet). A legtöbb embernél azonban, ha nincs ellenjavallat, valamelyik gyógyszert kell használni.
AzACE-gátlók (angiotenzin konvertáló enzim gátlók) közé tartozik a lisinopril (Zestril, Prinivil), az enalapril (Vasotec), a ramipril (Altace), a benazepril (Lotensin) és a kinapril (Accupril). Az ARB-k (angiotenzin II receptor blokkolók) közé tartozik a lozartán (Cozaar), valsartán (Diovan), irbezartán (Avapro), telmisartán (Micardis), olmezartán (Benicar) és kandezartán (Atacand).
- Folyadékgyógyszerek (vízhajtók) – ezek a duzzanat kezelésére használhatók, ha az előfordul. A duzzanat nagyon zavaró vagy problémás tünete lehet az MN-nek, ezért ezek a gyógyszerek fontos részét képezhetik a betegség kezelésének. Magát az MN-t azonban nem kezelik. A vízhajtók közé tartozik a furoszemid (Lasix), a torszemid, a bumetanid (Bumex) és néha mások.
- Immunsuppresszív gyógyszerek – nem minden MN-ben szenvedő embernek van szüksége az immunrendszer elnyomására szolgáló gyógyszerekre, de ez sok ember kezelésének fontos részét képezi, aki ebben a betegségben szenved. Az okok, amiért valakinek immunszuppresszív gyógyszeres kezelésre lehet szüksége, a következők: romló vesefunkció, magas fehérjeszint a vizeletben (különösen, ha egy megfigyelési időszak után sem javul), vagy a nefrotikus szindróma szövődményei (például vérrög).
Mivel az MN autoimmun betegség, amelyben a szervezet immunrendszere a szervezet saját szöveteit (ebben az esetben a glomerulus egy részét) veszi célba és károsítja, sok embernél az immunrendszer elnyomására vagy csökkentésére szolgáló gyógyszerekre van szükség a betegség kezeléséhez. Az MN kezelésére különböző immunszuppresszív gyógyszerek használhatók. Mivel ezek a gyógyszerek mind elnyomják az immunrendszert, mindegyik növeli a fertőzés kockázatát. Ezen kívül azonban különböző egyéni mellékhatásaik vannak, és a különböző lehetséges mellékhatások is szerepet játszhatnak annak eldöntésében, hogy melyiket alkalmazzuk.
- Ciklofoszfamid (Cytoxan)- ez egy olyan gyógyszer, amelyet havi infúzió formájában vagy napi tablettaként (szájon át) lehet adni. Az MN kezelésének egyik leggyakoribb sémája a ciklofoszfamid és a kortikoszteroidok hónaponkénti váltakozása, összesen 6 hónapig (Ponticelli protokoll).
- Rituximab (Rituxan)- ez egy olyan gyógyszer, amelyet infúzió formájában adnak, vagy heti 4 adagban, vagy 2 adagban, 2 hét különbséggel. Hatása körülbelül 6 hónapig tart a szervezetben, és néha 6 hónap után egy fenntartó (ismételt) adag adható.
- Kalcineurin-gátlók (ciklosporin vagy takrolimusz)- ezeket a gyógyszereket tabletta formájában szájon át, általában naponta kétszer kell bevenni.
- Kortikoszteroidok (prednizon)- ezt a gyógyszert gyakran a fenti immunszuppresszív gyógyszerek valamelyikével együtt alkalmazzák (leggyakrabban ciklofoszfamiddal vagy a kalcineurin-gátlók valamelyikével). A kortikoszteroidok önmagukban nem hatékonyak az MN kezelésében, de más kezelések részeként alkalmazhatók.
- Koleszteringyógyszer – mivel a nefrotikus szindrómában szenvedőknél a koleszterinszint emelkedett lehet, a kezelés tartalmazhat erre vonatkozó gyógyszert. A leggyakoribb típust “sztatinnak” nevezik, és ezek közé tartozik az atorvasztatin (Lipitor), a lovasztatin, a pravasztatin (Pravachol) és a rosuvastatin (Crestor).
- Vérnyomáskezelés – a vérnyomás gyakran emelkedett a vesebetegségben, így az MN-ben szenvedőknél is. Fontos, hogy a vérnyomást jól kontrolláltan tartsuk, hogy megelőzzük a vesekárosodást. Az ACE-gátló vagy ARB mellett, amely segíthet a vizeletben lévő fehérje kezelésében (lásd fent), számos más gyógyszer is alkalmazható a magas vérnyomás kezelésére. A sóbevitel korlátozása segíthet a vérnyomás szabályozásában, valamint a duzzanat csökkentésében.
- Vérhígítók – mivel a nefrotikus szindrómában (fehérje a vizeletben, alacsony vérfehérje-szint és duzzanat) szenvedő embereknél nagyobb a vérrögképződés kockázata, a kezelés a vérrögképződés megelőzésére vérhígítót is tartalmazhat. A vérhígító szedésének megkezdésére vonatkozó döntés a vérrög kialakulásának kockázatát és a vérhígító szedéséből eredő vérzés kockázatát mérlegelve születik. Van egy weboldal, amelyet orvosával együtt használhat annak eldöntéséhez, hogy a vérhígító előnyös lenne-e az Ön számára. A legtöbb esetben a vérhígítót akkor kell abbahagyni, amikor a nefrotikus szindróma javul, és a vér fehérjeszintje emelkedik.
Végső esetben, ha a MN valami más miatt másodlagosnak tekinthető, akkor a legfontosabb az alapbetegség (fertőzés, rák stb.) kezelése vagy a kiváltó gyógyszer elhagyása. Ez gyakran elegendő, és az immunszuppresszív gyógyszeres kezelés elkerülhető.
Milyen esélyeim vannak a gyógyulásra?
Az MN-nel diagnosztizált betegek akár egyharmada 5 éven belül spontán remisszióba kerül, még immunszuppresszív terápia nélkül is. Kezeléssel a legtöbb beteg betegsége remisszióba megy át. A teljes remisszió azt jelenti, hogy a vesefunkció stabil (vagy javult), és a vizelet fehérjeszintje normálisra csökkent. A részleges remisszió azt jelenti, hogy a vesefunkció stabil vagy javult, valamint a vizelet fehérjeszintje az eredeti szint kevesebb mint felére csökkent, és nem éri el a nefrotikus szindróma tartományát (<3,5 g/nap).
Az MN-ben azonban gyakori a visszaesés, és a spontán vagy immunszuppresszív kezelés hatására remisszióba kerülő betegeknél a betegség később visszatérhet. Hosszú távon (évtizedek alatt) a betegek kb. 1/3-ánál alakul ki végstádiumú vesebetegség (dialízist igénylő veseelégtelenség), kb. 1/3-ánál marad meg a fehérje a vizeletben veseelégtelenség nélkül, és kb. 1/3-ánál marad remisszióban.
Az MN esetében a jobb hosszú távú kimenetelt előre jelző tényezők közé tartozik az alacsonyabb fehérjeszint a vizeletben, a nők, a fiatalabbak (60 évesnél fiatalabbak) és a remisszió elérése.
Veseátültetés membránnefropátiában
Sajnos, néhány MN-vel diagnosztizált betegnél végül veseelégtelenség alakul ki. Szerencsére a veseátültetés néhány ember számára kezelési lehetőséget jelent.
A veseátültetéssel kapcsolatos általános információk itt olvashatók.
Meg fog térni a membrános nefropátia a veseátültetésem után?
40% az esélye annak, hogy az MN visszatér a transzplantált vesében. Sajnos nincsenek olyan tényezők, amelyek alapján meg tudnánk állapítani, hogy mely betegeknél áll fenn ennek a problémának a kockázata. Általában a betegség kiújulása a transzplantációt követő első 2 évben következik be.
Létezik-e valamilyen kezelés a transzplantációban kiújuló membrános nefropátia kezelésére?
Nem végeztek olyan vizsgálatokat, amelyek a transzplantált vesében kiújuló MN különböző terápiáit értékelték volna. A rituximab azonban egy olyan lehetőség, amelyet sikeresen alkalmaztak a kezelésre.
Az oldalt 2018 szeptemberében felülvizsgálta és frissítette Dr. Shannon Murphy.