Vad är membranös nefropati?
Membranös nefropati (MN) är en njursjukdom som drabbar filtren (glomeruli) i njuren och kan orsaka protein i urinen, nedsatt njurfunktion och svullnad. Den kan ibland också kallas membranös glomerulopati (dessa termer kan användas synonymt och betyder samma sak).
Membranös nefropati är en av de vanligaste orsakerna till nefrotiskt syndrom hos vuxna. Nefrotiskt syndrom innefattar betydande mängder protein i urinen (minst 3,5 gram per dag), låga nivåer av blodprotein (albumin) och svullnad (ödem).
Membranös nefropati kan uppstå av sig själv (primär) eller på grund av en annan sjukdom eller underliggande orsak (sekundär). Detta kommer att diskuteras mer senare, men några saker som kan orsaka sekundär MN är lupus, cancer eller vissa mediciner. Den här webbsidan kommer främst att fokusera på primär MN.
Membranös nefropati anses vara en autoimmun sjukdom, vilket innebär att den orsakas av kroppens eget immunsystem. MN orsakas av uppbyggnaden av immunkomplex i filtren (glomeruli) i själva njurarna.Immunförsvaret skapar normalt antikroppar för att känna igen och fästa vid något (kallat antigen). När en antikropp fäster vid en antigen kallas detta för ett immunkomplex. Antigener är normalt främmande för kroppen, som ett virus eller en bakterie. Ibland kan kroppen dock bilda antikroppar som känner igen och fäster vid något i kroppen själv (som inte är främmande) – dessa typer av antikroppar kallas autoantikroppar. Immunkomplex rensas normalt bort från blodet innan de orsakar några problem, men under vissa förhållanden kan de ansamlas i olika delar av kroppen. I MN fastnar dessa immunkomplex (antikroppar som immunsystemet tillverkar och som är knutna till antigener) i njurarnas filter (glomeruli). I de flesta fall av MN bildas antikroppar mot ett antigen som är en del av själva njurfiltret (glomerulus). Tillsammans skapar dessa antikroppar och antigener immunkomplex som fastnar i njurfiltret (glomerulus) och orsakar sjukdom.
När nyligen upptäcktes och identifierades den antikropp som orsakar de flesta fall av membranös nefropati. Hos cirka 70-80 procent av patienterna med primär MN (vilket innebär att deras MN inte är förknippad med eller beror på andra sjukdomar eller orsaker) hittas en antikropp som kallas anti-PLA2R i njuren och/eller blodomloppet. Anti-PLA2R-antikroppen (förkortning för anti-fosfolipas-A2-receptor-antikropp) fäster vid fosfolipas-A2-receptorn (antigenet). Fosfolipas A2-receptorn är ett protein som finns i njurfiltret (glomerulus), särskilt i en cell som kallas podocyt och som utgör en del av detta filter (se nedan). En annan antikropp som kallas anti-THSD7A (förkortning för anti-thrombospondin typ 1 domain-containing 7A) har också upptäckts men återfinns hos ett mycket mindre antal patienter med primär MN, endast ca 2-3 %. Detta är en antikropp mot ett annat antigen, THSD7A, som också finns i njurfiltret (ett annat protein i podocyten).
Hur ser det ut?
Nedan följer ett diagram över hur immunkomplexen deponerar sig i njuren. Den här bilden visar ett tvärsnitt av en del av njurens filter (glomerulus). Detta omfattar olika lager, inklusive de celler som utgör det kapillära blodkärlet (endotelcell, i gult), basalmembranet (grått) och lagret av njurceller (podocyt, i grönt). Blodet i det kapillära blodkärlet filtreras genom dessa lager och blir till urin. Antikroppar (Y-formade, svarta i bilden) i blodet fäster vid antigener (trianglar, svarta i bilden) och bildar immunkomplex som fastnar och byggs upp mellan lagren i filtret (glomerulus). Dessa immunkomplex aktiverar också immunsystemet och orsakar inflammation. Uppbyggnaden av dessa immunkomplex samt inflammationen gör att filtret slutar fungera som det ska och kan leda till njurskador. Normalt släpper filtret (glomerulus) igenom vatten, elektrolyter och vissa avfallsmaterial för att bli urin, och större saker som blodkroppar och proteiner är för stora för att passera genom filtret – så de stannar kvar i blodet. Vid denna sjukdom kan dock protein och blodkroppar läcka ut i urinen eftersom filtret inte fungerar som det ska.
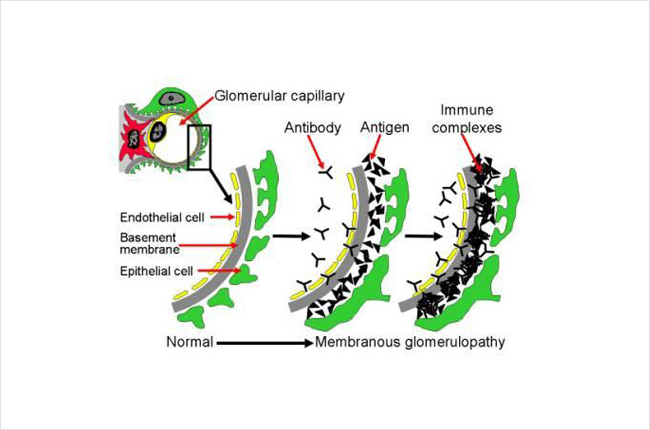
Bilden nedan visar en del av en glomerulus och jämför en normal med en som är påverkad av MN. Till höger är de svarta fläckarna eller klumparna (det finns en pil som pekar på en) samlingar av immunkomplex (antigen-antikroppskomplex). När fler av dessa immunkomplex byggs upp mellan filtrens lager blir det förtjockat. Njurcellerna (gröna på den här bilden, kallade podocyter) som utgör en del av filtret skadas av immunkomplexen och den inflammation som orsakas av immunförsvaret, och slutar fungera som de ska. Du kan se på bilden till höger att det grå lagret (källarmembranet) har blivit tjockare och har börjat fylla ut utrymmena mellan de svarta fläckarna/klumparna. Du kan också se att den gröna cellen inte ser likadan ut som i den normala friska filterslingan (kapillärslingan) till vänster.

Under ett mikroskop blir filtren (glomeruli) i njuren förtjockade, och det är därifrån som namnet membranös nefropati kommer.
Ett exempel på detta visas nedan – från 2 olika njurbiopsiprover. Dessa är tvärsnitt, så slingorna är tvärsnitt av de kapillära blodkärlen och filtren. Till vänster är en normal glomerulus (filter), och till höger har slingorna i glomerulus förtjockats hos någon med membranös nefropati. De svarta pilarna i bilderna pekar på tjockleken på kapillärerna (små blodkärlsväggar). Lägg märke till hur mycket tjockare denna vägg är hos en patient med MN (till höger).

Bilden nedan är en annan mikroskopbild av ett njurbiopsiprov från någon som har MN. Den här bilden togs från ett elektronmikroskop, vilket förstorar provet ännu mer än bilderna ovan (ungefär en miljon gånger större än den verkliga storleken). De mörkare grå klumparna/klumparna är ansamlingar av immunkomplex som fastnat mellan lagren av filtreringsslingan (kapillärslingan) i glomerulus. Kapillären (det lilla blodkärlet) är den ovala formen som sträcker sig tvärs över bilden, eftersom denna bild visar ett tvärsnitt av blodkärlet.


Vem får membranös nefropati?
MN är vanligast hos vuxna i äldre-mellanstadieåldern, i 50- och 60-årsåldern, även om den kan uppstå tidigare eller senare. Den är sällsynt hos barn. Män drabbas oftare än kvinnor, och den är mycket vanligare hos kaukasier (jämfört med svarta).
Hur fick jag det?
Tyvärr förstår vi en del av hur sjukdomen fungerar och hur protein i urinen och njurskador uppstår, men vi förstår inte riktigt varför den drabbar vissa personer. Det vill säga, vi vet inte varför vissa människor utvecklar dessa antikroppar när de flesta människor inte gör det, och varför sjukdomen inträffar när den gör det (vanligtvis senare i livet) snarare än vid någon annan tidpunkt.
Som med andra typer av autoimmuna sjukdomar (såsom lupus, reumatoid artrit eller Crohns sjukdom) tror vi att det troligen finns flera saker som bidrar till att sjukdomen utvecklas – det vill säga flera saker som måste inträffa för att immunförsvaret ska rikta in sig på och angripa/skadera kroppen (snarare än att bara rikta in sig på främmande saker som infektioner). Vissa människor kan ha en gen eller gener som gör dem mer benägna att få en autoimmun sjukdom (mer mottagliga för att utveckla dem). Även om vissa människor kan vara mer benägna att få autoimmuna sjukdomar om de har familjemedlemmar med autoimmuna sjukdomar, är MN inte en genetisk sjukdom och den går inte i arv från en förälder till sitt barn. Hos personer som kan ha högre risk för en autoimmun sjukdom kan vissa händelser eller utlösare leda till att sjukdomen slutligen utvecklas – till exempel en infektion eller annan inflammation i kroppen som kan aktivera immunförsvaret. Detta är dock hypoteser, och vi förstår i dagsläget inte varför en person får MN när andra inte gör det.
Som tidigare nämnts kan MN vara primär (en autoimmun sjukdom som vanligen orsakas av anti-PLA2R-antikroppen utan andra associerade orsaker eller sjukdomar) eller kan vara sekundär (på grund av en annan sjukdom eller orsak). Vid sekundär MN uppträder samma typ av njurskada men är associerad med eller orsakad av något annat. Några av de vanligaste sjukdomarna är:
- Systemisk lupus erythematos (SLE, eller lupus)
- Hepatit B och C
- Cancer (särskilt i lungan eller tjocktarmen)
Sekundär MN har också förknippats med vissa läkemedel. De vanligaste är NSAID (icke-steroida antiinflammatoriska läkemedel, till exempel ibuprofen, naproxen eller diklofenak). Eftersom hepatit och cancer kan förknippas med membranös nefropati bör alla som konstateras ha MN testas för hepatit och se till att de är uppdaterade på åldersanpassad cancerscreening. Ett blodprov kan göras för att kontrollera hepatit. Åldersanpassad cancerscreening kan omfatta tester som paputstryk, mammografi, koloskopi eller datortomografi av lungorna (hos personer som röker eller har rökt). Din läkare kan klargöra vilka av dessa tester som är lämpliga eller nödvändiga för dig.
Det nefrotiska syndromet
Membranös nefropati orsakar ofta nefrotiskt syndrom. Nefrotiskt syndrom är en grupp symtom eller förändringar som ofta uppträder tillsammans hos någon som förlorar mycket protein i urinen. Nefrotiskt syndrom kan också förekomma vid andra sjukdomar som gör att mycket protein förloras i urinen. Även om många personer med MN har nefrotiskt syndrom är det inte alla som har det. Nefrotiskt syndrom innefattar dessa fynd:
- Minst 3,5 gram protein i urinen per dag (proteinuri). Detta kan mätas på en 24-timmars urinsamling men kan också uppskattas på ett enstaka urinprov. För att uppskatta mängden proteinuri från ett enskilt urinprov används förhållandet mellan urinprotein och kreatinin – detta ger en uppskattning av hur många gram protein som skulle finnas i ett 24-timmarsurinprov.
- Låga nivåer av blodprotein (albumin)
- Svullnad (kallas ibland ödem)
Det kan också innefatta:
- Hög kolesterolhalt
- Ökad risk för blodproppar
Vilka symptom finns?
Det vanligaste symptomet på MN är svullnad (ibland kallat ödem). Detta kan variera från milt till allvarligt. De flesta personer med denna sjukdom har en viss svullnad och det är ofta det första symtomet som folk märker. Vid MN (till skillnad från vissa andra sjukdomar som orsakar protein i urinen och nefrotiskt syndrom) kommer svullnaden vanligtvis långsamt (över veckor till månader), men den kan ibland komma snabbare. Den börjar vanligtvis i fötter, vrister eller ben, men kan förekomma var som helst i kroppen, inklusive buken, händerna eller armarna och ansiktet.
Svullnaden vid MN uppstår på grund av att vätska ansamlas i kroppen, och specifikt i olika vävnader. När vätska byggs upp kan den ibland gå in i lungorna och orsaka andningssvårigheter eller andnöd. Detta är mindre vanligt än svullnad men hos personer som har detta kan det vara mest påtagligt när man går eller anstränger sig eller när man ligger platt.
Vissa personer med MN – särskilt personer som har nefrotiskt syndrom (med stora mängder protein i urinen och låga proteinhalter i blodet)- känner sig mycket trötta eller utmattade. Vi vet inte exakt hur eller varför detta sker, men vissa personer med MN (och andra sjukdomar som orsakar nefrotiskt syndrom) märker detta.
När protein tar sig igenom filtret i njurarna och hamnar i urinen kan urinen bli skummig eller bubblig. Vissa personer kan märka denna förändring i urinen innan de får andra symtom.
Det finns andra symtom som kan uppstå vid MN, men de ovan nämnda är några av de vanligaste och de som personer med MN ofta märker först.
Hur diagnostiseras det?
Membranös nefropati är en ovanlig sjukdom och diagnosen kan ibland försenas. Eftersom svullnad, som är det vanligaste symtomet, kan orsakas av många olika sjukdomar eller problem (inklusive njur-, hjärt- eller leverproblem) kanske njurarna inte genast identifieras som orsak. Oftast diagnostiseras det när man utvärderar om någon har protein i urinen (normalt ska det inte finnas protein i urinen). Vissa personer går till sin läkare på grund av symtom (t.ex. svullnad) och urinprov avslöjar protein i urinen. Andra gånger kan ett urinprov göras av en annan anledning (vid en rutinundersökning till exempel) och protein i urinen upptäcks. Proteinnivåerna kan mätas (eller kvantifieras) på en 24-timmars urinsamling eller uppskattas från ett enstaka urinprov. Annan utvärdering omfattar vanligtvis mätning av njurfunktionen (från ett blodprov som kallas kreatinin) och andra blodundersökningar.
Olika njursjukdomar – inte bara MN – kan orsaka protein i urinen, och en njurbiopsi behövs i slutändan för att diagnostisera den specifika sjukdom som orsakar proteinet i urinen. En njurbiopsi är ett förfarande som innebär att man med hjälp av en nål tar ett prov av njurvävnad som man kan titta på i mikroskop. Detta gör det möjligt att se de enskilda glomeruli (njurfiltren) under hög förstoring. Ytterligare tester kan göras på njurvävnaden från biopsin för att hjälpa till att ställa en diagnos. Blodprov och mätning av protein i urinen kan vara till hjälp för att förstå sjukdomens svårighetsgrad och för att utesluta eller leta efter vissa orsaker, så dessa tester görs ofta som en del av utredningen, men en biopsi behövs för att diagnostisera MN.
Då de flesta personer med MN har anti-PLA2R-antikroppar kan blodprov göras för att kontrollera om denna antikropp finns. Om det är positivt är det mycket troligt att någon har MN. Ett negativt test betyder dock inte att någon inte har MN, och en njurbiopsi är viktig för att bekräfta diagnosen samt för att ge mer information för att vägleda hanteringen.
Vad är behandlingen?
Behandlingen av MN innefattar vanligen flera olika delar som hanteras av en njurspecialist (njurspecialist).
- ACE-hämmare eller ARB – detta är blodtrycksmediciner som kan minska mängden protein i urinen. Dessa läkemedel är i allmänhet det första steget i behandlingen av MN. Även om de utformades som blodtrycksmediciner används de vid MN för att minska mängden protein som läcker ut i urinen, och kan ha den extra fördelen att hjälpa till att kontrollera blodtrycket om det är förhöjt. Ibland kan dessa läkemedel inte användas om blodtrycket är för lågt (eftersom de kan sänka blodtrycket) eller om någon har höga kaliumnivåer i blodet (eftersom de kan höja kaliumnivåerna). Men hos de flesta människor, om det inte finns någon kontraindikation, bör ett av dessa läkemedel användas.
ACE-hämmare (angiotensinkonverterande enzymhämmare) inkluderar lisinopril (Zestril, Prinivil), enalapril (Vasotec), ramipril (Altace), benazepril (Lotensin) och kinapril (Accupril). ARB (angiotensin II-receptorblockerare) inkluderar losartan (Cozaar), valsartan (Diovan), irbesartan (Avapro), telmisartan (Micardis), olmesartan (Benicar) och kandesartan (Atacand).
- Vätskemedicinering (diuretika) – dessa kan användas för att behandla svullnad om den uppstår. Svullnad kan vara ett mycket besvärligt eller problematiskt symptom på MN och därför kan dessa läkemedel vara en viktig del av hanteringen av sjukdomen. De behandlar dock inte MN i sig självt. Diuretika inkluderar furosemid (Lasix), torsemid, bumetanid (Bumex) och ibland andra.
- Immunosuppressiva läkemedel – inte alla personer med MN kommer att behöva medicinering för att undertrycka immunsystemet, men det är en viktig del av behandlingen för många personer som har denna sjukdom. Anledningar till att någon kan behöva immunosuppressiv medicinering är bland annat: försämrad njurfunktion, höga nivåer av protein i urinen (särskilt om de inte blir bättre efter en observationstid) eller komplikationer från det nefrotiska syndromet (till exempel en blodpropp).
Om MN är en autoimmun sjukdom, där kroppens immunförsvar riktar in sig på och skadar kroppens egen vävnad (i det här fallet en del av glomerulus), behövs mediciner för att undertrycka eller minska immunförsvaret för att behandla sjukdomen hos många människor. Det finns olika immundämpande läkemedel som kan användas för att behandla MN. Eftersom alla dessa mediciner undertrycker immunförsvaret ökar de alla risken för infektioner. De har dock olika individuella biverkningar utöver detta, och de olika möjliga biverkningarna kan vara en faktor när man bestämmer sig för vilket läkemedel man ska använda.
- Cyklofosfamid (Cytoxan)- detta är ett läkemedel som kan ges som en månatlig infusion eller som ett dagligt piller (genom munnen). En av de vanligaste regimerna för behandling av MN innefattar alternerande månader med cyklofosfamid och kortikosteroider i totalt 6 månader (Ponticelli-protokollet).
- Rituximab (Rituxan)- detta är ett läkemedel som ges som en infusion, antingen 4 veckodoser eller 2 doser med 2 veckors mellanrum. Dess effekter varar ungefär 6 månader i kroppen, och ibland kan en underhållsdos (upprepad dos) ges efter 6 månader.
- Kalcineurinhämmare (ciklosporin eller takrolimus)- dessa läkemedel tas som en tablett genom munnen, vanligtvis två gånger om dagen.
- Kortikosteroider (prednison)- detta är ett läkemedel som ofta används tillsammans med något av de andra immunsuppressiva läkemedlen ovan (oftast med cyklofosfamid eller med någon av kalcineurinhämmarna). Kortikosteroider är inte effektiva i sig själva för att behandla MN men kan användas som en del av andra regimer.
- Kolesterolmedicin – eftersom kolesterolnivåerna kan vara förhöjda hos personer med nefrotiskt syndrom kan behandlingen inkludera en medicinering för detta. Den vanligaste typen kallas ”statin” och dessa inkluderar atorvastatin (Lipitor), lovastatin, pravastatin (Pravachol) och rosuvastatin (Crestor).
- Blodtrycksbehandling – blodtrycket är ofta förhöjt hos personer med njursjukdom, inklusive MN. Det är viktigt att hålla blodtrycket välkontrollerat för att förhindra skador på njurarna. Förutom en ACE-hämmare eller ARB som kan hjälpa till med protein i urinen (ovan) finns det många andra läkemedel som kan användas för att behandla högt blodtryck. Att begränsa saltintaget kan hjälpa till att kontrollera blodtrycket samt minska svullnaden.
- Blodförtunnande medel – eftersom personer med nefrotiskt syndrom (protein i urinen, låga nivåer av blodprotein och svullnad) löper större risk för blodproppar kan behandlingen även omfatta ett blodförtunnande medel för att förhindra blodproppar. Beslutet om huruvida man ska börja med en blodförtunnare baseras på en avvägning mellan risken för att få en blodpropp och risken för att få en blödning på grund av att man står på en blodförtunnare. Det finns en webbplats som du kan använda tillsammans med din läkare för att hjälpa till att avgöra om en blodförtunnare skulle vara fördelaktig för dig. I de flesta fall bör blodförtunnaren stoppas när det nefrotiska syndromet blir bättre och blodproteinnivåerna stiger.
För det sista, om MN anses vara sekundär till något annat, är det viktigast att behandla den underliggande sjukdomen (infektion, cancer etc.) eller att stoppa det orsakande läkemedlet. Detta räcker ofta och behandling med immunsupprimerande läkemedel kan undvikas.
Vilka chanser har jag att bli bättre?
Upp till en tredjedel av de patienter som diagnostiserats med MN går spontant i remission inom fem år, även utan immunsupprimerande behandling. Med behandling kommer de flesta patienters sjukdom att gå i remission. Fullständig remission innebär stabil (eller förbättrad) njurfunktion och att proteinnivåerna i urinen minskat till det normala. Partiell remission innebär stabil eller förbättrad njurfunktion plus proteinnivåer i urinen som minskat till mindre än hälften av de ursprungliga nivåerna och som inte ligger inom området för nefrotiskt syndrom (<3,5 gram/dygn).
Recidiv är dock vanligt vid MN, och patienter som går i remission antingen spontant eller som svar på immunosuppressiv behandling kan få sjukdomen tillbaka senare. På lång sikt (över decennier) kommer ungefär 1/3 av patienterna att utvecklas till njursjukdom i slutstadiet (njursvikt som kräver dialys), ungefär 1/3 kommer att ha fortsatt protein i urinen utan njursvikt och ungefär 1/3 kommer att vara i remission.
Det som förutspår ett bättre resultat på lång sikt vid MN är bland annat lägre nivåer av protein i urinen, att man är kvinna, yngre (under 60 år) och att man uppnår remission.
Njurtransplantation vid membranös nefropati
Tyvärr kommer en del patienter som diagnostiserats med MN att så småningom utvecklas till njursvikt. Lyckligtvis är njurtransplantation ett behandlingsalternativ för vissa personer.
Läs allmän information om njurtransplantation här.
Kommer den membranösa nefropatin tillbaka i min njurtransplantation?
Det finns en 40-procentig risk att MN återkommer i en transplanterad njure. Tyvärr finns det inga faktorer som har identifierats för att ge oss en uppfattning om vilka patienter som är i riskzonen för detta problem. Generellt sett kommer återfall i sjukdomen att inträffa under de första två åren efter transplantationen.
Innses det någon behandling för membranös nefropati som kommer tillbaka i en transplantation?
Det har inte gjorts några försök för att utvärdera olika behandlingar för MN som kommer tillbaka i en transplanterad njure. Rituximab är dock ett alternativ som har använts framgångsrikt för behandling.
Denna sida granskades och uppdaterades i september 2018 av Shannon Murphy, MD.