Kvinnors sjukförsäkring
Sjukförsäkringar är en viktig faktor för att kvinnor ska kunna få tillgång till hälso- och sjukvård till ett rimligt pris. Bland de 97,3 miljoner kvinnor i åldrarna 19-64 år som är bosatta i USA hade de flesta någon form av försäkringsskydd 2019. Luckor i den privata sektorn och offentligt finansierade program samt bristande överkomlighet gjorde dock att drygt var tionde kvinna var oförsäkrad. Affordable Care Act (ACA) utökade tillgången till överkomlig täckning genom en kombination av Medicaid-expansioner, reformer av privata försäkringar och skattelättnader för premier. I det här faktabladet granskas de viktigaste källorna till försäkring för kvinnor som är bosatta i USA 2019, innan coronaviruspandemin börjar i USA, diskuterar ACA:s inverkan på kvinnors täckning och de täckningsutmaningar som många kvinnor fortfarande står inför.
Källor för sjukförsäkringsskydd
Arbetsgivarstödd försäkring
Ungefär 59 miljoner kvinnor i åldrarna 19-64 år (61 %) fick sitt sjukförsäkringsskydd från en arbetsgivarstödd försäkring under 2019 (figur 1).1
- Kvinnor i familjer med minst en heltidsanställd är mer benägna att ha ett arbetsplatsbaserat skydd (71 %) än kvinnor i familjer med endast deltidsanställda (34 %) eller utan någon anställd (18 %).2
- Under 2020 var de årliga försäkringspremierna för arbetsgivarsponsrade försäkringar i genomsnitt 7 470 dollar för individer och 21 342 dollar för familjer. Familjepremierna har ökat med 55 % under det senaste decenniet. I genomsnitt betalade arbetstagarna 17 % av premierna för individuell täckning och 27 % för familjetäckning, medan arbetsgivarna stod för resten.
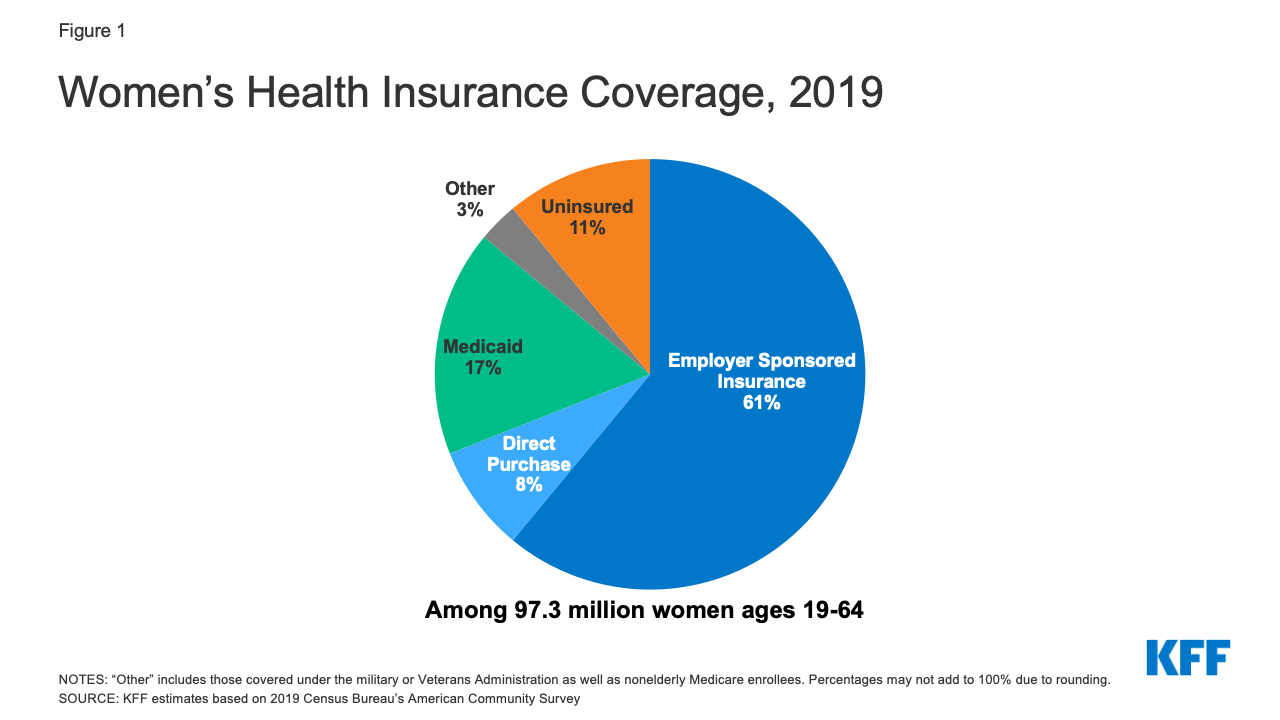
Figur 1: Kvinnors sjukförsäkringsskydd, 2019
Non-group Insurance
ACA utökade tillgången till marknaden för försäkringar som inte ingår i en grupp eller som köps individuellt genom att erbjuda skattelättnader för premier för att hjälpa enskilda personer att köpa täckning på delstatsbaserade hälsovårdsförsäkringsmarknadsplatser. Den innehöll också många försäkringsreformer för att lindra några av de långvariga hindren för täckning på den icke-gruppbaserade försäkringsmarknaden. År 2019 köpte cirka 8 % av icke äldre vuxna kvinnor (cirka 7,7 miljoner kvinnor) försäkringar på den icke-gruppbaserade marknaden.3 Detta inkluderar kvinnor som köpte privata försäkringar från ACA Marketplace i sin delstat, samt kvinnor som köpte försäkringar från privata försäkringsbolag som verkar utanför Marketplaces.
- De flesta individer som söker försäkringar på sin delstats Marketplace är kvalificerade för hjälp med kostnaderna för täckningen. De personer med inkomster under 51 040 dollar (400 % av den federala fattigdomsnivån) kan kvalificera sig för stöd i form av federala skattelättnader som sänker premiekostnaderna.
- AcA fastställde nya standarder för alla individuellt köpta planer, inklusive planer som är tillgängliga via Marketplace samt planer som fanns före ACA. Historiskt sett sålde försäkringsbolag planer på den individuella försäkringsmarknaden som ofta missgynnade kvinnor, antingen genom att ta ut högre premier än män för samma täckningsnivå (könsrelaterad bedömning) i många åldrar eller genom att diskvalificera kvinnor från täckning på grund av att de hade vissa redan existerande medicinska tillstånd, inklusive graviditet. ACA-planerna är förbjudna att införa denna politik.
- Många av de individuellt köpta försäkringarna före ACA omfattade inte täckning för tjänster som är viktiga för kvinnors hälsa, t.ex. mödravård, receptbelagda mediciner eller behandling av psykiska sjukdomar som depression. Som ett resultat av ACA måste alla planer för direktköp också täcka vissa ”essentiella hälsovårdsförmåner” (EHB) som faller under 10 olika kategorier, inklusive vård av moderskap och nyfödda, psykisk hälsa och förebyggande vård.
- Medans Trump-administrationen i praktiken avskaffade ACA:s krav på att individer ska ha ett försäkringsskydd och främjade hälsoplaner som inte uppfyller ACA:s täckningskrav, kan Biden-administrationen agera för att vända på denna politik. I synnerhet uppmuntrade Trump-administrationen större tillgång till korttidsplaner som inte är förenliga med ACA, som kostar mindre än ACA-kompatibla försäkringar, men som kan neka täckning för personer med redan existerande villkor och ofta utesluter eller begränsar förmåner, till exempel receptbelagda läkemedel, psykisk hälsa och mödravård. Den tillträdande Biden-administrationen kan begränsa framtida inskrivningar i dessa planer eller minska möjligheterna till förnyelse, liksom genom att stärka standarder för att begränsa deras försäljning eller tillämpa starkare konsumentskydd.
Medicaid
Det statliga federala programmet för låginkomsttagare, Medicaid, täckte 17 % av icke-äldre vuxna kvinnor 2019. Historiskt sett var kvinnor för att kvalificera sig för Medicaid tvungna att ha mycket låga inkomster och tillhöra någon av Medicaids berättigandekategorier: gravida, mödrar till barn som är 18 år eller yngre, en person med funktionsnedsättning eller över 65 år. Kvinnor som inte tillhörde dessa kategorier var vanligtvis inte berättigade oavsett hur fattiga de var. ACA gjorde det möjligt för delstaterna att avskaffa dessa kategoriska krav och bredda Medicaid-berättigandet till att omfatta de flesta personer med inkomster under 138 % av FPL, oavsett familje- eller handikappstatus, från och med januari 2014. I december 2020 hade 38 delstater och DC utökat sina Medicaid-program enligt ACA.
- Medicaid täcker den fattigaste populationen av kvinnor. Fyrtio procent av låginkomstkvinnorna (inkomst under 200 % FPL) och 49 % av de fattiga kvinnorna (inkomst under 100 % FPL) har Medicaid-täckning.4
- Enligt federal lag måste alla delstater tillhandahålla Medicaid-täckning för gravida kvinnor med inkomster upp till 133 % av den federala fattigdomsgränsen (FPL) till och med 60 dagar efter förlossningen; delstaterna får inte införa kostnadsdelning för graviditetsrelaterade tjänster. I de stater som antagit ACA:s Medicaid-expansion kan många kvinnor nu fortsätta att omfattas av Medicaid när de blir mödrar på grund av den högre tröskeln för berättigande i dessa stater, men i de 12 stater som inte har antagit Medicaid-expansion är många kvinnor inte längre berättigade till Medicaid-täckning 60 dagar efter barnets födelse, eftersom deras inkomst ligger över den nivå som gäller för föräldrar i dessa stater.
- Medicaid finansierade 42 % av födslarna i USA 2019, står för 75 % av alla offentligt finansierade familjeplaneringstjänster och hälften (52 %)5 av alla utgifter för långtidsvård, vilket är avgörande för många sköra äldre kvinnor.
- Över hälften av delstaterna (27 delstater) har inrättat program som använder Medicaid-medel för att täcka kostnaderna för familjeplaneringstjänster för låginkomstkvinnor och de flesta delstater har Medicaid-program med begränsad räckvidd för att betala för behandling av bröst- och livmoderhalscancer för vissa oförsäkrade kvinnor med låg inkomst.
Oförsäkrade kvinnor
Kvinnor är mindre benägna än män att vara oförsäkrade – en högre andel vuxna kvinnor är inskrivna i Medicaid (17 % kvinnor jämfört med 12 % män). Kvinnor har i genomsnitt lägre inkomster och har varit mer benägna att kvalificera sig för Medicaid än män enligt någon av Medicaids stödkategorier: gravida, förälder till barn under 18 år, funktionshindrad eller över 65 år. År 2019 var 15 % av männen mellan 19 och 64 år oförsäkrade jämfört med cirka 11 % av kvinnorna mellan 19 och 64 år (11,1 miljoner kvinnor), vilket är en minskning från 18 % år 2008 (figur 2). Från och med 2010 krävde ACA att icke-skyddade privata grupp- och icke-grupphälsovårdstjänster som erbjöd skydd för anhöriga skulle ge arbetstagarna möjlighet att behålla vuxna barn upp till 26 års ålder inskrivna som anhöriga, samtidigt som Medicaid-expansionen erbjöd skydd för många oförsäkrade låginkomstkvinnor som tidigare inte hade kvalificerat sig för Medicaid. Som ett resultat av detta såg kvinnor under 26 år och kvinnor med inkomster under 200 % FPL en betydande minskning av antalet oförsäkrade mellan 2008 och 2019. Sedan 2016 har dock minskningen av andelen oförsäkrade kvinnor avstannat. Oförsäkrade kvinnor har ofta otillräcklig tillgång till vård, får en lägre vårdstandard när de befinner sig i hälso- och sjukvårdssystemet och har sämre hälsoresultat. Jämfört med kvinnor som är försäkrade använder sig oförsäkrade kvinnor i mindre utsträckning av viktiga förebyggande tjänster, t.ex. mammografi, Pap-test och blodtryckskontroller i rätt tid. De är också mindre benägna att rapportera att de har en vanlig läkare.
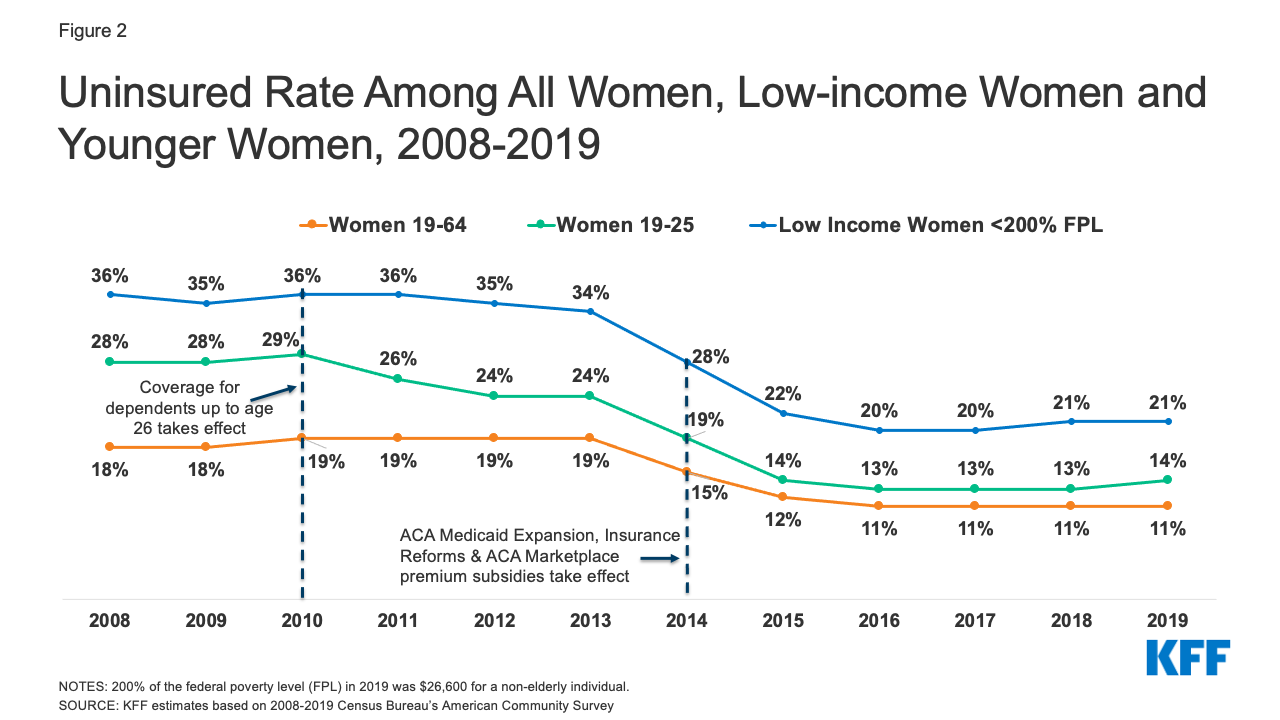
Figur 2: Oförsäkrad andel bland alla kvinnor, låginkomstkvinnor och yngre kvinnor, 2008-2019
- Kvinnor med låga inkomster, färgade kvinnor och kvinnor som inte har medborgarskap löper större risk att vara oförsäkrade (figur 3). En av fem (21 %) kvinnor med inkomster under 200 % av FPL (26 600 dollar för en person 2019) är oförsäkrade, jämfört med endast 8 % av kvinnor med inkomster på eller över 200 % av FPL. Mer än var femte spansktalande kvinna (23 %) och kvinna från Amerikas indianer och Alaska Natives (22 %) är oförsäkrad. En högre andel ensamstående mödrar är oförsäkrade (13 %) än kvinnor i hushåll med två föräldrar (9 %).6
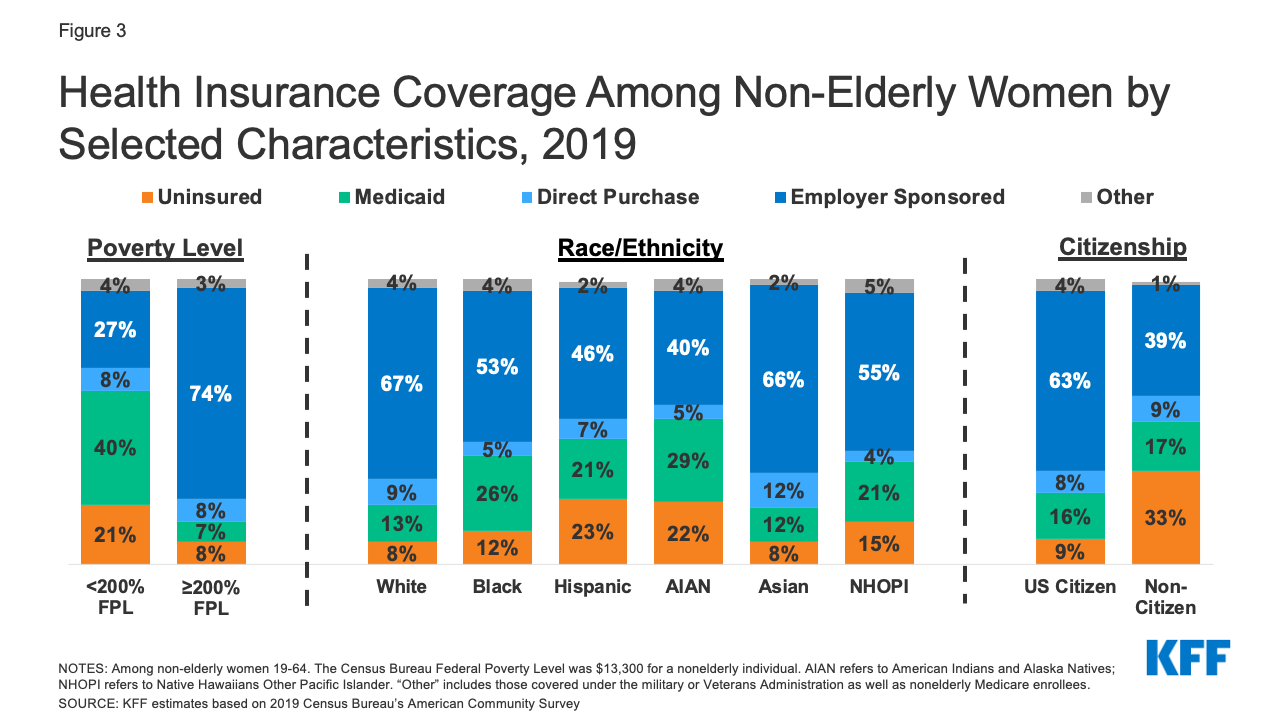
Figur 3: Sjukförsäkringstäckning bland icke äldre kvinnor efter utvalda egenskaper, 2019
- Majoriteten av de oförsäkrade kvinnorna lever i ett hushåll där någon arbetar: 68 % lever i familjer med minst en vuxen som arbetar heltid och 82 % lever i familjer med minst en deltids- eller heltidsanställd7 .
- Det finns en betydande variation på delstatsnivå när det gäller andelen oförsäkrade kvinnor i landet, från 23 % av kvinnorna i Texas till 3 % av kvinnorna i Washington DC och Massachusetts (figur 4). Av de 19 delstater där andelen oförsäkrade ligger över det nationella genomsnittet (11 %) har 11 stater inte antagit ACA:s Medicaid-expansion.
Rätt till täckning
Många oförsäkrade kvinnor är potentiellt berättigade till täckning men är inte inskrivna. Vissa saknar dock fortfarande en väg till en prisvärd täckning.
- Över hälften av de oförsäkrade kvinnorna är berättigade till antingen Medicaid eller skattesubventioner enligt ACA. En av fem (2,2 miljoner) oförsäkrade kvinnor är för närvarande berättigade till Medicaid men är inte inskrivna och mer än en tredjedel (4 miljoner) är berättigade till en subventionerad plan på Marketplace men är inte inskrivna (figur 5). I 7 delstater och DC är minst 40 % av de oförsäkrade kvinnorna berättigade till Medicaid-täckning och i 14 delstater är minst 40 % berättigade till en subventionerad Marketplace-plan (tabell 2).
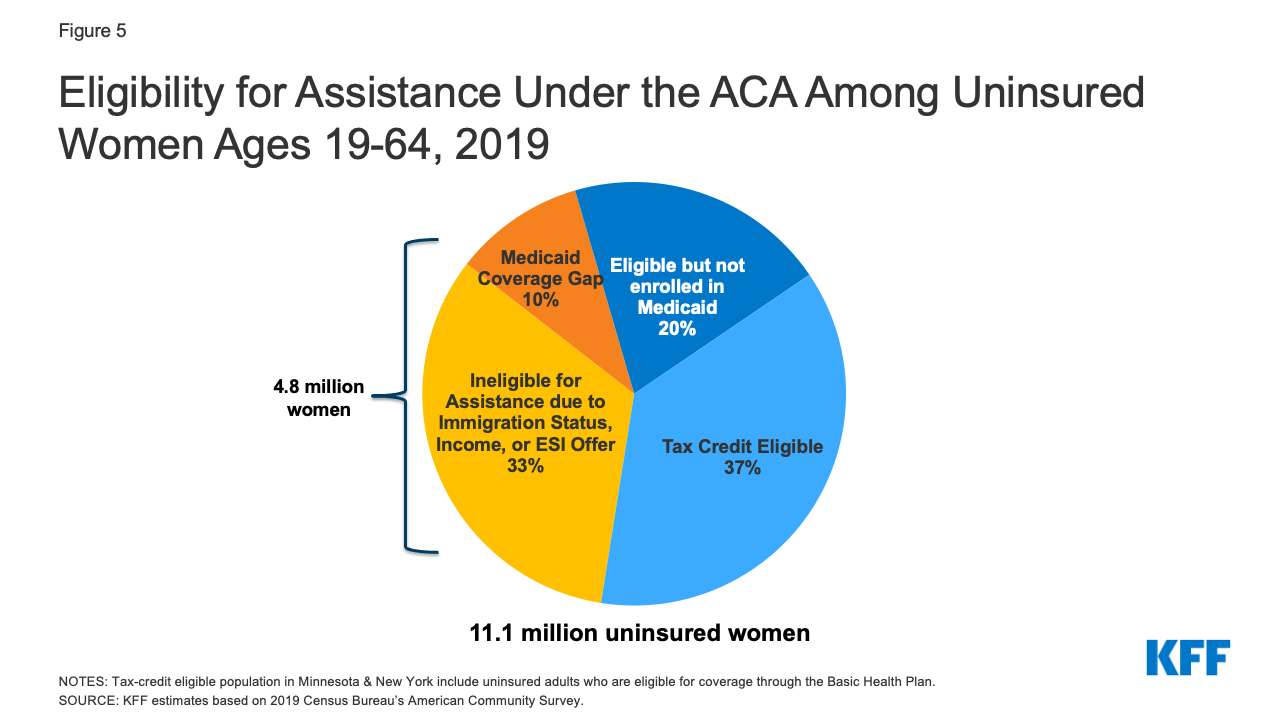
Figur 5: Rätten till stöd enligt ACA bland oförsäkrade kvinnor i åldrarna 19-64 år, 2019
- 8 miljoner oförsäkrade kvinnor är inte berättigade till ekonomiskt stöd för täckning. Vissa oförsäkrade kvinnor är inte berättigade till täckning på grund av sin invandrarstatus, medan andra kvinnor har inkomster som är för höga för att kvalificera sig för federala premiesubventioner eller har ett erbjudande om arbetsgivarbaserad försäkring men har inte anmält sig till arbetsplatsens täckning. En miljon fattiga kvinnor befinner sig i det så kallade ”Medicaid-täckningsgapet”. De bor i en delstat som inte har utökat sitt Medicaid-program och är inte berättigade till Medicaid men har inkomster som ligger under den lägre nivån för subventioner från Marketplace. Delstater som inte har utökat Medicaid har vanligtvis högre andel oförsäkrade än de som har gjort det. I Alabama och Mississippi befinner sig ungefär var tredje oförsäkrad kvinna i Medicaid-täckningsgapet (tabell 2).
Täckningsomfång och överkomlighet
ACA fastställde nationella standarder för omfattningen av de förmåner som erbjuds i privata planer. Utöver de breda kategorierna av viktiga hälsovårdsförmåner (EHB) som erbjuds av planer på marknaden måste alla privat köpta planer täcka mödravård, vilket historiskt sett hade uteslutits från de flesta av dessa planer. Dessutom måste de flesta privata planer täcka förebyggande tjänster utan egenavgifter eller annan kostnadsdelning. Detta omfattar screening för bröst- och livmoderhalscancer, besök hos välmående kvinnor (inklusive besök före födseln), receptbelagda preventivmedel, utrustning och stöd för amning, t.ex. bröstpumpar, och flera tjänster för sexuellt överförbara sjukdomar. Trumpadministrationens utvidgning av kortsiktiga planer som inte behöver följa någon av dessa förmånsstandarder kan dock ha urholkat omfattningen av den täckning som vissa kvinnor får. Dessutom utfärdade Trumpadministrationen 2018 slutliga föreskrifter som utökar typen av arbetsgivare som är berättigade till undantag från ACA:s krav på preventivmedelstäckning till att omfatta privata arbetsgivare med en religiös eller moralisk invändning mot preventivmedel. Dessa bestämmelser bekräftades av Högsta domstolen i juni 2020, vilket innebär att kvinnor som arbetar för arbetsgivare med undantag och kvinnliga anhöriga inte längre har rätt till preventivmedelstäckning. Aborttjänster är uttryckligen förbjudna att ingå som EHB. Tjugosex delstater har lagar som förbjuder täckning av de flesta aborter från de planer som finns tillgängliga via de statliga marknadsplatserna, och planer som erbjuds i delstater som inte förbjuder täckning måste separera betalningar för aborttäckning och ta ut minst 1,00 dollar för den täckningen.
Barmhärtigheten av täckning och vård fortsätter att vara ett stort bekymmer för många kvinnor, både för dem som är oförsäkrade och för dem som har täckning. Den främsta anledningen till att oförsäkrade icke-äldre vuxna rapporterar att de inte har skaffat sig ett skydd är att det är för dyrt. Inom den arbetsgivarstödda försäkringen, som är den viktigaste källan till skydd för kvinnor, har 57 % av alla försäkrade arbetstagare med en allmän årlig självrisk en självrisk på minst 1 000 US-dollar för enstaka försäkringar. Trettiosju procent av kvinnorna med arbetsgivarstödd försäkring rapporterar att det är svårt att klara självrisken.8
Framtidsutsikter
Hälsotäckningen är viktig för kvinnor. De som har sjukförsäkring har större sannolikhet att få nödvändig förebyggande vård, primärvård och specialistvård och har bättre tillgång till nya framsteg inom kvinnors hälsa. I dag kan kvinnor tack vare ACA få skydd utan att behöva oroa sig för att de kommer att få betala mer för sin försäkring än män, vara säkra på att deras försäkring ger dem kostnadsfri täckning för ett brett spektrum av rekommenderade förebyggande tjänster och täckning för kritiska tjänster för kvinnor, t.ex. mödravård. Dessa vinster i fråga om täckning och förmåner är dock i fara. Högsta domstolen överväger för närvarande ett fall som eventuellt skulle kunna ogiltigförklara hela ACA, vilket sannolikt skulle leda till att miljontals människor skulle förlora sin sjukvårdstäckning, en möjlig återgång till diskriminerande försäkringsmetoder som könsbedömning, nekande av täckning för personer med redan existerande sjukdomar samt förlusten av en federal garanti för full täckning av förebyggande tjänster som preventivmedel.
Den kommande Biden-administrationen drev kampanj för att stödja och bygga vidare på ACA genom att skapa ett nytt offentligt alternativ samt förbättra och utvidga subventionerna till marknaden till att omfatta fler människor. Många av dessa förslag kommer dock troligen att stöta på hinder i en nära splittrad kongress. Samtidigt kommer administrationen att behöva ta itu med de ekonomiska konsekvenserna av pandemin med coronavirus. Även om vi ännu inte känner till pandemins fulla konsekvenser för kvinnors försäkringar, tyder hittillsvarande uppgifter på att vissa arbetstagare som förlorade jobbet under pandemin har kunnat behålla sin arbetsgivarstödda försäkring och att vissa har fått skydd genom ACA-marknadsplatser eller Medicaid. När Bidens administration och den nya kongressen tillträder kommer de att ställas inför flera utmaningar som påverkar kvinnors täckning och tillgång, bland annat att upprätthålla och stärka ACA samt att ta itu med pandemin och den ekonomiska kris som följer av den.
Endnoter
-
KFF:s uppskattningar bygger på Census Bureau’s American Community Survey, 2008-2019.
← Åter till texten
-
Ibid.
← Åter till texten
-
Ibid.
← Åter till texten
-
Ibid.
← Return to text
-
De nationella LTSS-utgifterna uppgick till totalt 364,9 miljarder dollar, inklusive utgifter för vårdboenden, sjukhem, hemsjukvård, HCBS waivers, ambulansleverantörer och viss postakut vård. Medicares utgifter för postakut vård (81,5 miljarder dollar) är inte medräknade. Betalare av LTSS inkluderar Medicaid (52 %), andra offentliga och privata försäkringar (20 %), utgifter från egen fickavgift (16 %) och privata försäkringar (11 %). Alla HCBS waivers hänförs till Medicaid. KFF-skattningar baserade på 2017 National Health Expenditure Accounts data från CMS, Office of the Actuary.
← Return to text
-
KFF-skattningar baserade på Census Bureau’s American Community Survey, 2008-2019.
← Åter till texten
-
Ibid.
← Åter till texten
-
KFF June 2019 Health Tracking Poll.
← Åter till texten
.