


![]()
重要な背景
女性の卵巣予備能とは、卵子の量と質の両方のことであり、卵巣予備能低下とはこれらの要素のいずれかまたは両方が減少していることを意味しています。
意外なことに、女性は最も卵子を使わない時期、つまり20週目の胎児として生まれる前に、最も多くの卵子(卵母細胞)を持っているのです。 出産後、この卵子プールは減少し、閉経の頃にはほとんど残っていません。 卵巣予備能の検査は、生化学的検査と超音波検査で構成されており、女性がこの連続体のどこに位置するかを示すスナップショットとなっています。 高度生殖医療(ART)を利用するかどうかにかかわらず、妊娠を計画する際には、生殖能力を正確に評価することが非常に重要です。 ARTを行う場合、卵巣予備能検査によって、周期のキャンセルや卵巣過剰刺激などの望ましくない結果を回避するための刺激プロトコルが決定されます。
卵子の質についてですが、女性の卵子プールを代表する数百万の卵子は、減数分裂(性細胞の細胞分裂)で停止したまま、何年も休眠しています。 次にこれらの卵母細胞が再び活性化され減数分裂が再開されるのは、利き卵胞内で選別された後、黄体形成ホルモン(LH)サージとともに排卵が行われる時です。 つまり、卵母細胞が細胞分裂を再開すると思われる時点では、13年から長ければ40年以上も細胞分裂の途中で休止している可能性があるのです。 細胞分裂は、かなりのエネルギーを必要とするプロセスです。 卵母細胞が老化するにつれて、効率的な細胞分裂に不可欠な細胞機構も老化する。 従って、老化した卵子は、元の供給源から採用された若い卵子ほどには反応しないかもしれません。 このような高齢の卵母細胞は、減数分裂を正しく行うことができないため、異数性(胚の染色体数が異常に多いこと、しばしば致死的であること)のリスクが高くなる。 これが、生殖年齢の後半に妊娠を試みる女性に見られる、生殖能力の急激な低下と流産率の上昇の原因であることが多いのです。 卵母細胞が減数分裂を失敗せずに完了する能力のこの低下は、卵母細胞の「質」の反映であり、女性の年齢以外に、卵母細胞の減数分裂失敗の可能性を評価する方法はないのである。 不妊症の患者さんにカウンセリングを行う際、年齢は重要な要素ですが、年齢が一致する2人の女性の卵巣予備能のレベルが大きく異なることがあることに留意することが重要です。 喫煙、手術による外傷、放射線・化学療法などの生活習慣は卵母細胞に悪影響を与えますが、運動と健康的な食事は重要ですが、必ずしも保護的ではありません。 健康で活動的な40代の女性でも卵巣予備能が低下していることがあるのは、卵巣の老化が避けられない現実であることを示しています。 DORは、月経周期が規則正しい女性にも起こります。 DORと診断された人は、卵巣予備能検査が正常である年齢をマッチさせた女性よりも、刺激薬に対する反応が低く、キャンセル率が高く、体外受精サイクル後の妊娠の可能性が低くなることをカウンセリングすることができます。
卵巣予備能検査で、残っている(そしてその特定の患者にとって利用できる)卵母細胞の質および量の両方を反映できれば有用ですが、検査の結果と利用できる卵母細胞の質または能力ではなく量とはより強い関連があると考えられています。 既存の検査の予測値に関する研究は、ほとんどが高リスク集団、すなわち、不妊治療センターを受診した患者を対象として行われており、これらの結果を低リスク集団、すなわち、不妊症と診断されていない女性に外挿する場合には注意が必要である。 この結果は、ARTサイクル中に予想される結果、例えば、刺激薬に対する反応、サイクルのキャンセルの可能性、治療サイクル後の妊娠の可能性について、臨床医を指導するためのものであると考えられる。 自然妊娠の確率や閉経の時期を予測するために使用する場合は、あまり信頼できません。
卵巣予備能の検査
歴史的には、周期2-4日目の卵胞刺激ホルモン(FSH)レベルが卵巣予備能検査の「ゴールドスタンダード」として使用されてきました。 FSHは下垂体から分泌され、卵胞の成長、特に小さな卵胞の成長に必要な重要なホルモンである。 卵胞が成長するとエストラジオール(E2)とインヒビンBが産生され、これらのホルモンが増加すると下垂体からのFSHの放出が減少します。 そのため、初期の卵胞の十分なE2とインヒビンBのレベルが、FSHを正常なレベルに維持します。 E2値とFSH値は反比例するので、E2値が低下すると下垂体にFSHの産生を増加させるシグナルが送られることになります。 そのため、FSHを測定する際にはE2値も測定し、E2値が高く(>60-80pg/ml)、FSHを誤って低下させるようなことがないようにすることが重要である。 女性は年齢を重ねるにつれて、産生する卵胞の量と質が低下します。 質の悪い卵胞(あるいは卵胞の数が減少した場合)は、E2/インヒビンBの値が、下垂体にFSHの産生を減少させるための負のフィードバックを与えるほど高くならないため、過剰に分泌されることになるのです。 その結果、2〜4日目のFSH値の上昇は、卵巣予備能の低下を示す指標となり得ます。 世界保健機関(WHO)の第2国際基準では、FSH値<8507>10mIU/mlは、卵巣予備能低下のサインとされています。 しかし、FSHだけでは、卵巣の反応を測るには限界があるようです。 FSHの特異度や感度は文献によって異なり、特に若い(2502〜35歳)患者にとっては妊娠や出産の予測因子としては不十分なものです。
卵巣予備能の動的な指標として、過去に使用されていたが、現在では広く使用されていないものに、クエン酸クロミフェン負荷試験(CCCT)がある。 この検査を受ける女性は、月経周期の2〜4日目にE2値とFSH値を測定する。 次に、5〜9日目にクエン酸クロミフェン100mgを経口投与し、10日目にFSH値を測定します。 これは、卵巣が刺激に対してどのように反応するかを示し、静的検査/単一レベルの使用では隠されてしまうかもしれない、より微妙なDORを明らかにすることができるため、卵巣に対する「ストレス検査」と呼ばれています。 この検査は、事実上、卵胞のインヒビンB反応のバイオアッセイである。 クエン酸クロミフェンはエストロゲンの下垂体および視床下部へのネガティブフィードバックをブロックしますが、卵胞が産生するインヒビンBはクエン酸クロミフェンによってブロックされず、依然として脳によって認識されています。 正常なCCCT検査では、インヒビンBの反応が十分であれば、10日目の血液検査でのFSHは3日目に予想される正常値までまだ抑制されているはずです。 しかし、最近では、FSH値のみの検査に比べ、(あったとしても)最小から中程度の効果しかなく、費用対効果も必ずしも高くないという意見もあり、この検査よりも他の方法を用いることが多くなってきています。 その結果、刺激に対する反応が悪いと思われる患者(35歳以上など)にこの検査を用いる施設もあれば、全く用いない施設もあります。
抗ミュラーホルモン(AMH)は卵巣予備能の量の構成要素の好ましい指標として浮上し始めています。 AMHは、卵巣内の初期の小さな(4mmまでの)卵胞を取り囲む顆粒膜細胞から分泌されるホルモンです。 正常値は検査機関によって異なるが、多くは>1.0ng/mlをカットオフ値としている。 AMHの発現は性腺刺激作用に依存しないので、月経周期のどの時期でも採取することができる。 レベルは25歳をピークに年齢とともに低下し(FSHの逆)、<1.0mg/mlは卵巣予備能の低下を示し、閉経の5年ほど前になると非常に低いレベルが見られるようになります。 AMH値の上昇は、卵巣の反応がしっかりしていることを示唆し、卵巣過剰刺激症候群(OHSS)のリスク上昇と相関することが示されており、臨床的有用性もあります。 AMHはゴナドトロピン刺激に対する反応性を予測するのに役立ち、場合によっては妊娠率を予測することも可能です。 AMH値と生児との予測値に関しては、データはまちまちですが、この点に関してはFSH値よりも優れているかもしれないという証拠がいくつかあります。 また、不妊症の既往のない女性において、あるプロスペクティブ・ランダマイズ研究では、AMH値が低くても正常値の人と比べて出産率の低下を予測することはできないことが明らかになりました。 AMHはまた、生殖能力温存戦略の必要性を評価する上でも有用であろう。 AMHが自然妊娠の信頼できる予測因子であるというデータはまちまちですが、これを解明するにはより大規模な研究が必要です。
上記のように、優勢になって排卵する卵胞は「氷山の一角」で、人間の通常の老化で見られる非常に大きな減少率を示しているのです。 出生時に存在する卵子のうち、排卵まで至るのはわずか0.1%である。 毎月、女性の卵子の供給源から卵胞(卵母細胞を含む)の一部が、優位な卵胞に選ばれることを期待して引き抜かれます。 28日周期の5~7日目頃に、FSH受容体を多く持つ卵胞が優勢となり、残りの卵胞は体内に再吸収されます。 卵巣予備能の指標としては、卵子の供給量が少ないほど、卵胞の数も少なくなるため、2〜4日目に超音波で存在する小さな(2〜10mm)前庭卵胞の数(前庭卵胞数:AFC)を測定することが有用です。 これらの卵胞はAMHレベルに寄与するため、AFCがAMHレベルと高い相関関係にあることは驚くことではありません。 このことは、AFCが低い女性は、体外受精サイクルの反応が悪いためにキャンセルする可能性が高いという文献でも裏付けられています。 AFCの下限値については文献によってまちまちですが、BAFCが<3-6未満であれば問題ないという点では、ある程度一致しています。
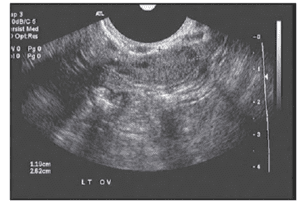
Poor AFC
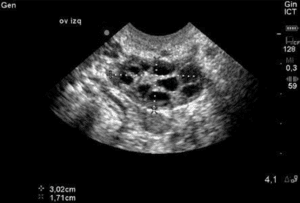
Normal/Good AFC
過去10年間は確立されていなかったが、AMHとAFCはIVFに対する反応低下を最も正確に(FSHより)予測できるので、妊娠検査の最適アプローチと考えられているようである。 また、反応亢進の予測にも優れており、どちらかの値が高ければ、OHSSの可能性を臨床医に警告する必要があります。 AMHは出生児の予測にはFSHより優れているようですが、流産率の予測には相反するデータがあります。
DORの治療
女性が卵巣予備能低下と診断された場合、利用できる治療法はほとんどありません。 合理的かつ手頃な方法としては、DHEA(デヒドロエピアンドロステロン)やコエンザイムQ10などのサプリメントを始めるよう患者に勧めることが挙げられます。 DHEAはアンドロゲンとして知られるステロイドホルモンの一種で、20代半ばにピークを迎えます。 コエンザイムQ10(CoQ10)は、体が自然に生成して成長と維持に使用する抗酸化物質で、ミトコンドリア機能で重要な役割を果たします。 最近では、DHEAが卵巣機能を向上させ、妊娠の確率を高め、異数性を抑えることで流産率を下げるというデータも出ています。 同様に、コエンザイムQ10は、卵巣卵胞の保存を助けるだけでなく、正常な発育をサポートする配偶子の排卵を促進するというデータもあります。
歴史的には、卵巣予備能が低下した患者さんには過排卵を行うことが、治療サイクル中の妊娠の可能性を高めると考えられていましたが、研究の進展により、「ミニ」または「マイルドIVF」が従来のIVFサイクルと同様の結果をもたらす可能性があることが示唆されています。 従来の体外受精は、大量の卵子を発育させることを目的に、高用量の外部ホルモン注射を行うものでした。 これらの卵子は外科的処置で採取され、その後、管理された実験室で精子と受精します。 軽度卵巣刺激法(ミニ体外受精)では、まずクエン酸クロミフェンやレトロゾールなどの経口排卵誘発剤を使用し、その後、卵胞の成長を促すために低用量の注射を投与します。 この方法は、採卵数が少なくなるため、全身麻酔ではなく局所麻酔で行うことが可能です。 また、注射の回数が少ないため、費用も安く済みます。
患者へのカウンセリング
夫婦が不妊治療を始めるとき、彼らはなぜ妊娠できないのか、あるいは妊娠損失の再発を経験しているのか、その答えを探します。 総合的な診断が治療の第一歩となりますが、多くの女性にとって卵巣予備能が低下していることが判明しています。 このメッセージを受け止め、その影響を受け入れることは、患者さんにとって非常に困難なことです。 卵巣予備能の低下は35歳以上の女性でよく見られますが、残念ながらすべての生殖年齢に影響を及ぼす可能性があります。 卵巣予備能の検査(ホルモン値、卵胞数)が正常範囲内であれば、第一選択治療としてIUI(子宮内人工授精)などの侵襲性の低い方法が勧められることがあります。 しかし、卵巣予備能の低下(AMH低下、FSH上昇、AFC低下)が認められた場合、現在および将来の妊娠の可能性を最大限に高めるために体外受精などの積極的な不妊治療の重要性、周期キャンセルの可能性が高いこと、同年代の卵巣予備能が正常な女性と比較して妊娠の可能性が低くなることについてカウンセリングが必要でしょう。 年齢が上がるにつれ、卵巣予備能と卵子の質・量が低下していくことを患者さんと共有することが重要です。 このことは、特に複数の子どもを持ちたいと考えている女性にとって適切であり、卵巣予備能検査の結果は、何人の子どもを持つのが理想的かといった、夫婦の家族計画の目標との関連で考慮されるべきです。
患者さんと話し合う上で、最も難しく、感情を揺さぶられる治療法のひとつが、ODやED(卵子提供、胚提供)の必要性です。なぜなら、自分の卵子を使えないことを受け入れ、他人の卵子を使うことに同意しなければならず、家族を築くという観点から大きく変わり、生涯の夢も失うことになるためです。 この微妙な知らせを患者やカップルに伝えるときは、率直に、しかし共感的で繊細に伝えることが大切です(「悪い知らせの伝え方」を参照)。 患者は本来、生殖能力を失ったことを悲しむ必要があることを理解する。 この情報を伝えるとき、結果について話し合い、彼女(または彼女のパートナー)が持つかもしれないフォローアップの質問に答えるために、十分な時間を確保するようにします。 治療の推奨と成功の可能性に関して、患者に現実的な期待を抱かせることが重要である。 患者さんは、あなたの知らせを簡単には受け入れず、当然ながら防衛的、攻撃的な反応を示すかもしれないことを心に留めておいてください。 患者さんには、あなたがサポート役であることを伝えておくと、準備が整い次第、自分の気持ちや心配を伝えることができます。
卵巣予備能検査は、不妊患者における生殖予後の可能性に関する重要な情報を提供します。 AMHとAFCは、残存卵母細胞の量を評価するためのより広く使用される検査として浮上しています。 残存卵子プールの質の評価は、年齢と相関することが多いが、依然として不明確である。 現在のところ、DORの女性に対する実際の治療法はないが、サプリメントや個人的な刺激プロトコルは選択肢の一つである。 卵巣予備能検査の結果が異常であった場合、この知らせは患者にとって壊滅的なものであることを私たちは認識する必要があります。 そのため、この結果を伝える電話をかける際には、患者の臨床状況と家族形成への希望を考慮し、時間をかけて慎重に行う必要があります。
Authors
Dayna Browning, BSN, Jennifer Dwyer, BSN and Monica Moore, MSN, RNC
Edited by Paul Bergh, MD
Fertility Nurse Newsletter website here
The ObG Projectで今後のFertility Newsletter投稿について通知を受けたいですか?
Get Your ObG Newsletter “



![]()
このエントリのすべての内容は、コンテンツに対するすべての責任を保持する上記の著者によって準備されました。 この記事で述べられている意見は、著者個人のものであり、The ObG Projectのものではありません。 第三者のウェブサイトへのリンクは、便宜上提供しているに過ぎません。 The ObG Projectは、それらをレビュー、管理、検証することはありません。 したがって、The ObG Projectは、リンク先のサイトの情報、広告、製品、リソース、その他の資料、またはリンク先のサイトに含まれるリンクについて責任を負うものではありません。 リンクが含まれていることは、その提供者が保証していることを意味するものではありません。 また、お客様がリンク先のサイトをご利用になる場合は、そのサイトに適用される条件に従ってください。 リンク先のサイトに関するご質問は、そのサイトの管理者に直接お問い合わせください。