Che cos’è la nefropatia membranosa?
La nefropatia membranosa (MN) è una malattia renale che colpisce i filtri (glomeruli) del rene e può causare proteine nelle urine, oltre a una diminuzione della funzione renale e gonfiore. A volte può essere chiamata anche glomerulopatia membranosa (questi termini possono essere usati in modo intercambiabile e significare la stessa cosa).
La nefropatia membranosa è una delle cause più comuni della sindrome nefrosica negli adulti. La sindrome nefrosica include quantità significative di proteine nelle urine (almeno 3,5 grammi al giorno), bassi livelli di proteine nel sangue (albumina) e gonfiore (edema).
La nefropatia membranosa può verificarsi da sola (primaria) o a causa di un’altra malattia o causa sottostante (secondaria). Questo sarà discusso più avanti, ma alcune cose che possono causare MN secondaria includono il lupus, il cancro, o alcuni farmaci. Questa pagina web si concentrerà principalmente sulla MN primaria.
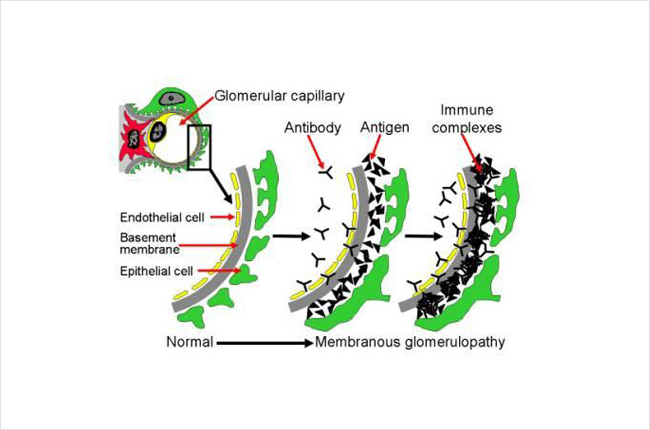
La nefropatia membranosa è considerata una malattia autoimmune, il che significa che è causata dal sistema immunitario del corpo stesso. La MN è causata dall’accumulo di immunocomplessi all’interno dei filtri (glomeruli) del rene stesso.Il sistema immunitario normalmente crea anticorpi per riconoscere e attaccarsi a qualcosa (chiamato antigene). Quando un anticorpo si attacca a un antigene, questo è chiamato un complesso immunitario. Gli antigeni sono normalmente estranei al corpo, come un virus o un batterio. Tuttavia, a volte, il corpo può produrre anticorpi che riconoscono e si attaccano a qualcosa nel corpo stesso (non estraneo) – questi tipi di anticorpi sono chiamati autoanticorpi. I complessi immunitari vengono normalmente eliminati dal sangue prima di causare problemi, ma in certe condizioni possono accumularsi in diverse parti del corpo. Nella MN questi immunocomplessi (anticorpi prodotti dal sistema immunitario attaccati ad antigeni) si incastrano nei filtri del rene (glomeruli). Nella maggior parte dei casi di MN, gli anticorpi sono fatti verso un antigene che fa parte del filtro del rene (glomerulo) stesso. Insieme, questi anticorpi e antigeni creano dei complessi immunitari che si bloccano nel filtro del rene (glomerulo) e causano la malattia.
Di recente è stato scoperto e identificato l’anticorpo che causa la maggior parte dei casi di nefropatia membranosa. In circa il 70-80% dei pazienti con MN primaria (cioè la loro MN non è associata o dovuta ad altre malattie o cause), un anticorpo chiamato anti-PLA2R si trova nel rene e/o nel sangue. L’anticorpo anti-PLA2R (abbreviazione di anticorpo del recettore della fosfolipasi A2) si attacca al recettore della fosfolipasi A2 (l’antigene). Il recettore della fosfolipasi A2 è una proteina che si trova nel filtro del rene (glomerulo), in particolare in una cellula chiamata podocita che fa parte di questo filtro (vedi sotto). Un altro anticorpo chiamato anti-THSD7A (abbreviazione di anti-thrombospondin type 1 domain-containing 7A) è stato anche scoperto, ma si trova in un numero molto più piccolo di pazienti con MN primaria, solo circa 2-3%. Si tratta di un anticorpo contro un antigene diverso, THSD7A, che si trova anche nel filtro renale (un’altra proteina nel podocita).
Come è fatto?
Di seguito un diagramma di come i complessi immunitari si depositano nel rene. Questa immagine mostra una sezione trasversale di una parte del filtro del rene (glomerulo). Questo include diversi strati, tra cui le cellule che compongono il vaso sanguigno capillare (cellula endoteliale, in giallo), la membrana di basement (grigio), e lo strato di cellule renali (podocita, in verde). Il sangue all’interno del vaso sanguigno capillare viene filtrato attraverso questi strati e diventa urina. Gli anticorpi (a forma di Y, neri nell’immagine) nel flusso sanguigno si attaccano agli antigeni (triangoli, neri nell’immagine) e formano complessi immunitari che si bloccano e si accumulano tra gli strati del filtro (glomerulo). Questi immunocomplessi attivano anche il sistema immunitario causando l’infiammazione. L’accumulo di questi immunocomplessi e l’infiammazione fanno sì che il filtro smetta di funzionare correttamente e possono portare a danni ai reni. Normalmente il filtro (glomerulo) lascia passare l’acqua, gli elettroliti e alcuni materiali di scarto per diventare urina, e cose più grandi come le cellule del sangue e le proteine sono troppo grandi per passare attraverso il filtro – così rimangono nel sangue. Tuttavia, in questa malattia, le proteine e le cellule del sangue possono fuoriuscire nell’urina perché il filtro non funziona correttamente.
L’immagine qui sotto mostra parte di un glomerulo, confrontando un normale con uno affetto da MN. Sulla destra, le macchie nere o grumi (c’è una freccia che ne indica uno) sono collezioni di immunocomplessi (complessi antigene-anticorpo). Man mano che più di questi immunocomplessi si accumulano tra gli strati dei filtri, questi si ispessiscono. Le cellule renali (verdi in questa immagine, chiamate podociti) che compongono parte del filtro vengono danneggiate dagli immunocomplessi e dall’infiammazione causata dal sistema immunitario, e smettono di funzionare correttamente. Potete vedere nell’immagine a destra che lo strato grigio (membrana basale) è diventato più spesso e ha iniziato a riempire gli spazi tra le macchie nere. Si può anche vedere che la cellula verde non ha lo stesso aspetto che nella normale ansa filtrante sana (ansa capillare) sulla sinistra.

Al microscopio, i filtri (glomeruli) nel rene si ispessiscono, da cui deriva il nome di nefropatia membranosa.
Un esempio di questo è mostrato sotto – da 2 diversi campioni di biopsia renale. Queste sono sezioni trasversali, quindi le anse sono sezioni trasversali dei vasi sanguigni capillari e dei filtri. A sinistra c’è un glomerulo normale (filtro), e a destra le anse del glomerulo si sono ispessite in una persona con nefropatia membranosa. Le frecce nere nelle immagini indicano lo spessore del capillare (parete del piccolo vaso sanguigno). Notate quanto più spessa sia questa parete in un paziente con MN (sulla destra).

L’immagine qui sotto è un’altra immagine al microscopio di un campione di biopsia del rene di qualcuno che ha la MN. Questa immagine è stata presa da un microscopio elettronico, che ingrandisce il campione ancora di più delle immagini precedenti (circa un milione di volte più grande delle dimensioni reali). I grumi/gomitoli grigio scuro sono le raccolte di immunocomplessi bloccati tra gli strati dell’anello di filtraggio (anello capillare) nel glomerulo. Il capillare (piccolo vaso sanguigno) è la forma ovale che si estende attraverso l’immagine, poiché questa immagine mostra una sezione trasversale del vaso sanguigno.


Chi si ammala di nefropatia membranosa?
MN è più comune negli adulti di mezza età, tra i 50 e i 60 anni, anche se può verificarsi prima o dopo. È rara nei bambini. Gli uomini sono colpiti più spesso delle donne, ed è molto più comune nei caucasici (rispetto ai neri).
Come l’ho presa?
Anche se abbiamo capito in parte come funziona la malattia e come avvengono le proteine nelle urine e i danni ai reni, non abbiamo veramente capito perché succede a certe persone. Cioè, non sappiamo perché alcune persone sviluppano questi anticorpi mentre la maggior parte delle persone no, e perché la malattia si verifica quando accade (di solito più tardi nella vita) piuttosto che in qualsiasi altro momento.
Come per altri tipi di malattie autoimmuni (come il lupus, l’artrite reumatoide, o il morbo di Crohn), pensiamo che ci sono probabilmente più cose che contribuiscono allo sviluppo della malattia – cioè più cose che devono verificarsi per il sistema immunitario per colpire e attaccare/danneggiare il corpo (piuttosto che prendere di mira solo cose estranee come infezioni). Alcune persone possono avere uno o più geni che le rendono più propense ad avere una malattia autoimmune (più suscettibili a svilupparla). Anche se alcune persone possono avere più probabilità di avere malattie autoimmuni se hanno membri della famiglia con malattie autoimmuni, la MN non è una malattia genetica e non viene trasmessa da un genitore al figlio. Nelle persone che possono essere a più alto rischio di una malattia autoimmune, alcuni eventi o fattori scatenanti possono causare lo sviluppo finale della malattia – come un’infezione o un’altra infiammazione nel corpo che potrebbe attivare il sistema immunitario. Tuttavia, queste sono ipotesi, e non capiamo a questo punto perché una persona si ammala di MN mentre altre no.
Come detto prima, la MN può essere primaria (una malattia autoimmune che è comunemente causata dall’anticorpo anti-PLA2R senza altre cause o malattie associate) o può essere secondaria (dovuta ad un’altra malattia o causa). Nella MN secondaria, lo stesso tipo di lesione renale si verifica ma è associato a, o causato da, qualcos’altro. Alcune delle malattie più comuni sono:
- Lupus eritematoso sistemico (SLE, o lupus)
- Epatite B e C
- Cancro (specialmente del polmone o del colon)
La MN secondaria è stata anche associata ad alcuni farmaci. I più comuni sono i FANS (farmaci antinfiammatori non steroidei, come ibuprofene, naprossene o diclofenac). Poiché l’epatite e il cancro possono essere associati alla nefropatia membranosa, chiunque sia trovato ad avere la MN dovrebbe essere testato per l’epatite e assicurarsi di essere aggiornato sullo screening del cancro adeguato all’età. Un esame del sangue può essere fatto per controllare l’epatite. Lo screening oncologico appropriato all’età può includere test come un pap test, una mammografia, una colonscopia o una TAC dei polmoni (in persone che fumano o hanno fumato). Il tuo medico può chiarire quali di questi test sono appropriati o necessari per te.
La sindrome nefrosica
La nefropatia membranosa spesso causa la sindrome nefrosica. La sindrome nefrosica è un gruppo di sintomi o cambiamenti che spesso si verificano insieme in qualcuno che sta perdendo molte proteine nelle urine. La sindrome nefrosica può verificarsi anche in altre malattie che causano la perdita di molte proteine nelle urine. Anche se molte persone con MN hanno la sindrome nefrosica, non tutti ce l’hanno. La sindrome nefrosica include questi risultati:
- Almeno 3,5 grammi di proteine nelle urine al giorno (proteinuria). Questo può essere misurato su una raccolta di urine di 24 ore, ma può anche essere stimato su un singolo campione di urina. Per stimare la quantità di proteinuria da un singolo campione di urina, si usa il rapporto proteine urine/creatinina – questo dà una stima di quanti grammi di proteine ci sarebbero in un campione di urina di 24 ore.
- Basso livello di proteine del sangue (albumina)
- Gonfiore (a volte chiamato edema)
Può anche includere:
- Colesterolo alto
- Aumentato rischio di coaguli di sangue
Quali sono i sintomi?
Il sintomo più comune della MN è il gonfiore (a volte chiamato edema). Questo può variare da lieve a grave. La maggior parte delle persone con questa malattia hanno un po’ di gonfiore ed è spesso il primo sintomo che si nota. Nella MN (a differenza di altre malattie che causano proteine nelle urine e della sindrome nefrosica), il gonfiore di solito arriva lentamente (in settimane o mesi) ma a volte può arrivare più rapidamente. Tipicamente inizia nei piedi, nelle caviglie o nelle gambe, ma può verificarsi ovunque nel corpo, compreso l’addome, le mani o le braccia e il viso.
Il gonfiore nella MN si verifica a causa dell’accumulo di liquidi nel corpo, e in particolare in diversi tessuti. Quando il fluido si accumula, a volte può andare nei polmoni e causare difficoltà di respirazione o mancanza di respiro. Questo è meno comune del gonfiore, ma nelle persone che hanno questo può essere più evidente quando si cammina o si fa uno sforzo o quando ci si sdraia a terra.
Alcune persone con MN – in particolare, le persone che hanno la sindrome nefrosica (con grandi quantità di proteine nelle urine e bassi livelli di proteine nel sangue) – si sentono molto stanchi o abbattuti. Non sappiamo esattamente come o perché questo accada, ma alcune persone con MN (e altre malattie che causano la sindrome nefrosica) lo notano.
Quando le proteine passano attraverso il filtro nel rene e nell’urina, l’urina può diventare schiumosa o frizzante. Alcune persone possono notare questo cambiamento nelle loro urine prima di avere altri sintomi.
Ci sono altri sintomi che possono verificarsi con la MN, ma quelli di cui sopra sono alcuni dei più comuni e quelli che le persone con MN spesso notano per primi.
Come viene diagnosticata?
La nefropatia membranosa è una malattia poco comune e la diagnosi a volte può essere ritardata. Poiché il gonfiore, il sintomo più comune, può essere causato da un sacco di malattie o problemi diversi (compresi i problemi ai reni, al cuore o al fegato), i reni possono non essere identificati subito come la causa. Il più delle volte viene diagnosticato quando si valuta qualcuno per le proteine nelle urine (normalmente non dovrebbero esserci proteine nelle urine). Alcune persone vanno dal loro medico a causa dei sintomi (come il gonfiore) e gli esami delle urine rivelano proteine nelle urine. Altre volte, un esame delle urine può essere fatto per un’altra ragione (durante una visita di routine, per esempio) e si scopre la presenza di proteine nelle urine. I livelli di proteine possono essere misurati (o quantificati) su una raccolta di urine di 24 ore o stimati da un singolo campione di urina. Altre valutazioni di solito includono la misurazione della funzione renale (da un esame del sangue chiamato creatinina) e fare altri esami del sangue.
Diverse malattie renali – non solo la MN – possono causare proteine nelle urine, e una biopsia renale è alla fine necessaria per diagnosticare la malattia specifica che causa la proteina nelle urine. Una biopsia renale è una procedura che prevede l’utilizzo di un ago per ottenere un campione di tessuto renale da guardare al microscopio. Questo permette di vedere i singoli glomeruli (filtri del rene) ad alto ingrandimento. Ulteriori test possono essere fatti sul tessuto renale dalla biopsia per aiutare a fare una diagnosi. Gli esami del sangue e la misurazione delle proteine nelle urine possono essere utili per capire la gravità della malattia e per escludere o cercare alcune cause, quindi questi test sono spesso fatti come parte del workup, ma una biopsia è necessaria per diagnosticare la MN.
Siccome la maggior parte delle persone con MN hanno anticorpi anti-PLA2R, gli esami del sangue possono essere fatti per controllare questo anticorpo. Se è positivo, è molto probabile che qualcuno abbia la MN. Tuttavia, un test negativo non significa che qualcuno non ha la MN, e una biopsia renale è importante per confermare la diagnosi, nonché per fornire ulteriori informazioni per guidare la gestione.
Qual è il trattamento?
Il trattamento della MN di solito comporta diverse parti che sono gestite da un nefrologo (specialista dei reni).
- ACE-inibitore o ARB – questi sono farmaci per la pressione sanguigna che possono ridurre la quantità di proteine nelle urine. Questi farmaci sono generalmente il primo passo nel trattamento della MN. Anche se sono stati progettati come farmaci per la pressione sanguigna, nella MN sono utilizzati per abbassare la quantità di proteine che fuoriescono nelle urine, e possono avere il beneficio aggiunto di aiutare a controllare la pressione sanguigna se è elevata. A volte questi farmaci non possono essere usati se la pressione sanguigna di qualcuno è troppo bassa (poiché possono abbassare la pressione sanguigna) o se qualcuno ha alti livelli di potassio nel sangue (poiché possono aumentare i livelli di potassio). Tuttavia, nella maggior parte delle persone, se non ci sono controindicazioni, uno di questi farmaci dovrebbe essere usato.
Gli inibitori dell’ACE (inibitori dell’enzima di conversione dell’angiotensina) includono lisinopril (Zestril, Prinivil), enalapril (Vasotec), ramipril (Altace), benazepril (Lotensin), e quinapril (Accupril). ARBs (angiotensin II receptor blockers) includono losartan (Cozaar), valsartan (Diovan), irbesartan (Avapro), telmisartan (Micardis), olmesartan (Benicar), e candesartan (Atacand). Il gonfiore può essere un sintomo molto fastidioso o problematico della MN e quindi questi farmaci possono essere una parte importante della gestione della malattia. Tuttavia, non trattano la MN stessa. I diuretici includono furosemide (Lasix), torsemide, bumetanide (Bumex), e talvolta altri.
Perché la MN è una malattia autoimmune, in cui il sistema immunitario del corpo prende di mira e ferisce il tessuto del corpo stesso (in questo caso, parte del glomerulo), i farmaci per sopprimere o ridurre il sistema immunitario sono necessari per trattare la malattia in molte persone. Ci sono diversi farmaci immunosoppressori che possono essere usati per trattare la MN. Poiché tutti questi farmaci sopprimono il sistema immunitario, tutti aumentano il rischio di infezioni. Tuttavia, hanno diversi effetti collaterali individuali oltre a questo, e i diversi effetti collaterali possibili possono essere un fattore nel decidere quale usare.
- Ciclofosfamide (Cytoxan)- questo è un farmaco che può essere dato come una infusione mensile o come una pillola quotidiana (per bocca). Uno dei regimi più comuni per il trattamento della MN include l’alternanza di mesi di ciclofosfamide e corticosteroidi per un totale di 6 mesi (protocollo Ponticelli).
- Rituximab (Rituxan)- questo è un farmaco che viene dato come infusione, sia 4 dosi settimanali o 2 dosi distanziate di 2 settimane. I suoi effetti durano circa 6 mesi nel corpo, e a volte una dose di mantenimento (ripetuta) può essere data dopo 6 mesi.
- Inibitori della calcineurina (ciclosporina o tacrolimus)- questi farmaci sono presi come una pillola per bocca, di solito due volte al giorno.
- Corticosteroidi (prednisone)- questo è un farmaco che è spesso usato con uno degli altri farmaci immunosoppressivi di cui sopra (più comunemente con ciclofosfamide o con uno degli inibitori della calcineurina). I corticosteroidi non sono efficaci da soli per il trattamento della MN ma possono essere utilizzati come parte di altri regimi.
- Medicinali per il colesterolo – poiché i livelli di colesterolo possono essere elevati nelle persone con sindrome nefrosica, il trattamento può includere un farmaco per questo. Il tipo più comune è chiamato “statina” e questi includono atorvastatina (Lipitor), lovastatina, pravastatina (Pravachol) e rosuvastatina (Crestor).
- Gestione della pressione sanguigna – la pressione sanguigna è spesso elevata nelle persone con malattie renali, compresa la MN. È importante mantenere la pressione sanguigna ben controllata per prevenire danni ai reni. Oltre ad un ACE-inibitore o ARB che può aiutare con le proteine nelle urine (sopra), ci sono molti altri farmaci che possono essere utilizzati per trattare la pressione alta. Limitare l’assunzione di sale può aiutare a controllare la pressione sanguigna e a diminuire il gonfiore.
- Sanguinamenti – poiché le persone con sindrome nefrosica (proteine nelle urine, bassi livelli di proteine nel sangue e gonfiore) sono a più alto rischio di coaguli di sangue, il trattamento può anche includere un diluente del sangue per prevenire i coaguli. La decisione di iniziare o meno un fluidificante del sangue si basa sul bilanciamento del rischio di avere un coagulo con il rischio di avere un’emorragia dall’essere su un fluidificante del sangue. C’è un sito web che puoi usare con il tuo medico per decidere se un diluente del sangue sarebbe vantaggioso per te. Nella maggior parte dei casi, l’anticoagulante dovrebbe essere fermato quando la sindrome nefrosica migliora e i livelli di proteine nel sangue salgono.
Infine, se la MN è considerata secondaria a qualcos’altro, allora è più importante trattare la malattia sottostante (infezione, cancro, ecc.) o fermare il farmaco causale. Questo è spesso sufficiente e il trattamento con farmaci immunosoppressori può essere evitato.
Quali sono le mie possibilità di migliorare?
Fino a un terzo dei pazienti con diagnosi di MN andrà in remissione spontaneamente entro 5 anni, anche senza terapia immunosoppressiva. Con il trattamento, la malattia della maggior parte dei pazienti andrà in remissione. La remissione completa significa una funzione renale stabile (o migliorata) e livelli di proteine nelle urine ridotti alla normalità. Remissione parziale significa funzione renale stabile o migliorata e livelli di proteine nelle urine diminuiti a meno della metà dei livelli originali e non nel range della sindrome nefrosica (<3,5 grammi/giorno).
Tuttavia, la ricaduta è comune nella MN, e i pazienti che vanno in remissione spontaneamente o in risposta agli immunosoppressori possono avere un ritorno della malattia in seguito. A lungo termine (nel corso di decenni) circa 1/3 dei pazienti progredirà verso la malattia renale allo stadio finale (insufficienza renale che richiede la dialisi), circa 1/3 avrà proteine continue nelle urine senza insufficienza renale, e circa 1/3 sarà in remissione.
Cose che predicono un miglior risultato a lungo termine nella MN includono livelli più bassi di proteine nelle urine, essere donna, essere più giovane (meno di 60 anni), e raggiungere la remissione.
Trapianto di rene nella nefropatia membranosa
Purtroppo, alcuni pazienti con diagnosi di MN alla fine progrediranno verso l’insufficienza renale. Fortunatamente, il trapianto di rene è un’opzione di trattamento per alcune persone.
Leggi qui le informazioni generali sul trapianto di rene.
La nefropatia membranosa tornerà nel mio trapianto di rene?
C’è una probabilità del 40% che la MN ritorni in un rene trapiantato. Purtroppo, non ci sono fattori che sono stati identificati per darci un’idea dei pazienti a rischio per questo problema. Generalmente, la recidiva della malattia si verifica nei primi 2 anni dopo il trapianto.
C’è un trattamento per la nefropatia membranosa che ritorna in un trapianto?
Non ci sono stati studi per valutare diverse terapie per la MN che ritorna in un rene trapiantato. Tuttavia, il Rituximab è un’opzione che è stata utilizzata con successo per il trattamento.
Questa pagina è stata rivista e aggiornata nel settembre 2018 da Shannon Murphy, MD.