Women’s Health Insurance Coverage
Az egészségbiztosítási fedezet kritikus tényező abban, hogy az egészségügyi ellátás megfizethető és elérhető legyen a nők számára. Az Egyesült Államokban lakó 97,3 millió, 19 és 64 év közötti nő közül a legtöbbjüknek volt valamilyen biztosítási formája 2019-ben. A magánszektor és a közfinanszírozott programok hiányosságai és a megfizethetőség hiánya miatt azonban valamivel több mint minden tizedik nő biztosítatlan maradt. A megfizethető ellátási törvény (Affordable Care Act, ACA) a Medicaid kiterjesztésének, a magánbiztosítási reformoknak és a prémiumadó-hiteleknek a kombinációjával bővítette a megfizethető fedezethez való hozzáférést. Ez a tájékoztató áttekinti az Egyesült Államokban 2019-ben, a koronavírus világjárvány USA-beli kezdetét megelőzően az Egyesült Államokban lakó nők biztosításának főbb forrásait, tárgyalja az ACA hatását a nők biztosítási fedezetére, és azokat a fedezeti kihívásokat, amelyekkel sok nőnek továbbra is szembe kell néznie.
Az egészségbiztosítási fedezet forrásai
Munkáltató által finanszírozott biztosítás
Majdnem 59 millió 19-64 éves nő (61%) kapott egészségügyi fedezetet 2019-ben a munkáltató által finanszírozott biztosításból (1. ábra).1
- A legalább egy teljes munkaidős munkavállalóval rendelkező családokban élő nők nagyobb valószínűséggel rendelkeznek munkahelyi biztosítással (71%), mint a csak részmunkaidőben dolgozó (34%) vagy egyáltalán nem dolgozó (18%) családokban élő nők.2
- 2020-ban a munkáltató által támogatott biztosítás éves biztosítási díja átlagosan 7 470 dollár volt az egyének és 21 342 dollár a családok esetében. A családi biztosítási díjak az elmúlt évtizedben 55%-kal emelkedtek. A munkavállalók átlagosan az egyéni biztosítási díj 17%-át, a családi biztosítási díj 27%-át fizették, a munkáltatók pedig a fennmaradó részt vállalták.
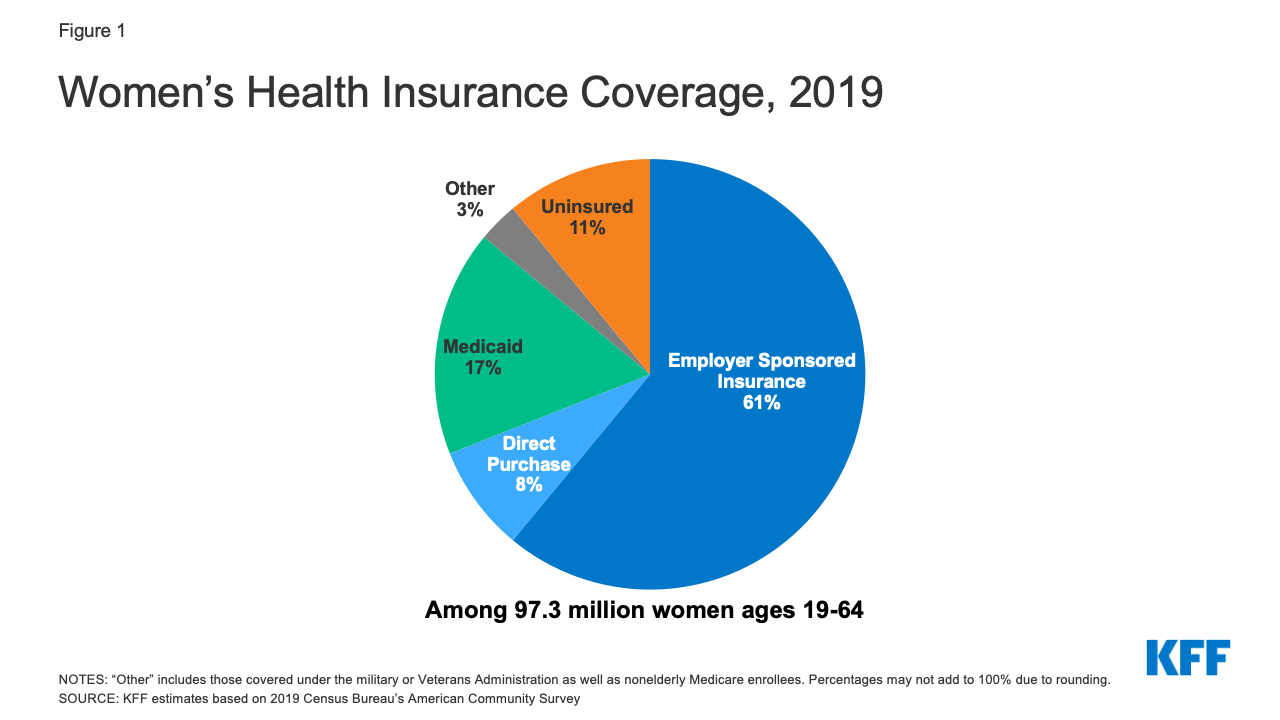
1. ábra: A nők egészségbiztosítási fedezete, 2019
Nem csoportos biztosítás
A ACA kiterjesztette a nem csoportos vagy egyénileg vásárolt biztosítási piacra való hozzáférést azzal, hogy díjadó-hiteleket kínált, hogy segítsen az egyéneknek az állami alapú egészségbiztosítási piactereken fedezetet vásárolni. Számos biztosítási reformot is tartalmazott, hogy enyhítse a nem csoportos biztosítási piacon a fedezetnyújtás néhány régóta fennálló akadályát. 2019-ben a nem időskorú felnőtt nők mintegy 8%-a (körülbelül 7,7 millió nő) vásárolt biztosítást a nem csoportos piacon.3 Ez magában foglalja azokat a nőket, akik az államukban működő ACA Marketplace-en keresztül vásároltak magánbiztosításokat, valamint azokat a nőket, akik a Marketplaces-en kívül működő magánbiztosítóktól vásároltak biztosítást.
- A legtöbb egyén, aki az államuk Marketplace-en keres biztosítási szerződést, jogosult támogatásra a biztosítás költségeihez. Az 51 040 USD (a szövetségi szegénységi szint 400%-a) alatti jövedelemmel rendelkező egyének jogosultak a támogatásra szövetségi adójóváírás formájában, amely csökkenti a díjköltségeket.
- A ACA új normákat állapított meg minden egyénileg vásárolt tervezetre, beleértve a Marketplace-en keresztül elérhető tervezeteket és az ACA előtt létező tervezeteket is. Korábban a biztosítók olyan tervezeteket értékesítettek az egyéni biztosítási piacon, amelyek gyakran hátrányos helyzetbe hozták a nőket, vagy úgy, hogy számos életkorban magasabb díjakat számítottak fel nekik ugyanolyan szintű biztosításért, mint a férfiaknak (gender rating), vagy úgy, hogy a nőket kizárták a biztosításból, mert bizonyos, már meglévő egészségügyi problémáik voltak, beleértve a terhességet is. Az ACA tervezetek nem alkalmazhatnak ilyen politikákat.
- Az ACA előtti, egyénileg vásárolt biztosítások közül sok nem tartalmazott fedezetet a nők egészsége szempontjából fontos szolgáltatásokra, például a szülési ellátásra, a vényköteles gyógyszerekre vagy a mentális egészségi állapotok, például a depresszió kezelésére. Az ACA eredményeként minden közvetlen vásárlási tervnek fedeznie kell bizonyos “alapvető egészségügyi ellátásokat” (EHB) is, amelyek 10 különböző kategóriába tartoznak, beleértve az anyasági és újszülöttellátást, a mentális egészséget és a megelőző ellátást.
- Míg a Trump-kormányzat ténylegesen megszüntette az ACA biztosítási fedezetre vonatkozó egyéni követelményét, és olyan egészségügyi terveket támogatott, amelyek nem felelnek meg az ACA fedezeti követelményeinek, a Biden-kormányzat felléphet e politikák visszafordítása érdekében. A Trump-adminisztráció különösen az ACA-nak meg nem felelő rövid távú tervek nagyobb elérhetőségét ösztönözte, amelyek kevesebbe kerülnek, mint az ACA-nak megfelelő szerződések, de megtagadhatják a fedezetet a már meglévő betegségekkel rendelkező emberektől, és gyakran kizárják vagy korlátozzák az olyan ellátásokat, mint a vényköteles gyógyszerek, a mentális egészség és az anyasági ellátás. A következő Biden-kormányzat korlátozhatja az ilyen tervekre való jövőbeli beiratkozást vagy csökkentheti a megújítási lehetőségeket, valamint a szabványok szigorításával korlátozhatja értékesítésüket vagy erősebb fogyasztóvédelmet alkalmazhat.
Medicaid
Az alacsony jövedelműek állami-szövetségi programja, a Medicaid 2019-ben a nem idős felnőtt nők 17%-át fedezte. Történelmileg a Medicaidre való jogosultsághoz a nőknek nagyon alacsony jövedelemmel kellett rendelkezniük, és a Medicaid valamelyik jogosultsági kategóriájába kellett tartozniuk: terhesek, 18 éves vagy fiatalabb gyermekek anyjai, fogyatékkal élő személyek vagy 65 év felettiek. Azok a nők, akik nem tartoztak ezekbe a kategóriákba, jellemzően nem voltak jogosultak, függetlenül attól, hogy mennyire voltak szegények. Az ACA 2014 januárjától lehetővé tette az államok számára, hogy megszüntessék ezeket a kategorikus követelményeket, és a Medicaid-jogosultságot a legtöbb, az FPL 138%-ánál alacsonyabb jövedelemmel rendelkező személyre kiterjesszék, függetlenül a családi vagy fogyatékossági státuszuktól. 2020 decemberéig 38 állam és DC terjesztette ki Medicaid-programját az ACA alapján.
- A Medicaid a legszegényebb női népességre terjed ki. Az alacsony jövedelmű nők 40 százaléka (FPL 200% alatti jövedelem) és a szegény nők 49%-a (FPL 100% alatti jövedelem) rendelkezik Medicaid-ellátással.4
- A szövetségi törvény értelmében minden államnak Medicaid-ellátást kell nyújtania a szövetségi szegénységi szint (FPL) 133%-áig terjedő jövedelemmel rendelkező terhes nők számára a szülés utáni 60 napig; az államok nem írhatnak elő költségmegosztást a terhességgel kapcsolatos szolgáltatásokért. Azokban az államokban, amelyek elfogadták az ACA Medicaid-kiterjesztését, sok nő maradhat Medicaid-ellátásban, miután anyává vált, mivel ezekben az államokban magasabb a jogosultsági küszöb, de abban a 12 államban, amelyek nem fogadták el a Medicaid-kiterjesztést, sok nő már nem jogosult Medicaid-ellátásra 60 nappal gyermeke születése után, mivel jövedelme meghaladja a szülőkre vonatkozó jogosultsági szintet ezekben az államokban.
- A Medicaid finanszírozta 2019-ben az Egyesült Államokban a születések 42%-át, az összes közfinanszírozott családtervezési szolgáltatás 75%-át, valamint a hosszú távú ápolási kiadások felét (52%)5 , ami sok törékeny idős nő számára kritikus fontosságú.
- Az államok több mint fele (27 állam) létrehozott olyan programokat, amelyek a Medicaid-alapokból fedezik az alacsony jövedelmű nők családtervezési szolgáltatásainak költségeit, és a legtöbb államban korlátozott hatókörű Medicaid-programok állnak rendelkezésre, amelyek bizonyos alacsony jövedelmű, nem biztosított nők számára fizetik a mell- és méhnyakrák kezelését.
Biztosítatlan nők
A nők kisebb valószínűséggel vannak biztosítatlanok, mint a férfiak – a felnőtt nők nagyobb hányada van beiratkozva a Medicaidbe (17% nő, szemben a férfiak 12%-ával). A nők átlagosan alacsonyabb jövedelemmel rendelkeznek, és nagyobb valószínűséggel jogosultak Medicaidre, mint a férfiak a Medicaid valamelyik jogosultsági kategóriája alapján; terhesek, 18 év alatti gyermekek szülei, fogyatékkal élők vagy 65 év felettiek. 2019-ben a 19-64 éves férfiak 15%-a nem volt biztosított, szemben a 19-64 éves nők mintegy 11%-ával (11,1 millió nő), ami csökkenést jelent a 2008-as 18%-hoz képest (2. ábra). 2010-től kezdődően az ACA megkövetelte, hogy a nem biztosított, csoportos és nem csoportos magán-egészségbiztosítást nyújtó, eltartottakra vonatkozó fedezetet nyújtó szervezetek a munkavállalóknak lehetőséget adjanak arra, hogy 26 éves korukig felnőtt gyermekeiket eltartottként tartsák bejegyezve, míg a Medicaid kiterjesztése számos olyan biztosítatlan, alacsony jövedelmű nőnek nyújtott fedezetet, akik korábban nem voltak jogosultak a Medicaidre. Ennek eredményeképpen a 26 év alatti nők és az FPL 200% alatti jövedelemmel rendelkező nők esetében 2008 és 2019 között jelentősen csökkent a nem biztosított nők aránya. 2016 óta azonban a biztosítással nem rendelkező nők arányának csökkenése megtorpant. A nem biztosított nők gyakran nem férnek hozzá megfelelően az ellátáshoz, alacsonyabb színvonalú ellátásban részesülnek, amikor az egészségügyi rendszerben vannak, és rosszabb egészségügyi eredményekkel rendelkeznek. A biztosítással rendelkező nőkhöz képest a biztosítással nem rendelkező nők kevésbé veszik igénybe a fontos megelőző szolgáltatásokat, például a mammográfiát, a PAP-tesztet és az időben elvégzett vérnyomás-ellenőrzést. Emellett kisebb valószínűséggel számolnak be arról, hogy rendszeresen járnak orvoshoz.
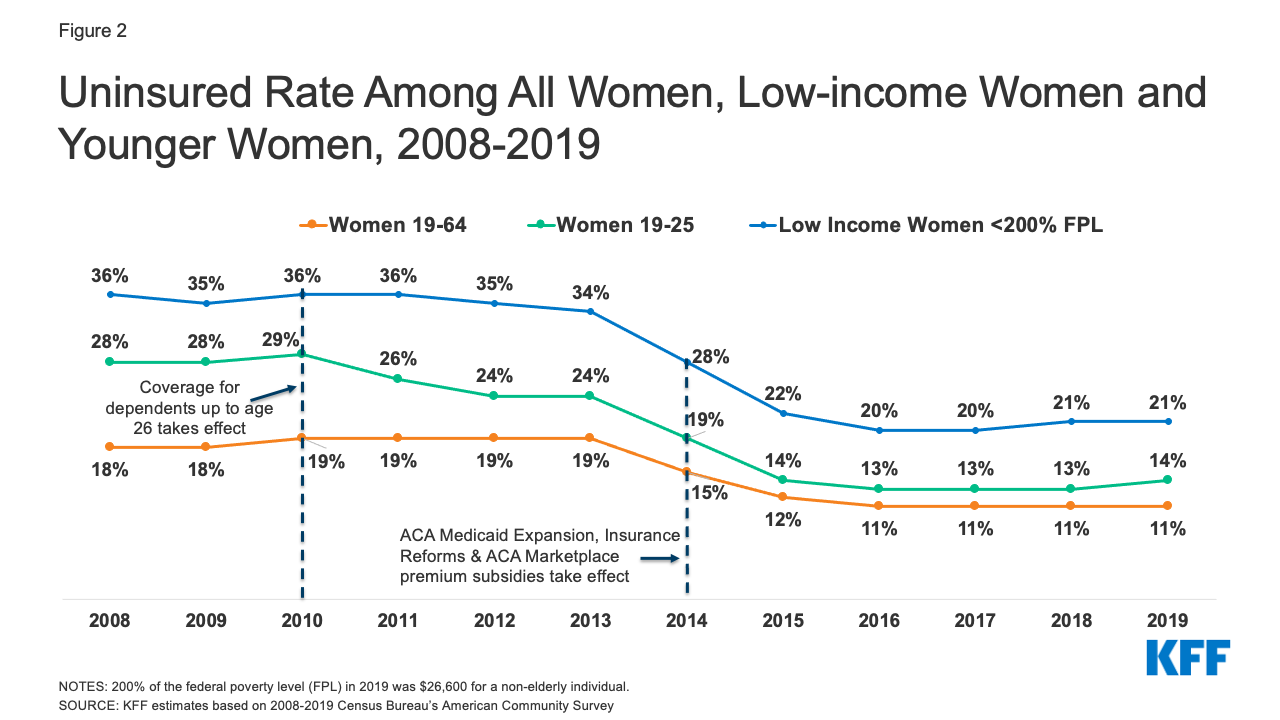
2. ábra: Biztosítatlanok aránya az összes nő, az alacsony jövedelmű nők és a fiatalabb nők körében, 2008-2019
- Az alacsony jövedelmű nők, a színesbőrű nők és a nem állampolgár nők esetében nagyobb a kockázata annak, hogy nem biztosítottak (3. ábra). Minden ötödik (21%) nő, akinek a jövedelme nem éri el az FPL 200%-át (26 600 dollár egy egyén esetében 2019-ben), nem biztosított, szemben a 200%-os vagy annál magasabb jövedelemmel rendelkező nők mindössze 8%-ával. Több mint minden ötödik spanyolajkú (23%) és amerikai indián és alaszkai őslakos (22%) nő nem biztosított. Az egyedülálló anyák nagyobb hányada nem biztosított (13%), mint a kétszülős háztartásokban élő nők (9%).6
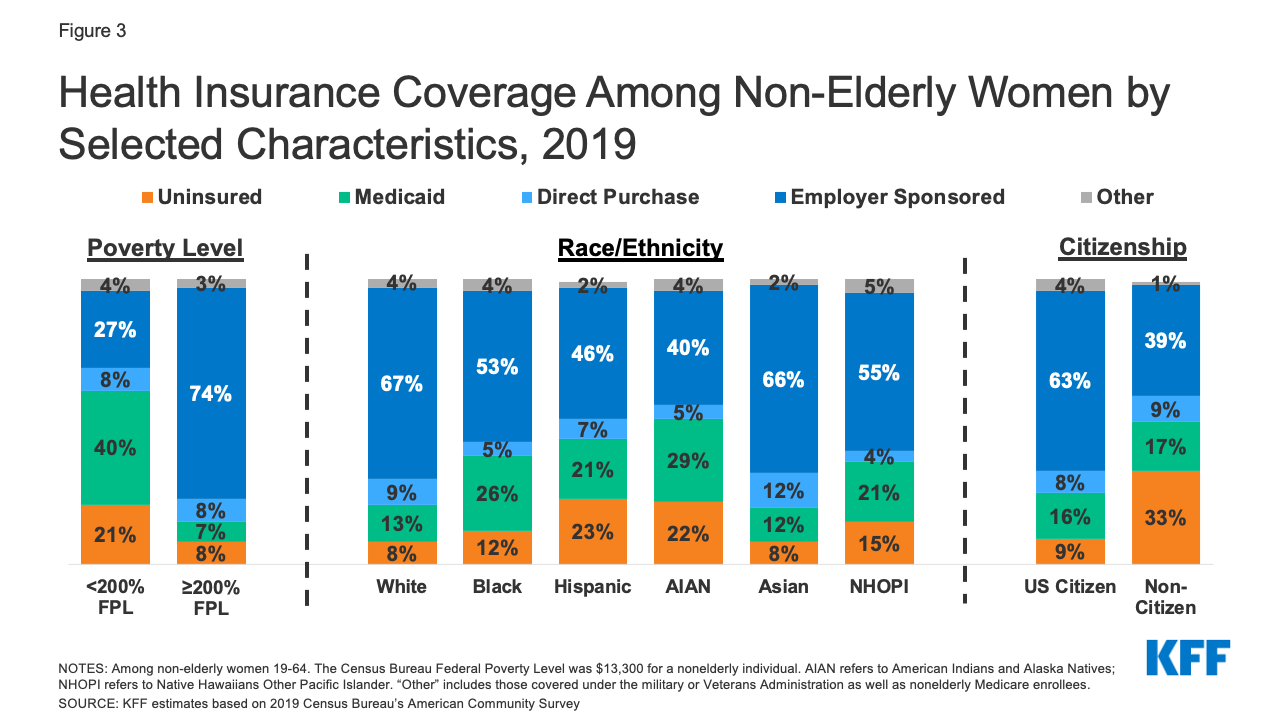
3. ábra: Egészségbiztosítási fedezet a nem időskorú nők körében kiválasztott jellemzők szerint, 2019
- A nem biztosított nők többsége olyan háztartásban él, ahol valaki dolgozik: 68% olyan családban él, ahol legalább egy felnőtt teljes munkaidőben dolgozik, és 82% olyan családban, ahol legalább egy rész- vagy teljes munkaidős dolgozó van.7
- A biztosítással nem rendelkezők aránya országos szinten jelentős eltéréseket mutat, a texasi nők 23%-ától a washingtoni és massachusettsi nők 3%-áig (4. ábra). Az országos átlagot (11%) meghaladó biztosítás nélküli arányt mutató 19 állam közül 11 nem fogadta el az ACA Medicaid-kiterjesztését.
A biztosításra való jogosultság
A biztosítatlan nők közül sokan potenciálisan jogosultak a biztosításra, de nem jelentkeztek be. Néhányuknak azonban még mindig nincs útja a megfizethető fedezethez.
- A biztosítatlan nők több mint fele jogosult a Medicaidre vagy az ACA szerinti adótámogatásra. Minden ötödik (2,2 millió) nem biztosított nő jelenleg jogosult Medicaidre, de nincs beiratkozva, és több mint egyharmaduk (4 millió) jogosult támogatott Marketplace-csomagra, de nincs beiratkozva (5. ábra). 7 államban és DC-ben a nem biztosított nők legalább 40%-a jogosult Medicaid-ellátásra, és 14 államban legalább 40%-uk jogosult támogatott Marketplace-csomagra (2. táblázat).
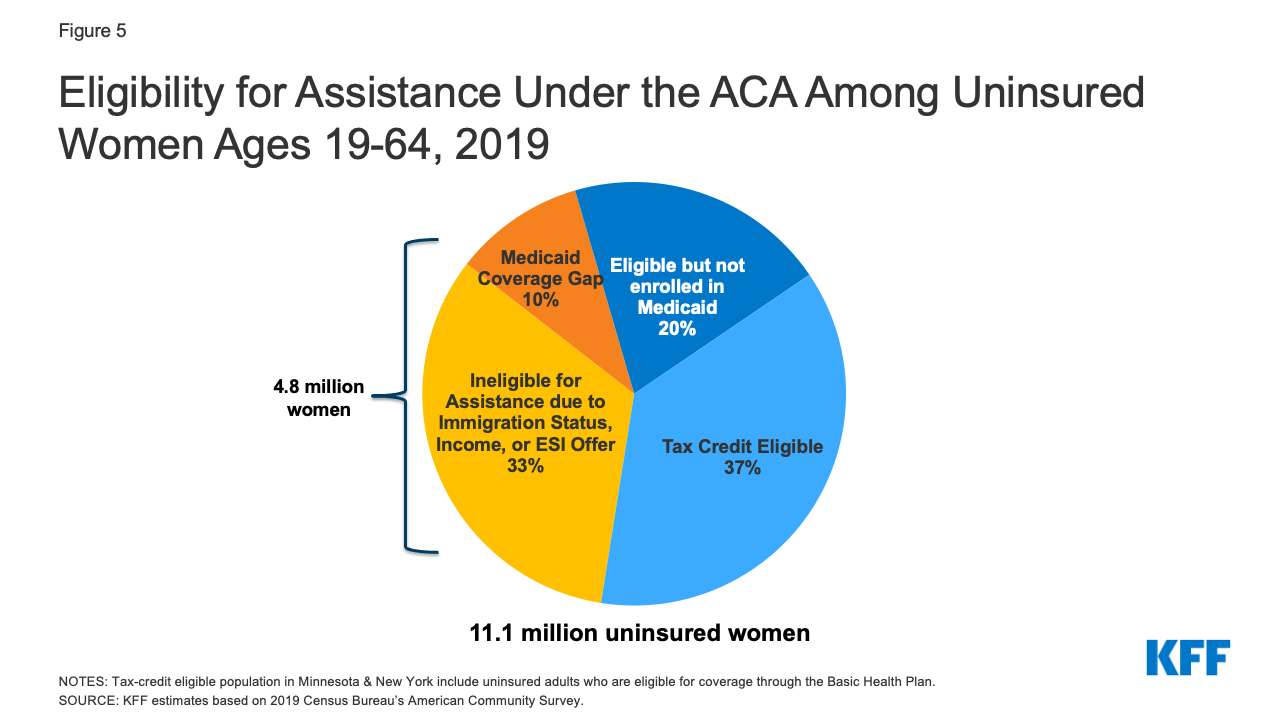
5. ábra: Az ACA szerinti támogatásra való jogosultság a 19-64 év közötti nem biztosított nők körében, 2019
- 8 millió nem biztosított nő nem jogosult pénzügyi támogatásra a biztosításhoz. Egyes biztosítatlan nők bevándorlási státuszuk miatt nem jogosultak biztosításra, míg más nők jövedelme túl magas ahhoz, hogy jogosultak legyenek a szövetségi prémiumtámogatásra, vagy rendelkeznek munkáltatói biztosítási ajánlattal, de nem jelentkeztek be a munkahelyi biztosításra. Egymillió szegény nő van az úgynevezett “Medicaid lefedettségi résben”. Ők olyan államban élnek, amely nem terjesztette ki Medicaid-programját, és nem jogosultak Medicaidre, de jövedelmük nem éri el a piactéri támogatás alsó határát. Azokban az államokban, amelyek nem terjesztették ki a Medicaid-programot, jellemzően magasabb a biztosítatlanok aránya, mint azokban, amelyek kiterjesztették. Alabamában és Mississippiben körülbelül minden harmadik nem biztosított nő a Medicaid-ellátási résben van (2. táblázat).
A fedezet terjedelme és megfizethetősége
A ACA nemzeti szabványokat állapított meg a magánbiztosítási csomagokban kínált ellátások terjedelmére vonatkozóan. A piaci tervek által kínált alapvető egészségügyi ellátások (EHB-k) széles kategóriáin túlmenően minden magántulajdonban vásárolt tervnek fedeznie kell az anyasági ellátást, amelyet korábban a legtöbb ilyen tervből kizártak. Ezen túlmenően a legtöbb magánbiztosítási tervnek önrész vagy egyéb költségmegosztás nélkül kell fedeznie a megelőző szolgáltatásokat. Ez magában foglalja az emlő- és méhnyakrákszűréseket, a szűrővizsgálatokat (beleértve a szülés előtti látogatásokat is), az előírt fogamzásgátló szereket, a szoptatási eszközöket és támogatásokat, például mellszívókat, valamint számos STI-szolgáltatást. A Trump-adminisztráció által a rövid távú tervek kiterjesztése, amelyeknek nem kell megfelelniük ezen ellátási normáknak, azonban alááshatta az egyes nők által kapott lefedettség körét. Emellett 2018-ban a Trump-adminisztráció végleges rendeleteket adott ki, amelyekben kiterjesztette az ACA fogamzásgátlási fedezetre vonatkozó követelménye alóli mentességre jogosult munkáltatók típusát a fogamzásgátlással szemben vallási vagy erkölcsi kifogást emelő magánmunkáltatókra. Ezeket a rendeleteket a Legfelsőbb Bíróság 2020 júniusában megerősítette, ami azt jelenti, hogy a mentességet élvező munkáltatóknál dolgozó nők és a női eltartottak már nem jogosultak fogamzásgátló fedezetre. Az abortuszszolgáltatásokat kifejezetten tilos EHB-ként bevonni. Huszonhat államban törvény tiltja a legtöbb abortusz fedezését az állami Marketplaces-en keresztül elérhető tervekből, és a fedezést nem tiltó államokban kínált terveknek külön kell választaniuk az abortusz fedezésére vonatkozó kifizetéseket, és legalább 1,00 dollárt kell felszámítaniuk ezért a fedezésért.
A fedezés és az ellátás megfizethetősége továbbra is jelentős gondot jelent sok nő számára, mind a biztosítással nem rendelkezők, mind a fedezettel rendelkezők számára. A vezető ok, amiért a biztosítással nem rendelkező, nem időskorú felnőttek arról számolnak be, hogy nem jutottak biztosításhoz, az az, hogy az túl drága. A munkáltató által finanszírozott biztosítás keretében, amely a nők számára a biztosítás fő forrása, az általános éves önrészesedésű munkavállalók 57%-ának van legalább 1000 dolláros önrészesedésük az egyszeri biztosítás esetében. A munkáltató által szponzorált biztosítással rendelkező nők 37 százaléka számolt be arról, hogy nehéz teljesíteni az önrészt.8
Nézünk előre
A nők számára fontos az egészségbiztosítás. Az egészségbiztosítással rendelkezők nagyobb valószínűséggel jutnak hozzá a szükséges megelőző, alap- és szakellátási szolgáltatásokhoz, és jobban hozzáférnek a női egészségügy új vívmányaihoz. Ma az ACA-nak köszönhetően a nők anélkül szerezhetnek fedezetet, hogy attól kellene tartaniuk, hogy többet kell fizetniük a biztosításért, mint a férfiaknak, biztosak lehetnek abban, hogy biztosításuk költségmentes fedezetet nyújt számukra az ajánlott megelőző szolgáltatások széles körére, és fedezetet nyújt a nők számára kritikus fontosságú szolgáltatásokra, például az anyasági ellátásra. Ezek a biztosítási előnyök és előnyök azonban veszélyben vannak. A Legfelsőbb Bíróság jelenleg egy olyan ügyet tárgyal, amely potenciálisan érvénytelenítheti az egész ACA-t, ami valószínűleg azt eredményezné, hogy milliók veszítenék el egészségügyi ellátásukat, visszatérhetnének a diszkriminatív biztosítási gyakorlatok, például a nemek szerinti besorolás, a már meglévő betegségekkel rendelkezők biztosításának megtagadása, valamint a megelőző szolgáltatások, például a fogamzásgátlás teljes lefedettségére vonatkozó szövetségi garancia elvesztése.
A leendő Biden-kormányzat azzal kampányolt, hogy támogatja és továbbfejleszti az ACA-t egy új állami opció létrehozásával, valamint a piaci támogatások fokozásával és kiterjesztésével több emberre. E javaslatok közül azonban számos valószínűleg akadályokba ütközik majd a szorosan megosztott kongresszusban. Ugyanakkor a kormányzatnak meg kell küzdenie a koronavírus világjárvány gazdasági hatásaival. Bár még nem ismerjük a világjárványnak a nők biztosítására gyakorolt teljes hatását, az eddigi bizonyítékok arra utalnak, hogy néhány munkavállaló, aki a világjárvány során elvesztette állását, meg tudta tartani a munkáltató által támogatott biztosítást, néhányan pedig az ACA-piacokon vagy a Medicaid-en keresztül jutottak biztosításhoz. A Biden-kormány és az új kongresszus hivatalba lépésekor számos olyan kihívással kell szembenézniük, amelyek hatással vannak a nők biztosítási lefedettségére és hozzáférésére, beleértve az ACA fenntartását és megerősítését, valamint a világjárvány és az abból eredő gazdasági válság kezelését.
Végjegyzetek
-
KFF becslések a Census Bureau American Community Survey, 2008-2019 alapján.
← Vissza a szöveghez
-
Ibid.
← Vissza a szöveghez
-
Ibid.
← Vissza a szöveghez
-
Ibid.
← Vissza a szöveghez
-
A nemzeti LTSS-kiadások összesen 364,9 milliárd dollárt tettek ki, beleértve a lakóotthonokra, ápolási otthonokra, otthoni egészségügyi szolgáltatásokra, HCBS-mentességekre, mentőszolgálatokra és bizonyos poszt-akut ellátásokra fordított kiadásokat. A Medicare utógondozói kiadások (81,5 milliárd USD) nem tartoznak ide. Az LTSS kifizetői között szerepel a Medicaid (52%), egyéb állami és magánbiztosítások (20%), zsebből fizetett kiadások (16%) és magánbiztosítások (11%). Az összes HCBS-mentesség a Medicaidnek tulajdonítható. A KFF becslései a CMS, Office of the Actuary 2017-es nemzeti egészségügyi kiadási számlák adatain alapulnak.
← Vissza a szöveghez
-
KFF becslések a Census Bureau American Community Survey, 2008-2019 alapján.
← Return to text
-
Ibid.
← Return to text
-
KFF June 2019 Health Tracking Poll.
← Return to text