¿Qué es la nefropatía membranosa?
La nefropatía membranosa (NM) es una enfermedad renal que afecta a los filtros (glomérulos) del riñón y puede provocar la presencia de proteínas en la orina, así como la disminución de la función renal y la hinchazón. A veces también puede denominarse glomerulopatía membranosa (estos términos pueden utilizarse indistintamente y significar lo mismo).
La nefropatía membranosa es una de las causas más comunes del síndrome nefrótico en adultos. El síndrome nefrótico incluye cantidades significativas de proteínas en la orina (al menos 3,5 gramos al día), niveles bajos de proteínas en sangre (albúmina) e hinchazón (edema).
La nefropatía membranosa puede producirse por sí misma (primaria) o debido a otra enfermedad o causa subyacente (secundaria). Esto se tratará más adelante, pero algunas cosas que pueden causar una NM secundaria son el lupus, el cáncer o ciertos medicamentos. Esta página web se centrará principalmente en la MN primaria.
La nefropatía membranosa se considera una enfermedad autoinmune, lo que significa que está causada por el propio sistema inmunitario del organismo. La nefropatía membranosa está causada por la acumulación de complejos inmunitarios dentro de los filtros (glomérulos) del propio riñón.El sistema inmunitario normalmente crea anticuerpos para reconocer y unirse a algo (llamado antígeno). Cuando un anticuerpo se une a un antígeno, se denomina inmunocomplejo. Los antígenos son normalmente extraños al organismo, como un virus o una bacteria. Sin embargo, a veces, el cuerpo puede producir anticuerpos que reconocen y se adhieren a algo en el propio cuerpo (no extraño) – estos tipos de anticuerpos se llaman autoanticuerpos. Normalmente, los complejos inmunitarios se eliminan de la sangre antes de causar ningún problema, pero en determinadas condiciones pueden acumularse en distintas partes del cuerpo. En la NM, estos inmunocomplejos (anticuerpos fabricados por el sistema inmunitario unidos a antígenos) quedan atrapados en los filtros del riñón (glomérulos). En la mayoría de los casos de MN, los anticuerpos se fabrican contra un antígeno que forma parte del propio filtro renal (glomérulo). Juntos, estos anticuerpos y antígenos crean complejos inmunitarios que se atascan en el filtro renal (glomérulo) y causan la enfermedad.
Recientemente se descubrió e identificó el anticuerpo que causa la mayoría de los casos de nefropatía membranosa. En aproximadamente el 70-80% de los pacientes con MN primaria (lo que significa que su MN no está asociada o se debe a otras enfermedades o causas), se encuentra un anticuerpo llamado anti-PLA2R en el riñón y/o en el torrente sanguíneo. El anticuerpo anti-PLA2R (abreviatura de anticuerpo del receptor de la fosfolipasa A2) se une al receptor de la fosfolipasa A2 (el antígeno). El receptor de la fosfolipasa A2 es una proteína que se encuentra en el filtro del riñón (glomérulo), concretamente en una célula llamada podocito que forma parte de este filtro (véase más adelante). También se descubrió otro anticuerpo llamado anti-THSD7A (abreviatura de anti-trombospondina tipo 1 con dominio 7A), pero se encuentra en un número mucho menor de pacientes con MN primaria, sólo alrededor del 2-3%. Se trata de un anticuerpo contra un antígeno diferente, THSD7A, que también se encuentra en el filtro renal (otra proteína del podocito).
¿Qué aspecto tiene?
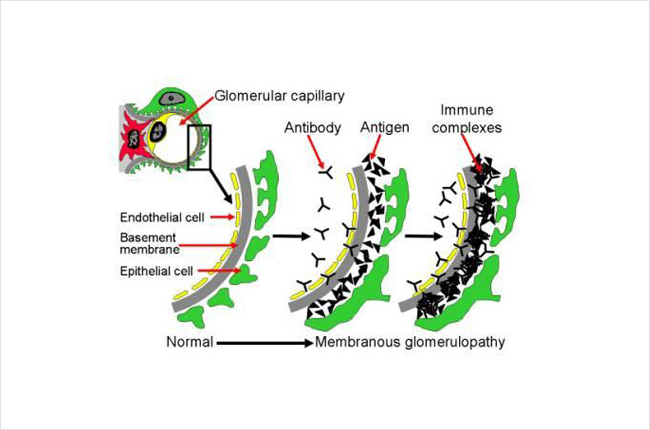
A continuación se muestra un diagrama de cómo se depositan los complejos inmunes en el riñón. Esta imagen muestra un corte transversal de una parte del filtro renal (glomérulo). Incluye diferentes capas, entre ellas las células que forman el vaso sanguíneo capilar (célula endotelial, en amarillo), la membrana basal (gris) y la capa de células renales (podocito, en verde). La sangre dentro del vaso sanguíneo capilar se filtra a través de estas capas y se convierte en orina. Los anticuerpos (en forma de Y, en negro en la imagen) del torrente sanguíneo se adhieren a los antígenos (triángulos, en negro en la imagen) y forman inmunocomplejos que se atascan y acumulan entre las capas del filtro (glomérulo). Estos inmunocomplejos también activan el sistema inmunitario causando inflamación. La acumulación de estos inmunocomplejos, así como la inflamación, hacen que el filtro deje de funcionar correctamente y puede provocar daños en los riñones. Normalmente, el filtro (glomérulo) deja pasar el agua, los electrolitos y algunos materiales de desecho para convertirlos en orina, y las cosas más grandes, como las células sanguíneas y las proteínas, son demasiado grandes para pasar por el filtro, por lo que se quedan en la sangre. Sin embargo, en esta enfermedad, las proteínas y los glóbulos sanguíneos pueden pasar a la orina porque el filtro no funciona correctamente.
La imagen siguiente muestra parte de un glomérulo, comparando uno normal con uno afectado por la MN. A la derecha, los puntos o bultos negros (hay una flecha que señala uno) son acumulaciones de complejos inmunes (complejos antígeno-anticuerpo). A medida que se acumulan más de estos complejos inmunes entre las capas de los filtros, éstos se engrosan. Las células renales (de color verde en esta imagen, llamadas podocitos) que forman parte del filtro se dañan a causa de los inmunocomplejos y la inflamación provocada por el sistema inmunitario, y dejan de funcionar correctamente. En la imagen de la derecha se puede ver que la capa gris (membrana basal) se ha vuelto más gruesa y ha empezado a rellenar los espacios entre los puntos/grumos negros. También puede ver que la célula verde no tiene el mismo aspecto que en el asa filtrante normal y sana (asa capilar) de la izquierda.

Bajo el microscopio, los filtros (glomérulos) del riñón se engrosan, de donde procede el nombre de nefropatía membranosa.
A continuación se muestra un ejemplo de ello, procedente de dos muestras de biopsia renal diferentes. Se trata de secciones transversales, por lo que los bucles son secciones transversales de los vasos sanguíneos capilares y los filtros. A la izquierda hay un glomérulo (filtro) normal, y a la derecha las asas del glomérulo se han engrosado en alguien con nefropatía membranosa. Las flechas negras de las imágenes señalan el grosor del capilar (pared de los vasos sanguíneos pequeños). Obsérvese cómo esta pared es mucho más gruesa en un paciente con NM (a la derecha).

La imagen de abajo es otra imagen de microscopio de una muestra de biopsia de riñón de alguien que tiene NM. Esta imagen fue tomada desde un microscopio electrónico, que amplía la muestra aún más que las imágenes anteriores (aproximadamente un millón de veces más grande que el tamaño real). Los bultos/grumos de color gris más oscuro son las acumulaciones de complejos inmunes atascados entre las capas del bucle filtrante (bucle capilar) en el glomérulo. El capilar (vaso sanguíneo diminuto) es la forma ovalada que se extiende a lo largo de la imagen, ya que esta imagen muestra un corte transversal del vaso sanguíneo.


¿Quién padece nefropatía membranosa?
La NM es más frecuente en adultos de edad media-alta, entre 50 y 60 años, aunque puede aparecer antes o después. Es poco frecuente en los niños. Los hombres se ven afectados con más frecuencia que las mujeres, y es mucho más común en los caucásicos (frente a los negros).
¿Cómo la he contraído?
Aunque entendemos en parte cómo funciona la enfermedad y cómo se producen las proteínas en la orina y el daño renal, no entendemos realmente por qué le ocurre a ciertas personas. Es decir, no sabemos por qué algunas personas desarrollan estos anticuerpos cuando la mayoría no lo hace, y por qué la enfermedad se produce cuando lo hace (normalmente más tarde en la vida) en lugar de en cualquier otro momento.
Al igual que con otros tipos de enfermedades autoinmunes (como el lupus, la artritis reumatoide o la enfermedad de Crohn), pensamos que probablemente hay múltiples cosas que contribuyen al desarrollo de la enfermedad, es decir, múltiples cosas que deben ocurrir para que el sistema inmunitario se dirija y ataque/dañe el cuerpo (en lugar de dirigirse sólo a cosas extrañas como las infecciones). Algunas personas pueden tener uno o varios genes que las hacen más propensas a padecer una enfermedad autoinmune (más susceptibles de desarrollarlas). Aunque algunas personas pueden ser más propensas a padecer enfermedades autoinmunes si tienen familiares con enfermedades autoinmunes, la MN no es una enfermedad genética y no se transmite de padres a hijos. En las personas que pueden tener un mayor riesgo de padecer una enfermedad autoinmune, ciertos acontecimientos o desencadenantes pueden hacer que la enfermedad acabe desarrollándose, como una infección u otra inflamación en el cuerpo que pueda activar el sistema inmunitario. Sin embargo, se trata de hipótesis, y en este momento no entendemos por qué una persona contrae la MN y otras no.
Como se ha mencionado anteriormente, la MN puede ser primaria (una enfermedad autoinmune que suele estar causada por el anticuerpo anti-PLA2R sin otras causas o enfermedades asociadas) o puede ser secundaria (debida a otra enfermedad o causa). En la MN secundaria, se produce el mismo tipo de lesión renal pero asociada o causada por otra cosa. Algunas de las enfermedades más comunes son:
- Lupus eritematoso sistémico (LES, o lupus)
- Hepatitis B y C
- Cánceres (especialmente de pulmón o colon)
La MN secundaria también se ha asociado a algunos fármacos. Los más comunes son los AINE (antiinflamatorios no esteroideos, como el ibuprofeno, el naproxeno o el diclofenaco). Dado que la hepatitis y el cáncer pueden asociarse a la nefropatía membranosa, cualquier persona que tenga una MN debe someterse a una prueba de hepatitis y asegurarse de que está al día en las pruebas de detección de cáncer adecuadas a su edad. Se puede realizar un análisis de sangre para comprobar si hay hepatitis. El cribado del cáncer apropiado para la edad puede incluir pruebas como una citología, una mamografía, una colonoscopia o una tomografía computarizada de los pulmones (en personas que fuman o han fumado). Su médico puede aclarar cuáles de estas pruebas son apropiadas o necesarias para usted.
El síndrome nefrótico
La nefropatía membranosa suele causar el síndrome nefrótico. El síndrome nefrótico es un grupo de síntomas o cambios que suelen ocurrir juntos en alguien que está perdiendo muchas proteínas en la orina. El síndrome nefrótico también puede darse en otras enfermedades que provocan una gran pérdida de proteínas en la orina. Aunque muchas personas con MN tienen síndrome nefrótico, no todo el mundo lo padece. El síndrome nefrótico incluye estos hallazgos:
- Al menos 3,5 gramos de proteínas en la orina por día (proteinuria). Esto puede medirse en una recogida de orina de 24 horas, pero también puede estimarse en una sola muestra de orina. Para estimar la cantidad de proteinuria a partir de una sola muestra de orina, se utiliza la relación proteína/creatinina en orina – esto da una estimación de cuántos gramos de proteína habría en una muestra de orina de 24 horas.
- Niveles bajos de proteínas en sangre (albúmina)
- Hinchazón (a veces llamada edema)
También puede incluir:
- Colesterol elevado
- Aumento del riesgo de formación de coágulos
¿Cuáles son los síntomas?
El síntoma más común de la MN es la hinchazón (a veces llamada edema). Esto puede variar de leve a grave. La mayoría de las personas que padecen esta enfermedad tienen algo de hinchazón y a menudo es el primer síntoma que la gente nota. En la NM (a diferencia de otras enfermedades que causan proteínas en la orina y el síndrome nefrótico), la hinchazón suele aparecer lentamente (a lo largo de semanas o meses), pero a veces puede aparecer más rápidamente. Suele comenzar en los pies, los tobillos o las piernas, pero puede producirse en cualquier parte del cuerpo, incluidos el abdomen, las manos o los brazos y la cara.
La hinchazón en la MN se produce por la acumulación de líquido en el cuerpo, y específicamente en diferentes tejidos. Cuando el líquido se acumula, a veces puede llegar a los pulmones y causar dificultad para respirar o falta de aire. Esto es menos frecuente que la hinchazón, pero en las personas que la padecen puede ser más evidente al caminar o hacer un esfuerzo o al acostarse en posición horizontal.
Algunas personas con MN -en particular, las que padecen el síndrome nefrótico (con grandes cantidades de proteínas en la orina y bajos niveles de proteínas en la sangre)- se sienten muy cansadas o agotadas. No sabemos exactamente cómo o por qué ocurre esto, pero algunas personas con MN (y otras enfermedades que causan el síndrome nefrótico) lo notan.
Cuando las proteínas atraviesan el filtro del riñón y llegan a la orina, ésta puede volverse espumosa o burbujeante. Algunas personas pueden notar este cambio en la orina antes de tener otros síntomas.
Hay otros síntomas que pueden ocurrir con la MN, pero los anteriores son algunos de los más comunes y los que las personas con MN suelen notar primero.
¿Cómo se diagnostica?
La nefropatía membranosa es una enfermedad poco común y el diagnóstico puede retrasarse en ocasiones. Dado que la hinchazón, el síntoma más común, puede estar causada por muchas enfermedades o problemas diferentes (incluidos los problemas renales, cardíacos o hepáticos), es posible que los riñones no se identifiquen de inmediato como la causa. La mayoría de las veces se diagnostica al evaluar a alguien por la presencia de proteínas en la orina (normalmente no debería haber proteínas en la orina). Algunas personas acuden al médico por los síntomas (como la hinchazón) y los análisis de orina revelan la presencia de proteínas en la orina. Otras veces, el análisis de orina se realiza por otro motivo (en un examen físico rutinario, por ejemplo) y se descubren proteínas en la orina. Los niveles de proteínas pueden medirse (o cuantificarse) en una recogida de orina de 24 horas o estimarse a partir de una sola muestra de orina. Otra evaluación suele incluir la medición de la función renal (a partir de un análisis de sangre llamado creatinina) y la realización de otros análisis de sangre.
Diferentes enfermedades renales -no sólo la MN- pueden causar proteínas en la orina, y en última instancia se necesita una biopsia renal para diagnosticar la enfermedad específica que causa las proteínas en la orina. Una biopsia de riñón es un procedimiento que implica el uso de una aguja para obtener una muestra de tejido renal para observar bajo el microscopio. Esto permite ver los glomérulos individuales (filtros del riñón) con gran aumento. Se pueden realizar pruebas adicionales en el tejido renal de la biopsia para ayudar a hacer un diagnóstico. Los análisis de sangre y la medición de las proteínas en la orina pueden ser útiles para comprender la gravedad de la enfermedad y para descartar o buscar ciertas causas, por lo que estas pruebas se realizan a menudo como parte del estudio, pero se necesita una biopsia para diagnosticar la MN.
Dado que la mayoría de las personas con MN tienen anticuerpos anti-PLA2R, se pueden realizar análisis de sangre para comprobar la presencia de este anticuerpo. Si es positivo, es muy probable que alguien tenga MN. Sin embargo, una prueba negativa no significa que alguien no tenga MN, y una biopsia renal es importante para confirmar el diagnóstico, así como para proporcionar más información para guiar la gestión.
¿Cuál es el tratamiento?
El tratamiento de la MN generalmente implica varias partes diferentes que son manejadas por un nefrólogo (especialista en riñón).
- Inhibidor de la ECA o ARB – estos son medicamentos para la presión arterial que pueden disminuir la cantidad de proteína en la orina. Estos medicamentos suelen ser el primer paso en el tratamiento de la MN. Aunque se diseñaron como medicamentos para la presión arterial, en la MN se utilizan para reducir la cantidad de proteínas que se filtran en la orina, y pueden tener el beneficio añadido de ayudar a controlar la presión arterial si está elevada. A veces estos medicamentos no pueden utilizarse si la presión arterial de alguien es demasiado baja (ya que pueden reducir la presión arterial) o si alguien tiene niveles altos de potasio en la sangre (ya que pueden aumentar los niveles de potasio). Sin embargo, en la mayoría de las personas, si no existe ninguna contraindicación, debe utilizarse uno de estos medicamentos.
Los inhibidores de la ACE (inhibidores de la enzima convertidora de angiotensina) incluyen lisinopril (Zestril, Prinivil), enalapril (Vasotec), ramipril (Altace), benazepril (Lotensin) y quinapril (Accupril). Los BRA (bloqueadores de los receptores de la angiotensina II) incluyen losartán (Cozaar), valsartán (Diovan), irbesartán (Avapro), telmisartán (Micardis), olmesartán (Benicar) y candesartán (Atacand).
- Medicación para los líquidos (diuréticos): pueden utilizarse para tratar la hinchazón si se produce. La hinchazón puede ser un síntoma muy molesto o problemático de la MN, por lo que estos medicamentos pueden ser una parte importante del manejo de la enfermedad. Sin embargo, no tratan la NM en sí. Los diuréticos incluyen la furosemida (Lasix), la torsemida, la bumetanida (Bumex) y, a veces, otros.
- Medicación inmunosupresora: no todas las personas con MN necesitarán medicación para suprimir el sistema inmunitario, pero es una parte importante del tratamiento para muchas personas que tienen esta enfermedad. Las razones por las que alguien podría necesitar medicación inmunosupresora incluyen: empeoramiento de la función renal, niveles elevados de proteínas en la orina (especialmente si no mejoran después de un período de observación) o complicaciones del síndrome nefrótico (como un coágulo de sangre).
Debido a que la MN es una enfermedad autoinmune, en la que el sistema inmunitario del cuerpo se dirige y lesiona el propio tejido del cuerpo (en este caso, parte del glomérulo), se necesitan medicamentos para suprimir o disminuir el sistema inmunitario para tratar la enfermedad en muchas personas. Existen diferentes medicamentos inmunosupresores que pueden utilizarse para tratar la MN. Dado que todos estos medicamentos suprimen el sistema inmunitario, todos ellos aumentan el riesgo de infección. Sin embargo, tienen diferentes efectos secundarios individuales además de esto, y los diferentes efectos secundarios posibles pueden ser un factor a la hora de decidir cuál utilizar.
- Ciclofosfamida (Cytoxan) – este es un medicamento que se puede administrar como una infusión mensual o como una píldora diaria (por vía oral). Uno de los regímenes más comunes para el tratamiento de la MN incluye la alternancia de meses de ciclofosfamida y corticosteroides durante un total de 6 meses (protocolo de Ponticelli).
- Rituximab (Rituxan)- es un medicamento que se administra en forma de infusión, ya sea en 4 dosis semanales o en 2 dosis espaciadas 2 semanas. Sus efectos duran unos 6 meses en el organismo, y a veces puede administrarse una dosis de mantenimiento (repetición) después de 6 meses.
- Inhibidores de la calcineurina (ciclosporina o tacrolimus) – estos medicamentos se toman en forma de píldora por vía oral, normalmente dos veces al día.
- Corticosteroides (prednisona) – este es un medicamento que se utiliza a menudo con uno de los otros medicamentos inmunosupresores mencionados anteriormente (más comúnmente con ciclofosfamida o con uno de los inhibidores de la calcineurina). Los corticosteroides no son eficaces por sí solos para tratar la MN, pero pueden utilizarse como parte de otros regímenes.
- Medicación para el colesterol: dado que los niveles de colesterol pueden estar elevados en las personas con síndrome nefrótico, el tratamiento puede incluir una medicación para ello. El tipo más común se denomina «estatina» y entre ellos se encuentran la atorvastatina (Lipitor), la lovastatina, la pravastatina (Pravachol) y la rosuvastatina (Crestor).
- Manejo de la presión arterial: la presión arterial suele estar elevada en las personas con enfermedad renal, incluida la NM. Es importante mantener la presión arterial bien controlada para evitar daños en los riñones. Además de un inhibidor de la ECA o un ARA que puede ayudar con las proteínas en la orina (arriba), hay muchos otros medicamentos que pueden utilizarse para tratar la presión arterial alta. Limitar la ingesta de sal puede ayudar a controlar la presión arterial, así como a disminuir la hinchazón.
- Anticoagulantes: dado que las personas con síndrome nefrótico (proteínas en la orina, niveles bajos de proteínas en la sangre e hinchazón) tienen un mayor riesgo de sufrir coágulos de sangre, el tratamiento también puede incluir un anticoagulante para prevenirlos. La decisión de empezar a tomar un anticoagulante se basa en el equilibrio entre el riesgo de tener un coágulo y el riesgo de tener una hemorragia por estar tomando un anticoagulante. Hay un sitio web que puede utilizar con su médico para ayudarle a decidir si un anticoagulante sería beneficioso para usted. En la mayoría de los casos, el anticoagulante debe suspenderse cuando el síndrome nefrótico mejore y los niveles de proteínas en sangre suban.
Por último, si se considera que la MN es secundaria a otra cosa, lo más importante es tratar la enfermedad subyacente (infección, cáncer, etc.) o suspender el fármaco causante. Esto suele ser suficiente y se puede evitar el tratamiento con medicamentos inmunosupresores.
¿Cuáles son mis posibilidades de mejorar?
Hasta un tercio de los pacientes diagnosticados de MN entrarán en remisión espontáneamente en un plazo de 5 años, incluso sin terapia inmunosupresora. Con el tratamiento, la enfermedad de la mayoría de los pacientes entrará en remisión. La remisión completa significa que la función renal se mantiene estable (o mejora) y que los niveles de proteínas en la orina disminuyen hasta ser normales. La remisión parcial significa una función renal estable o mejorada y que los niveles de proteínas en la orina han disminuido a menos de la mitad de los niveles originales y no están en el rango del síndrome nefrótico (<3,5 gramos/día).
Sin embargo, la recaída es común en la MN, y los pacientes que entran en remisión de forma espontánea o en respuesta a los inmunosupresores pueden tener la enfermedad de nuevo más tarde. A largo plazo (durante décadas), aproximadamente 1/3 de los pacientes evolucionarán a una enfermedad renal terminal (insuficiencia renal que necesita diálisis), aproximadamente 1/3 tendrá proteínas continuas en la orina sin insuficiencia renal, y aproximadamente 1/3 estará en remisión.
Las cosas que predicen un mejor resultado a largo plazo en la MN incluyen niveles más bajos de proteínas en la orina, ser mujer, ser más joven (menos de 60 años) y lograr la remisión.
Trasplante de riñón en la nefropatía membranosa
Desgraciadamente, algunos pacientes diagnosticados de MN acabarán evolucionando hacia la insuficiencia renal. Afortunadamente, el trasplante de riñón es una opción de tratamiento para algunas personas.
Lea aquí información general sobre el trasplante de riñón.
¿Volverá la nefropatía membranosa en mi trasplante de riñón?
Hay un 40% de posibilidades de que la MN vuelva a aparecer en un riñón trasplantado. Desgraciadamente, no se han identificado factores que nos den una idea de los pacientes con riesgo de sufrir este problema. Por lo general, la recurrencia de la enfermedad se producirá en los dos primeros años después del trasplante.
¿Existe algún tratamiento para la nefropatía membranosa que reaparece en un trasplante?
No se han realizado ensayos para evaluar diferentes terapias para la MN que reaparece en un riñón trasplantado. Sin embargo, Rituximab es una opción que se ha utilizado con éxito para el tratamiento.
Esta página fue revisada y actualizada en septiembre de 2018 por Shannon Murphy, MD.