Carcinoma in situ en un paciente con eritroleucoplasia: retos en el diagnóstico y en la elección terapéutica
Título corto: Carcinoma in situ en eritroleucoplasia
Willian Pecin JacomacciI; Liogi Iwaki FilhoII; Lilian Cristina Vessoni IwakiII; Mariliani Chicarelli da SilvaII; Neli PielarisiII; Vanessa Cristina VeltriniII; Rafael de Oliveira LazarinIII; Elen de Souza TolentinoIV
I Estudiante de pregrado en la Universidad Estatal de Maringá, Maringá-PR, Brasil.
II DDS, MA, PhD, Profesor Asociado, Departamento de Odontología, Universidad Estatal de Maringá, Maringá-PR, Brasil.
III DDS, MA solicitante en Odontología en la Universidad Estatal de Maringá, Maringá-PR, Brasil.
IV DDS, MA, PhD, Profesor Asistente, Departamento de Odontología, Universidad Estatal de Maringá, Maringá-PR, Brasil.
Endereço para correspondência
ABSTRACT
Un varón caucásico de 41 años, fumador, presentó una placa roja y blanca en la mucosa yugal izquierda sugestiva de eritroleucoplasia oral (EOL). La biopsia, seguida de un examen microscópico, reveló un carcinoma in situ. Dado que la LEO se considera una lesión precancerosa con un alto potencial de transformación maligna, el presente caso pretende discutir los retos que plantea el diagnóstico de la enfermedad y la elección del tratamiento más adecuado. Se abordan cuestiones como si existe un límite para elegir un enfoque radical o más conservador del tratamiento y la importancia de utilizar un procedimiento que permita un examen microscópico de toda la lesión. El carcinoma in situ asociado al OEL hizo que la planificación del tratamiento fuera aún más compleja en el presente caso. Para evitar un enfoque mutilante, se realizaron múltiples escisiones con márgenes de seguridad y se instruyó a la paciente para que no fumara. Un seguimiento estricto de 12 meses no muestra signos de recurrencia del OEL.
Descriptores: Eritroplasia; Leucoplasia; Tratamiento primario.
INTRODUCCIÓN
La eritroleucoplasia oral (EOL), a veces comparada con la leucoplasia moteada o nodular, es una placa roja y blanca con un riesgo relativamente alto de transformación maligna.1 El tabaco y el alcohol son los principales factores de riesgo asociados a su potencial de malignidad.2,3
La OEL muestra un mayor potencial de transformación maligna que la leucoplasia homogénea,2-4 que puede demostrarse parcialmente mediante exámenes histológicos e inmunohistoquímicos y estudios de cohortes. La tasa de transformación maligna de la LEO oscila entre el 18% y el 47%, mientras que se sitúa en torno al 1-7% en el caso de la leucoplasia oral (LO) homogénea gruesa, y en el 4-15% en el caso de la LO granular o verruciforme.5 Desde el punto de vista histológico, las lesiones de LEO se caracterizan por cambios epiteliales de hiperqueratosis, hiperplasia, atrofia, cierto grado de displasia epitelial, carcinoma in situ o carcinoma superficialmente invasivo. Además, las lesiones OEL tienen índices mitóticos y apoptóticos más altos que las lesiones OL homogéneas y nodulares6.
El manejo de los trastornos potencialmente malignos puede ser un reto. El tratamiento clínico consiste en la eliminación de los factores de riesgo,7 el seguimiento,8 el uso de retinoides,9 las vitaminas A, C, E, el ketorolac, el celecoxib, el té verde, la fenretinida, el licopeno,10 y la terapia fotodinámica.5,11-14 El tratamiento quirúrgico consiste en la extirpación de la lesión, la criocirugía y la ablación con láser.15
Los objetivos de este estudio fueron (1) informar de los detalles clínicos e histológicos del OEL en la mucosa yugal, y (2) revisar la literatura sobre las características demográficas, clínicas e histológicas del OEL, así como su pronóstico y tratamiento.
INFORME DE CASO
Un varón caucásico de 41 años, fumador, acudió a la Clínica de Medicina Oral de la Universidad Estatal de Maringá, Brasil, informando de una lesión asintomática en el lado izquierdo de la mucosa yugal de tiempo de desarrollo desconocido. El examen intraoral mostró una placa roja cerca de la región premolar y una placa nodular blanca alrededor de la región molar (Fig. 1).
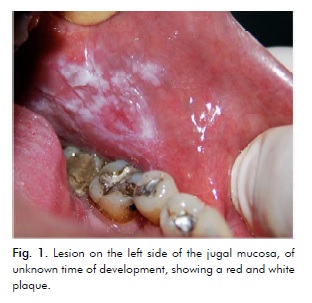
El diagnóstico presuntivo fue OEL o carcinoma de células escamosas. Se recogieron muestras de biopsia de la región nodular blanca más posterior y de la región roja más anterior.
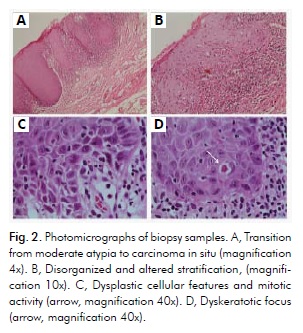
El examen histopatológico con tinción de hematoxilina y eosina reveló hiperqueratosis y atrofia, con carcinoma in situ focal en la región roja más anterior, compatible con el carcinoma in situ en OEL. El examen también reveló hiperqueratosis con displasia moderada en la región blanca más posterior, compatible con el diagnóstico de OL. El epitelio escamoso estratificado que recubre la mucosa presentaba diversos grados de ortoyparqueratosis, con células de la cresta romboide que mostraban hipercromatismo y pleomorfismo en aproximadamente la mitad del espesor epitelial. Sin embargo, un área más pequeña mostraba rasgos displásicos más evidentes en todo el epitelio, pero sin signos de un patrón infiltrativo (Fig. 2A). Los rasgos consistían en una estratificación desorganizada y alterada, proyecciones de gotas que alternaban con atrofia (Fig. 2A y 2B), una relación nucleocitoplasmática inusual, hipercromatismo, pleomorfismo, pérdida de adhesión intercelular con figuras mitóticas infrecuentes (Fig. 2C) y focos disqueratósicos (Fig. 2D). El tejido conectivo subyacente a estas áreas mostraba cambios inflamatorios más intensos.
Las características clínicas y microscópicas eran consistentes con un diagnóstico de OEL asociado a un carcinoma focal in situ. En esta fase, se le explicó al paciente las opciones de tratamiento: (1) podía ser remitido a un cirujano de cuello y cabeza, que probablemente utilizaría un enfoque invasivo, asociado o no a radioterapia; (2) podía someterse a un tratamiento ambulatorio en la Clínica de Medicina Oral con un enfoque más conservador que preservara tanto los aspectos estéticos como los funcionales. El paciente eligió la segunda opción y firmó el correspondiente formulario de consentimiento informado (Apéndice A).
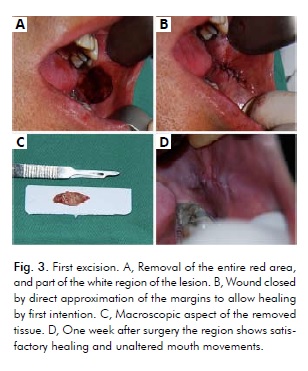
Debido al gran tamaño de la lesión y al hecho de que una única gran escisión podría restringir los movimientos de la boca, los procedimientos quirúrgicos consistieron en tres escisiones múltiples con bisturí, realizadas en un periodo de 2 meses, con un intervalo de 30 días entre cada procedimiento. Debido a la presencia de un carcinoma in situ en la región roja, la primera intervención consistió en su escisión completa, así como parte de la zona blanca de la lesión, utilizando un margen de seguridad de 5 mm (Fig. 4). Además, se instruyó al paciente para que dejara de fumar.
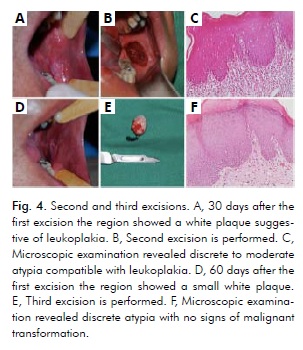
El examen clínico un mes después de la primera escisión mostró una placa blanca sugestiva de leucoplasia (Fig. 4A). A continuación se realizó la segunda escisión (Fig. 4B), y el examen microscópico reveló una atipia discreta a moderada (Fig. 4C). El examen intraoral dos meses después de la primera escisión mostró una pequeña placa blanca localizada aún más posteriormente que antes (Fig. 4D). A continuación, se realizó la tercera escisión (Fig. 4E), que reveló una atipia discreta (Fig. 4F). Tanto la segunda como la tercera escisión se realizaron en la región molar más posterior utilizando el mismo margen de seguridad de 5 mm. Los tejidos de estas dos excisiones eran compatibles con una leucoplasia sin signos de transformación maligna (Fig. 4C, Fig. 4F).
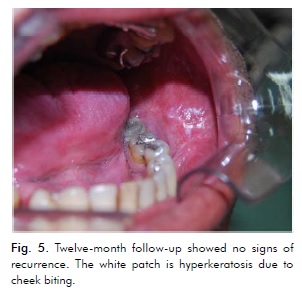
La paciente dejó de fumar y está bajo estricto seguimiento, habiendo sido vista semanalmente durante los tres primeros meses, mensualmente hasta el año, y cada tres meses después. No se observaron signos de recidiva 15 días después de la tercera y última escisión, lo que se confirmó en la cita de seguimiento a los 12 meses (Fig. 5).
DISCUSIÓN
La OEL se considera una leucoplasia no homogénea con placas mixtas blancas y rojas y tiene un alto riesgo de transformación maligna.2-4 Las zonas rojas o de eritroplasia parecen ser más propensas a sufrir cambios displásicos que las blancas hiperqueratósicas,7 como se encontró en el presente caso, observándose las células más atípicas en la región roja. Yen et al. (2008)16 descubrieron que el uso de betel quid y de cigarrillos daba lugar a un riesgo del 42,2% de desarrollar leucoplasia y del 95,0% de desarrollar OEL tras 20 años de seguimiento. La paciente del presente caso había fumado aproximadamente diez cigarrillos al día durante 20 años y la biopsia inicial reveló un carcinoma in situ asociado a OEL.
Debido a que las modalidades de tratamiento para el OEL son variables, la elección de la terapia adecuada puede ser un reto. Teniendo en cuenta su estadio de desarrollo y su alto potencial maligno, cabe preguntarse si el tratamiento debe ser conservador o invasivo. Para verificar las modalidades de tratamiento más utilizadas, se revisó la literatura sobre este tema. Las fuentes fueron las bases de datos Medline y Lilacs, los textos debían estar escritos en inglés y los términos de búsqueda fueron oral AND nonhomogeneous OR no homogeneous AND leukoplakia OR erythroleukoplakia. Se utilizó leucoplasia no homogénea, ya que muchos autores la consideran un sinónimo de eritroleucoplasia. Se encontraron ocho estudios sobre el tratamiento de la LEP,5,7,14,16-19 publicados entre 1987 y 2010. Del total de 226 casos, 211 fueron tratados mediante un enfoque clínico (terapia fotodinámica y seguimiento clínico), y 15 fueron tratados con escisión quirúrgica (Tabla 1).
En cuanto al enfoque clínico, la terapia fotodinámica (TFD) se utiliza en el tratamiento de trastornos potencialmente malignos porque no es invasiva, es bien tolerada por los pacientes, puede utilizarse repetidamente sin efectos secundarios acumulativos y da lugar a una escasa formación de cicatrices. 5,11,13,14 Sin embargo, esta técnica ha mostrado un éxito variable, resultados de seguimiento inconsistentes y recidiva.17 De hecho, la recidiva de la enfermedad utilizando TFD puede variar entre el 21%5 y el 29%14.
Un estudio doble ciego controlado con placebo 17 encontró que la vitamina A y el betacaroteno, ambos utilizados solos, mostraron mejores resultados en las leucoplasias homogéneas y en las lesiones más pequeñas. Por tanto, el uso de vitamina A o betacaroteno era cuestionable en el presente caso, debido al tamaño de la lesión y al carcinoma in situ asociado.
El tratamiento tradicional del OEL consiste en su escisión completa,15,21,22 sobre todo en las lesiones con displasia severa.21,22 La escisión completa permite el análisis histológico de toda la lesión, que puede revelar alteraciones no diagnosticadas en la biopsia preoperatoria.8 Además, hasta donde sabemos, los estudios a largo plazo aún no han demostrado si se produce o no una recidiva tras el tratamiento no quirúrgico.20,23 Dos de los ocho estudios revisados utilizaron la escisión quirúrgica para tratar la LOD,8,19 con tasas de recidiva que varían entre el 10,1%19 y el 20%8.
El presente estudio optó por un enfoque quirúrgico ya que la biopsia había revelado una transformación maligna inicial. Además, se optó por realizar escisiones múltiples asociadas a márgenes de seguridad debido al gran tamaño de la lesión, ya que una herida grande podría limitar los movimientos de la boca y complicar la recuperación postoperatoria. Esta opción también permitió realizar exámenes microscópicos complementarios, que revelaron diferentes grados de atipia, que guiaron el tratamiento. Se tuvo especial cuidado durante los procedimientos quirúrgicos de no cubrir la apertura del conducto parotídeo para prevenir la atrofia glandular y evitar complicaciones posteriores como el mucocele o la reducción del flujo salival. La herida se cerró por aproximación directa de los márgenes, permitiendo la cicatrización por primera intención, y sin reducción significativa de la apertura bucal.
Vedtofte et al (1987)8 afirman que el defecto de la mucosa causado por las escisiones puede repararse por segunda intención o cerrarse mediante otras técnicas, como la aproximación directa de los márgenes de la herida, la transposición mediante un colgajo local de mucosa, el injerto libre de mucosa y el trasplante libre de piel dividida. Hasta donde sabemos, no hay ningún estudio que utilice injertos aloplásticos en lesiones potencialmente malignas cuyo tratamiento puede causar grandes defectos. Aunque los trasplantes pueden utilizarse para recuperar zonas quirúrgicas amplias, como defienden varios autores,8,24 pueden infectarse por Candida sp, sufrir contracciones postoperatorias, deformidades y enmascarar signos tempranos de recidiva8.
El láser y la crioterapia pueden utilizarse solos o asociados a los métodos quirúrgicos tradicionales para el tratamiento de la OEL. Cantarelli Morosolli et al. (2006)7 informan de un caso exitoso de la enfermedad tratado con escisión y radiación láser de dióxido de carbono. Los estudios de cohortes han descubierto que la cirugía láser desempeña un papel importante en el diagnóstico y el tratamiento de las lesiones potencialmente malignas.10,18,25,26 El uso de la criocirugía, aunque se ha informado en la literatura,9 comparte con la ablación con láser la principal desventaja de no proporcionar la lesión completa para el examen histológico.27,28 Además, la crioterapia provoca un dolor e hinchazón postoperatorios considerables, y las lesiones potencialmente malignas rara vez se destruyen por completo.10
Vedtofte et al. (1987)8 descubrieron que las lesiones premalignas tratadas mediante escisión quirúrgica mostraban una tasa general de recidiva del 20%, a menudo diagnosticada en el primer año postoperatorio. La mayoría de las recidivas de OEL se encontraban en las zonas adyacentes a la lesión previamente tratada. La recidiva de la eritroplasia y de la leucoplasia verrugosa fue del 40% y del 55,6%, respectivamente. La leucoplasia no mostró ninguna recidiva. Dos casos de OEL se transformaron en carcinoma, así como un caso de leucoplasia verrugosa. Las recidivas de las lesiones potencialmente malignas eran a menudo adyacentes a la lesión extirpada, posiblemente porque el margen de seguridad de 3-5 mm no eliminó todo el tejido patológicamente modificado. Los autores consideran que la escisión quirúrgica es un tratamiento satisfactorio para las lesiones potencialmente malignas y destacan la importancia de utilizar una técnica que permita el examen histológico de toda la lesión.
Las dificultades para determinar el margen exacto de una lesión son especialmente frecuentes en el caso de la eritroplasia o la OEL,8 lo que puede explicar la elevada tasa de recidiva de estas lesiones. Para evitar dejar tejidos patológicos en el sitio quirúrgico y minimizar el riesgo de recidiva, en el presente estudio se optó por realizar escisiones múltiples. Los movimientos bucales son normales y no hay signos de recidiva. Además, el riesgo de recidiva y transformación maligna se reduce con la eliminación de los factores de riesgo, como el abandono del tabaco y el alcohol. A la paciente se le indicó que dejara de fumar, y dejó de hacerlo, estando actualmente bajo estricto seguimiento.
En el presente informe de caso, se propuso una modalidad conservadora de tratamiento quirúrgico del OEL. Aunque sigue siendo un procedimiento quirúrgico, es mínimamente invasivo en comparación con los enfoques tradicionales utilizados tanto por los cirujanos de cabeza y cuello como por los oncólogos. Su enfoque típico consiste en escisiones más radicales y extensas que suelen dar lugar a mutilaciones y a un deterioro tanto del aspecto estético como de la función. La decisión de adoptar un enfoque radical o más conservador es difícil de tomar, ya que la investigación no ha establecido hasta ahora un protocolo único para tratar estos casos. La elección del tratamiento de casos como el presente requiere una cuidadosa evaluación de las circunstancias individuales, teniendo en cuenta el grado de atipia celular, la localización y el acceso a la lesión, así como su tamaño. Creemos que, en principio, estas lesiones no deben ser tratadas como malignas, lo que permite evitar el protocolo rutinario de grandes resecciones y terapias adyuvantes, como la radioterapia. Además, creemos que hay que tener en cuenta que el carcinoma in situ no es invasivo. Su extirpación quirúrgica, junto con el cese de los factores de riesgo, como el tabaco, así como un seguimiento constante pueden traducirse en un tratamiento exitoso. Además, las múltiples cirugías permitieron realizar múltiples investigaciones microscópicas, lo que proporcionó a la paciente una perspectiva más tranquilizadora y la seguridad de que no había células malignas en la región.
REFERÊNCIAS
1. Küffer R, Lombardi T. Lesiones premalignas de la mucosa oral. Una discusión sobre el lugar de la neoplasia intraepitelial oral (NIO). Oral Oncol. 2002;38:125-30.
2. Van der Waal I. Potentially malignant disorders of the oral and oropharyngeal mucosa; terminology, classification and present concepts of management. Oral Oncol. 2009;45:317-23.
3. Van der Waal I. Potentially malignant disorders of the oral and oropharyngeal mucosa; present concepts of management. Oral Oncol. 2010;46423-5.
4. Warnakulasuriya S, Johnson NW, van der Waal I. Nomenclature and classification of potentially malignant disorders of the oral mucosa. J Oral Pathol Med. 2007;36:575-80.
5. Yu CH, Lin HP, Chen HM, Yang H, Wang YP, Chiang CP. Comparación de los resultados clínicos de la eritroleucoplasia oral tratada con terapia fotodinámica utilizando diodo emisor de luz o luz láser. Lasers Surg Med. 2009;41:628- 33.
6. Kövesi G, Szende B. Changes in apoptosis and mitotic index, p53 and Ki67 expression in various types of oral leukoplakia. Oncology. 2003;65:331-6.
7. Cantarelli Morosolli AR, Schubert MM, Niccoli- Filho W. Surgical treatment of erythroleukoplakia in lower lip with carbon dioxide laser radiation. Lasers Med Sci. 2006;21:181-4.
8. Vedtofte P, Holmstrup P, Hjørting-Hansen E, Pindborg JJ. Tratamiento quirúrgico de las lesiones premalignas de la mucosa oral. Int J Oral Maxillofac Surg. 1987;16:656-64.
10. Thomson P. Oral Precancer – Diagnosis and Management of Potentially Malignant Disorders. Hoboken: Wiley-Blackwell: 2012; p. 107-136.
11. Dolmans DE, Fukumura D, Jain RK. Terapia fotodinámica para el cáncer. Nat Rev Cancer. 2003;3:380-7.
12. Lee MR, Ryman W. Erythroplasia of Queyrat treated with topical methyl aminolevulinate photodynamic therapy. Australas J Dermatol. 2005;46:196-8.
13. Chen HM, Yu CH, Tsai T, Hsu YH, Kuo RC, Chiang CP. Topical 5-aminolevulinic acidmediated photo-dynamic therapy for oral verrucous hyperplasia, oral leukoplakia and oral erythroleukoplakia. Photodiagn Photodyn Ther. 2007;4:44-52.
14. Lin HP, Chen HM, Yu CH, Yang H, Wang YP, Chiang CP. Topical photodynamic therapy is very effective for oral verrucous hyperplasia and oral erythroleukoplakia. J Oral Pathol Med. 2010;39:624-30.
15. Reichart PA, Philipsen P. Oral erythroplakia: a review. Oral Oncol. 2005; 41:551-61.
16. Yen AM, Chen SC, Chang SH, Chen TH. The effect of betel quid and cigarette on multistate progression of oral pre-malignancy. J Oral Pathol Med. 2008;37: 417-22.
17. Sankaranarayanan R, Mathew B, Varghese C, Sudhakaran PR, Menon V, Jayadeep A, Nair MK, Mathews C, Mahalingam TR, Balaram P, Nair PP. Chemoprevention of oral leukoplakia with vitamin A and beta carotene: an assessment. Oral Oncol 1997; 33: 231-6.
18. Schoelch ML, Sekandari N, Regezi JA, Silverman S Jr. Manejo con láser de las leucoplasias orales: un estudio de seguimiento de 70 pacientes. Laryngoscope 1999; 109: 949-53.
19. Pandey M, Thomas G, Somanathan T, Sankaranarayanan R, Abraham EK, Jacob BJ, Mathew B. Evaluation of surgical excision of nonhomogeneous oral leukoplakia in a screening intervention trial, Kerala, India. Oral Oncol. 2001;37:103-9.
20. Spinola Ribeiro A, Ribeiro Salles P, da Silva TA, Alves Mesquita R. A Review of the nonsurgical treatment of oral leukoplakia. Int J Dent 2010; Article ID 186018, 10 pages, 2010. doi:10.1155/2010/186018.
21. Marley JJ, Cowan CG, Lamey PJ, Linden GJ, Johnson NW, Warnakulasuriya KA. Tratamiento de lesiones de la mucosa oral potencialmente malignas por cirujanos orales y maxilofaciales consultores del Reino Unido. Br J Oral Maxillofac Surg. 1996;34:28-36.
22. Marley JJ, Linden GJ, Cowan CG, Lamey PJ, Johnson NW, Warnakulasuriya KAAS, Scully C. A comparison of the management of potentially malignant oral mucosa lesions by oral medicine practitioners and oral and maxillofacial surgeons in the UK. J Oral Pathol Med. 1998;27: 489-95.
23. Lodi G, Sardella A, Bez C, Demarosi F, Carrasi A. Intervenciones para el tratamiento de la leucoplasia oral. Cochrane Database Syst Ver. 2006;4:CD001929.
24. Frame JW, Das Gupta AR, Dalton GA, Evans EH. Uso del láser de dióxido de carbono en el tratamiento de las lesiones premalignas de la mucosa oral. J Laryngol Otol. 1984;98:1251-60.
25. Stocker J, Thomson PJ, Hamadah O. Laser surgery in oral oncology – the Newcastle experience. The Surgeon 2005; Suppl 3: S32-33.
26. Hamadah O, Thomson PJ. Factores que afectan al tratamiento con láser de dióxido de carbono para el precáncer oral: un estudio de cohorte de pacientes. Lasers Surg Med 2009; 41: 17-25.
28. Sako K, Marchetta FC, Hayes RL Crioterapia de la leucoplasia intraoral. Am. J. Surg. 1972:124:482-4.