Hvad er membranøs nefropati?
Membranøs nefropati (MN) er en nyresygdom, der påvirker nyrernes filtre (glomeruli) og kan forårsage protein i urinen samt nedsat nyrefunktion og hævelse. Den kan undertiden også kaldes membranøs glomerulopati (disse udtryk kan bruges i flæng og betyde det samme).
Membranøs nefropati er en af de mest almindelige årsager til nefrotisk syndrom hos voksne. Nefrotisk syndrom omfatter betydelige mængder protein i urinen (mindst 3,5 gram pr. dag), lavt blodproteinniveau (albumin) og hævelse (ødem).
Membranøs nefropati kan opstå af sig selv (primær) eller som følge af en anden sygdom eller underliggende årsag (sekundær). Dette vil blive diskuteret mere senere, men nogle ting, der kan forårsage sekundær MN, omfatter lupus, kræft eller visse medikamenter. Denne webside vil fokusere mest på primær MN.
Membranøs nefropati betragtes som en autoimmun sygdom, hvilket betyder, at den er forårsaget af kroppens eget immunsystem. MN er forårsaget af ophobning af immunkomplekser i selve nyrens filtre (glomeruli). immunforsvaret danner normalt antistoffer for at genkende og binde sig til noget (kaldet et antigen). Når et antistof lægger sig til et antigen, kaldes dette et immunkompleks. Antigener er normalt fremmede for kroppen, som f.eks. en virus eller en bakterie. Nogle gange kan kroppen dog danne antistoffer, som genkender og binder sig til noget i kroppen selv (ikke fremmed) – disse typer antistoffer kaldes autoantistoffer. Immunkomplekser bliver normalt fjernet fra blodet, før de forårsager problemer, men under visse omstændigheder kan de ophobes i forskellige dele af kroppen. I MN bliver disse immunkomplekser (antistoffer fremstillet af immunsystemet, der er knyttet til antigener) fanget i nyrernes filtre (glomeruli). I de fleste tilfælde af MN dannes antistoffer mod et antigen, der er en del af selve nyrefiltret (glomerulus). Sammen danner disse antistoffer og antigener immunkomplekser, der sætter sig fast i nyrefiltret (glomerulus) og forårsager sygdom.
For nylig blev det antistof, der forårsager de fleste tilfælde af membranøs nefropati, opdaget og identificeret. Hos ca. 70-80 % af patienterne med primær MN (hvilket betyder, at deres MN ikke er forbundet med eller skyldes andre sygdomme eller årsager) findes et antistof kaldet anti-PLA2R i nyren og/eller blodbanen. Anti-PLA2R-antistoffet (en forkortelse for anti-fosfolipase A2-receptor-antistof) lægger sig til phospholipase A2-receptoren (antigenet). Phospholipase A2-receptoren er et protein, der findes i nyrefiltret (glomerulus), nærmere bestemt i en celle kaldet podocytten, som udgør en del af dette filter (se nedenfor). Et andet antistof kaldet anti-THSD7A (forkortelse for anti-thrombospondin type 1 domain-containing 7A) blev også opdaget, men det findes hos et langt mindre antal patienter med primær MN, kun ca. 2-3 %. Dette er et antistof mod et andet antigen, THSD7A, som også findes i nyrefilteret (et andet protein i podocytten).
Hvordan ser det ud?
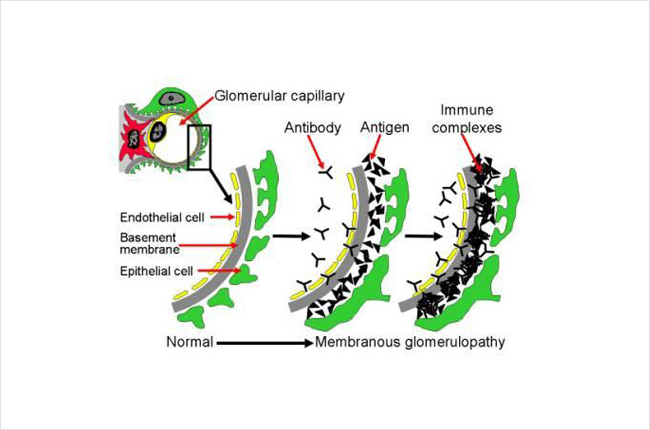
Nedenfor er et diagram over, hvordan immunkomplekserne aflejrer sig i nyren. Dette billede viser et tværsnit af en del af nyrens filter (glomerulus). Dette omfatter forskellige lag, herunder de celler, der udgør det kapillære blodkar (endothelcelle, i gul), basalmembranen (grå) og lag af nyreceller (podocyt, i grøn). Blodet inde i det kapillære blodkar filtreres gennem disse lag og bliver til urin. Antistoffer (Y-formet, sort på billedet) i blodstrømmen binder sig til antigener (trekanter, sort på billedet) og danner immunkomplekser, der sætter sig fast og ophobes mellem lagene i filteret (glomerulus). Disse immunkomplekser aktiverer også immunsystemet og forårsager inflammation. Ophobning af disse immunkomplekser samt betændelse får filteret til at holde op med at fungere korrekt og kan føre til nyreskader. Normalt lader filteret (glomerulus) vand, elektrolytter og nogle affaldsstoffer passere igennem til at blive til urin, og større ting som blodceller og proteiner er for store til at passere gennem filteret – så de bliver i blodet. Ved denne sygdom kan proteiner og blodceller imidlertid sive ud i urinen, fordi filteret ikke fungerer korrekt.
Billedet nedenfor viser en del af en glomerulus, hvor man sammenligner en normal med en, der er ramt af MN. Til højre er de sorte pletter eller klumper (der er en pil, der peger på en) samlinger af immunkomplekser (antigen-antistofkomplekser). Efterhånden som flere af disse immunkomplekser ophobes mellem lagene i filtrene, bliver de fortykkede. De nyreceller (grønne på dette billede, kaldet podocytter), som udgør en del af filteret, bliver beskadiget af immunkomplekserne og den inflammation, som immunsystemet forårsager, og holder op med at fungere korrekt. Du kan se på billedet til højre, at det grå lag (basalmembranen) er blevet tykkere og er begyndt at udfylde mellemrummene mellem de sorte pletter/klumper. Du kan også se, at den grønne celle ikke ser ud som i den normale sunde filterslynge (kapillærslynge) til venstre.

Under mikroskopet bliver filtrene (glomeruli) i nyren fortykket, og det er derfra navnet membranøs nefropati kommer.
Et eksempel på dette er vist nedenfor – fra 2 forskellige nyrebiopsiprøver. Det er tværsnit, så løkkerne er tværsnit af de kapillære blodkar og filtre. Til venstre ses en normal glomerulus (filter), og til højre er løkkerne i glomerulus blevet fortykket hos en person med membranøs nefropati. De sorte pile på billederne peger på tykkelsen af kapillæret (den lille blodkarvæg). Bemærk, hvor meget tykkere denne væg er hos en patient med MN (til højre).

Billedet nedenfor er et andet mikroskopbillede af en nyrebiopsiprøve fra en person, der har MN. Dette billede er taget fra et elektronmikroskop, som forstørrer prøven endnu mere end billederne ovenfor (ca. en million gange større end den faktiske størrelse). De mørkere grå klumper/klumper er samlinger af immunkomplekser, der sidder fast mellem lagene i filtreringssløjfen (kapillærsløjfen) i glomerulus. Kapillæret (det lille blodkar) er den ovale form, der strækker sig på tværs af billedet, da dette billede viser et tværsnit af blodkarret.


Hvem får membranøs nefropati?
MN er mest almindelig hos ældre-mellemaldrende voksne, i 50’erne og 60’erne, men kan dog forekomme tidligere eller senere. Det er sjældent hos børn. Mænd rammes oftere end kvinder, og den er meget mere almindelig hos kaukasiere (i forhold til sorte).
Hvordan fik jeg det?
Selv om vi forstår noget af, hvordan sygdommen fungerer, og hvordan protein i urinen og nyreskader opstår, forstår vi ikke rigtig, hvorfor det sker hos visse mennesker. Det vil sige, at vi ikke ved, hvorfor nogle mennesker udvikler disse antistoffer, mens de fleste mennesker ikke gør det, og hvorfor sygdommen opstår, når den gør det (normalt senere i livet) snarere end på et andet tidspunkt.
Som med andre former for autoimmune sygdomme (såsom lupus, reumatoid arthritis eller Crohns sygdom) mener vi, at der sandsynligvis er flere ting, der bidrager til, at sygdommen udvikler sig – dvs. flere ting, der skal ske, for at immunsystemet angriber og angriber/skader kroppen (i stedet for kun at angribe fremmede ting som f.eks. infektioner). Nogle mennesker kan have et gen eller gener, der gør dem mere tilbøjelige til at få en autoimmun sygdom (mere modtagelige for at udvikle dem). Selv om nogle mennesker kan være mere tilbøjelige til at få autoimmune sygdomme, hvis de har familiemedlemmer med autoimmune sygdomme, er MN ikke en genetisk sygdom, og den går ikke i arv fra en forælder til deres barn. Hos personer, der kan have en højere risiko for en autoimmun sygdom, kan visse begivenheder eller udløsende faktorer medføre, at sygdommen i sidste ende udvikler sig – f.eks. en infektion eller anden betændelse i kroppen, der kan aktivere immunsystemet. Dette er imidlertid hypoteser, og vi forstår ikke på nuværende tidspunkt, hvorfor én person får MN, mens andre ikke gør det.
Som nævnt tidligere kan MN være primær (en autoimmun sygdom, der almindeligvis skyldes anti-PLA2R antistoffet uden andre tilknyttede årsager eller sygdomme) eller kan være sekundær (som følge af en anden sygdom eller årsag). Ved sekundær MN opstår den samme type nyreskade, men er associeret med eller forårsaget af noget andet. Nogle af de mere almindelige sygdomme er:
- Systemisk lupus erythematose (SLE, eller lupus)
- Hepatitis B og C
- Kræft (især i lunge eller tyktarm)
Sekundær MN er også blevet forbundet med visse lægemidler. De mest almindelige er NSAID’er (ikke-steroide antiinflammatoriske lægemidler, som f.eks. ibuprofen, naproxen eller diclofenac). Da hepatitis og kræft kan være forbundet med membranøs nefropati, bør alle, der konstateres at have MN, testes for hepatitis og sikre sig, at de er ajour med alderstilpasset kræftscreening. Der kan foretages en blodprøve for at kontrollere for hepatitis. Alderssvarende kræftscreening kan omfatte tests som f.eks. en pap-smøreprøve, mammografi, koloskopi eller CT-scanning af lungerne (hos personer, der ryger eller har røget). Din læge kan afklare, hvilke af disse undersøgelser der er hensigtsmæssige eller nødvendige for dig.
Det nefrotiske syndrom
Membranøs nefropati forårsager ofte nefrotisk syndrom. Nefrotisk syndrom er en gruppe af symptomer eller forandringer, der ofte forekommer sammen hos en person, der mister meget protein i urinen. Nefrotisk syndrom kan også forekomme ved andre sygdomme, der medfører, at der tabes meget protein i urinen. Selv om mange mennesker med MN har nefrotisk syndrom, er det ikke alle, der har det. Nefrotisk syndrom omfatter disse fund:
- Mindst 3,5 gram protein i urinen om dagen (proteinuri). Dette kan måles på en 24 timers urinopsamling, men kan også estimeres på en enkelt urinprøve. For at estimere mængden af proteinuri fra en enkelt urinprøve anvendes forholdet mellem urinprotein og kreatinin – dette giver et skøn over, hvor mange gram protein der vil være i en 24-timers urinprøve.
- Lavt blodproteinniveau (albumin)
- Svulmer (undertiden kaldet ødemer)
Det kan også omfatte:
- Højt kolesteroltal
- Øget risiko for blodpropper
Hvad er symptomerne?
Det mest almindelige symptom på MN er hævelse (nogle gange kaldet ødem). Dette kan variere fra mild til alvorlig. De fleste mennesker med denne sygdom har en vis hævelse, og det er ofte det første symptom, som folk lægger mærke til. I MN (i modsætning til nogle andre sygdomme, der forårsager protein i urinen og nefrotisk syndrom) kommer hævelsen normalt langsomt (over uger til måneder), men den kan undertiden komme hurtigere. Den starter typisk i fødderne, anklerne eller benene, men kan forekomme overalt i kroppen, herunder i maven, hænderne eller armene og ansigtet.
Hævelsen i MN opstår på grund af væskeophobning i kroppen, og specifikt i forskellige væv. Når væsken ophobes, kan den undertiden gå ind i lungerne og forårsage åndedrætsbesvær eller åndenød. Dette er mindre almindeligt end hævelse, men hos personer, der har dette, kan det være mest mærkbart, når man går eller anstrenger sig, eller når man ligger fladt ned.
Nogle personer med MN – især personer med nefrotisk syndrom (med store mængder protein i urinen og lavt proteinindhold i blodet)- føler sig meget trætte eller udmattede. Vi ved ikke præcis, hvordan eller hvorfor dette sker, men nogle mennesker med MN (og andre sygdomme, der forårsager nefrotisk syndrom) bemærker dette.
Når protein kommer gennem filteret i nyren og ud i urinen, kan urinen blive skummende eller boblende. Nogle mennesker kan bemærke denne ændring i urinen, før de får andre symptomer.
Der er andre symptomer, der kan forekomme ved MN, men de ovennævnte er nogle af de mest almindelige og dem, som mennesker med MN ofte bemærker først.
Hvordan diagnosticeres det?
Membranøs nefropati er en ualmindelig sygdom, og diagnosen kan nogle gange blive forsinket. Da hævelse, som er det mest almindelige symptom, kan skyldes mange forskellige sygdomme eller problemer (herunder nyre-, hjerte- eller leverproblemer), identificeres nyrerne måske ikke med det samme som årsagen. Oftest diagnosticeres det, når man vurderer en person for protein i urinen (normalt bør der ikke være protein i urinen). Nogle mennesker går til deres læge på grund af symptomer (f.eks. hævelse), og urinprøver afslører protein i urinen. Andre gange kan en urinprøve blive foretaget af en anden grund (f.eks. i forbindelse med en rutinemæssig undersøgelse), og der bliver opdaget protein i urinen. Proteinniveauet kan måles (eller kvantificeres) på en 24 timers urinopsamling eller estimeres ud fra en enkelt urinprøve. Anden evaluering omfatter normalt måling af nyrefunktionen (fra en blodprøve kaldet kreatinin) og udførelse af andre blodprøver.
Differente nyresygdomme – ikke kun MN – kan forårsage protein i urinen, og en nyrebiopsi er i sidste ende nødvendig for at diagnosticere den specifikke sygdom, der forårsager proteinet i urinen. En nyrebiopsi er en procedure, hvor man ved hjælp af en nål tager en prøve af nyrevævet, som man kan se på i mikroskopet. Dette gør det muligt at se de enkelte glomeruli (nyrefiltre) under kraftig forstørrelse. Der kan foretages yderligere undersøgelser af nyrevævet fra biopsien for at hjælpe med at stille en diagnose. Blodprøver og måling af protein i urinen kan være nyttige for at forstå sygdommens sværhedsgrad og for at udelukke eller søge efter visse årsager, så disse prøver udføres ofte som en del af udredningen, men en biopsi er nødvendig for at diagnosticere MN.
Da de fleste mennesker med MN har anti-PLA2R-antistoffer, kan der foretages blodprøver for at kontrollere for dette antistof. Hvis det er positivt, er det meget sandsynligt, at en person har MN. En negativ test betyder dog ikke, at nogen ikke har MN, og en nyrebiopsi er vigtig for at bekræfte diagnosen samt for at give flere oplysninger til at styre behandlingen.
Hvad er behandlingen?
Behandlingen af MN omfatter normalt flere forskellige dele, der forvaltes af en nefrolog (nyrespecialist).
- ACE-hæmmer eller ARB – det er blodtryksmedicin, der kan mindske mængden af protein i urinen. Disse medikamenter er generelt det første skridt i behandlingen af MN. Selv om de blev udviklet som blodtryksmedicin, bruges de i MN til at sænke mængden af protein, der lækker ud i urinen, og kan have den ekstra fordel at hjælpe med at kontrollere blodtrykket, hvis det er forhøjet. Nogle gange kan disse lægemidler ikke anvendes, hvis en persons blodtryk er for lavt (da de kan sænke blodtrykket), eller hvis en person har et højt kaliumniveau i blodet (da de kan øge kaliumniveauet). Men hos de fleste mennesker bør en af disse lægemidler anvendes, hvis der ikke er nogen kontraindikation.
ACE-hæmmere (angiotensin-konverterende enzymhæmmere) omfatter lisinopril (Zestril, Prinivil), enalapril (Vasotec), ramipril (Altace), benazepril (Lotensin) og quinapril (Accupril). ARB’er (angiotensin II-receptorblokkere) omfatter losartan (Cozaar), valsartan (Diovan), irbesartan (Avapro), telmisartan (Micardis), olmesartan (Benicar) og candesartan (Atacand).
- Væskemedicin (diuretikum) – disse kan bruges til at behandle hævelser, hvis de opstår. Hævelse kan være et meget generende eller problematisk symptom ved MN, og derfor kan disse lægemidler være en vigtig del af håndteringen af sygdommen. De behandler dog ikke selve MN. Diuretika omfatter furosemid (Lasix), torsemid, bumetanid (Bumex) og nogle gange andre.
- Immunosuppressiv medicin – ikke alle mennesker med MN vil have brug for medicin til at undertrykke immunsystemet, men det er en vigtig del af behandlingen for mange mennesker, der har denne sygdom. Årsagerne til, at en person kan have brug for immunosuppressiv medicin, omfatter: forværring af nyrefunktionen, høje niveauer af protein i urinen (især hvis de ikke bliver bedre efter en periode med observation) eller komplikationer fra det nefrotiske syndrom (såsom en blodprop).
Da MN er en autoimmun sygdom, hvor kroppens immunsystem retter sig mod og skader kroppens eget væv (i dette tilfælde en del af glomerulus), er medicin til undertrykkelse eller nedsættelse af immunsystemet nødvendig for at behandle sygdommen hos mange mennesker. Der findes forskellige immunundertrykkende lægemidler, der kan anvendes til behandling af MN. Da disse lægemidler alle undertrykker immunsystemet, øger de alle sammen risikoen for infektion. De har dog forskellige individuelle bivirkninger udover dette, og de forskellige mulige bivirkninger kan være en faktor i beslutningen om, hvilken medicin der skal bruges.
- Cyklofosfamid (Cytoxan)- dette er en medicin, der kan gives som en månedlig infusion eller som en daglig pille (gennem munden). En af de mest almindelige regimer til behandling af MN omfatter skiftende måneder med cyklofosfamid og kortikosteroider i i alt 6 måneder (Ponticelli-protokollen).
- Rituximab (Rituxan)- dette er en medicin, der gives som en infusion, enten 4 ugentlige doser eller 2 doser med 2 ugers mellemrum. Dens virkning varer ca. 6 måneder i kroppen, og nogle gange kan der gives en vedligeholdelsesdosis (gentagelse) efter 6 måneder.
- Calcineurinhæmmere (cyclosporin eller tacrolimus)- disse lægemidler tages som en pille gennem munden, normalt to gange om dagen.
- Kortikosteroider (prednison)- dette er en medicin, der ofte anvendes sammen med en af de andre immunosuppressive lægemidler ovenfor (oftest sammen med cyclophosphamid eller med en af calcineurinhæmmerne). Kortikosteroider er ikke effektive i sig selv til behandling af MN, men kan bruges som en del af andre behandlinger.
- Kolesterolmedicin – fordi kolesterolniveauet kan være forhøjet hos personer med nefrotisk syndrom, kan behandlingen omfatte en medicin mod dette. Den mest almindelige type kaldes en “statin”, og disse omfatter atorvastatin (Lipitor), lovastatin, pravastatin (Pravachol) og rosuvastatin (Crestor).
- Blodfortyndende medicin – fordi personer med nefrotisk syndrom (protein i urinen, lavt blodproteinniveau og hævelser) har større risiko for blodpropper, kan behandlingen også omfatte en blodfortyndende medicin for at forhindre blodpropper. Beslutningen om, hvorvidt man skal begynde med en blodfortynder, er baseret på en afvejning af risikoen for at få en blodprop med risikoen for at få blødninger som følge af at være på en blodfortynder. Der findes et websted, som du kan bruge sammen med din læge til at hjælpe dig med at beslutte, om en blodfortyndende medicin vil være gavnlig for dig. I de fleste tilfælde bør blodfortyndende medicin stoppes, når det nefrotiske syndrom bliver bedre og blodets proteinniveauer stiger.
Blodtryksbehandling – blodtrykket er ofte forhøjet hos personer med nyresygdom, herunder MN. Det er vigtigt at holde blodtrykket godt kontrolleret for at forhindre skader på nyrerne. Ud over en ACE-hæmmer eller ARB, der kan hjælpe med protein i urinen (ovenfor), er der mange andre lægemidler, der kan bruges til at behandle forhøjet blodtryk. Begrænsning af saltindtaget kan hjælpe med at kontrollere blodtrykket samt med at mindske hævelser.
Sidst, hvis MN anses for at være sekundær til noget andet, er det vigtigst at behandle den underliggende sygdom (infektion, kræft osv.) eller at stoppe det forårsagende lægemiddel. Dette er ofte nok, og behandling med immunundertrykkende medicin kan undgås.
Hvad er mine chancer for at få det bedre?
Op til en tredjedel af de patienter, der diagnosticeres med MN, vil gå i remission spontant inden for 5 år, selv uden immunosuppressiv behandling. Med behandling vil de fleste patienters sygdom gå i remission. Komplet remission betyder stabil (eller forbedret) nyrefunktion, og proteinniveauet i urinen er faldet til det normale. Delvis remission betyder stabil eller forbedret nyrefunktion plus proteinniveauer i urinen, der er faldet til mindre end halvdelen af de oprindelige niveauer og ikke i det nefrotiske syndromområde (<3,5 gram/dag).
Det er imidlertid almindeligt med tilbagefald i MN, og patienter, der går i remission enten spontant eller som reaktion på immunosuppressiv behandling, kan få sygdommen tilbage senere. På lang sigt (over årtier) vil ca. 1/3 af patienterne udvikle sig til nyresygdom i slutstadiet (nyresvigt, der kræver dialyse), ca. 1/3 vil fortsat have protein i urinen uden nyresvigt, og ca. 1/3 vil være i remission.
Ting, der forudsiger et bedre langtidsresultat ved MN, omfatter lavere niveauer af protein i urinen, at være kvinde, at være yngre (under 60 år) og at opnå remission.
Nyretransplantation ved membranøs nefropati
Uheldigvis vil nogle patienter, der er diagnosticeret med MN, i sidste ende udvikle sig til nyresvigt. Heldigvis er nyretransplantation en behandlingsmulighed for nogle mennesker.
Læs generelle oplysninger om nyretransplantation her.
Kan den membranøse nefropati komme tilbage i min nyretransplantation?
Der er 40 % chance for, at MN vender tilbage i en transplanteret nyre. Desværre er der ingen faktorer, der er blevet identificeret, som giver os en idé om, hvilke patienter der er i risiko for dette problem. Generelt vil tilbagefald af sygdommen forekomme i de første 2 år efter transplantationen.
Er der nogen behandling for membranøs nefropati, der kommer tilbage i en transplanteret nyre?
Der har ikke været nogen forsøg til evaluering af forskellige behandlinger for MN, der kommer tilbage i en transplanteret nyre. Rituximab er dog en mulighed, der har været anvendt med succes til behandling.
Denne side blev gennemgået og opdateret i september 2018 af Shannon Murphy, MD.