Kunders sygesikringsdækning
Sygesikringsdækning er en afgørende faktor, når det gælder om at gøre sundhedspleje overkommelig og tilgængelig for kvinder. Blandt de 97,3 millioner kvinder i alderen 19 til 64 år, der er bosiddende i USA, havde de fleste en eller anden form for dækning i 2019. Imidlertid efterlod huller i den private sektor og offentligt finansierede programmer og manglende overkommelighed lidt over en ud af ti kvinder uforsikret. Affordable Care Act (ACA) udvidede adgangen til overkommelig dækning gennem en kombination af Medicaid-udvidelser, private forsikringsreformer og præmieafgiftsnedsættelser. Dette faktablad gennemgår de vigtigste kilder til dækning for kvinder bosiddende i USA i 2019, før starten af coronavirus-pandemien i USA, diskuterer ACA’s indvirkning på kvinders dækning og de dækningsudfordringer, som mange kvinder fortsat står over for.
Kilder til sygesikringsdækning
Arbejderstøttet forsikring
Omkring 59 millioner kvinder i alderen 19-64 år (61 %) modtog deres sundhedsdækning fra en arbejdsgiverstøttet forsikring i 2019 (figur 1).1
- Kvinder i familier med mindst én fuldtidsansat er mere tilbøjelige til at have jobbaseret dækning (71 %) end kvinder i familier med kun deltidsansatte (34 %) eller uden nogen ansatte (18 %).2
- I 2020 var de årlige forsikringspræmier for arbejdsgiverstøttet forsikring i gennemsnit 7.470 dollars for enkeltpersoner og 21.342 dollars for familier. Familiepræmierne er steget med 55 % i løbet af det sidste årti. I gennemsnit betalte arbejdstagerne 17% af præmierne for individuel dækning og 27% for familiedækning, mens arbejdsgiverne tog resten.
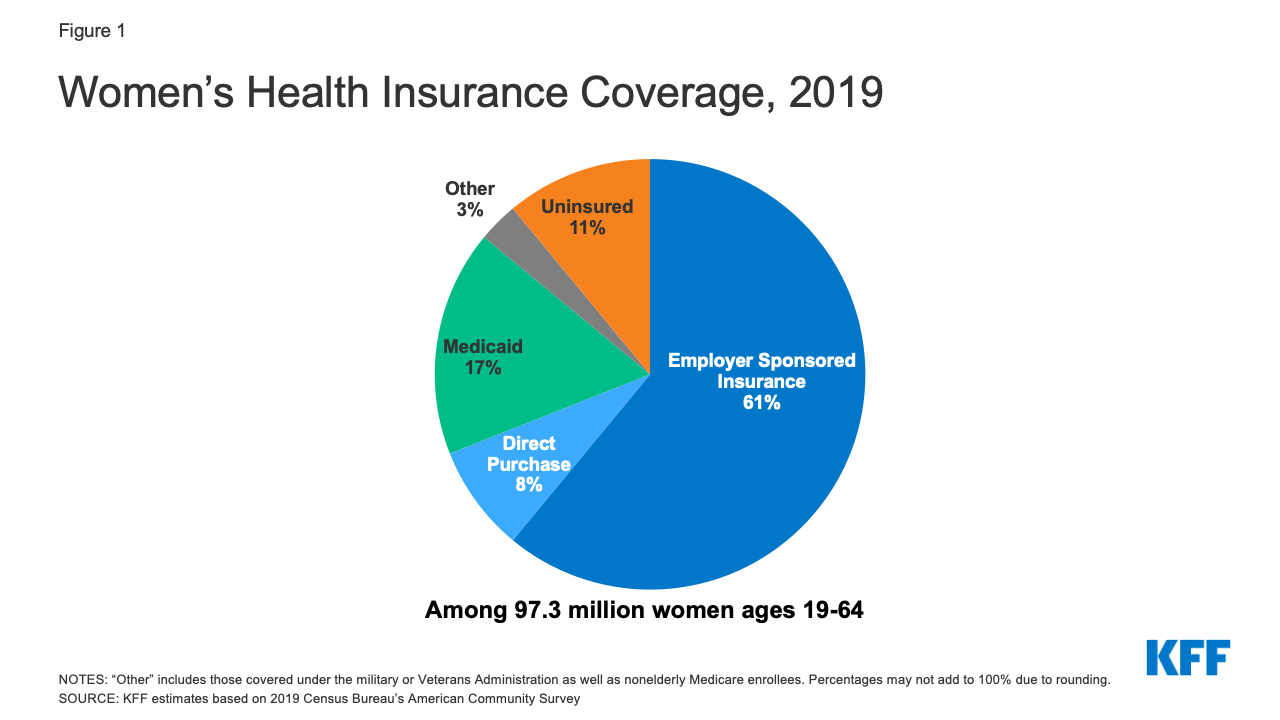
Figur 1: Kvinders sygesikringsdækning, 2019
Udegruppeforsikring
ACAA udvidede adgangen til det ikke-gruppebaserede eller individuelt købte forsikringsmarked ved at tilbyde præmieskattefradrag for at hjælpe enkeltpersoner med at købe dækning på statsbaserede sygesikringsmarkedspladser. Den omfattede også mange forsikringsreformer for at afhjælpe nogle af de mangeårige hindringer for dækning på forsikringsmarkedet uden for grupper. I 2019 købte ca. 8 % af ikke-ældre voksne kvinder (ca. 7,7 mio. kvinder) forsikring på det ikke-gruppebaserede marked.3 Dette omfatter kvinder, der købte private forsikringer fra ACA Marketplace i deres stat, samt kvinder, der købte dækning fra private forsikringsselskaber, der opererer uden for Marketplaces.
- De fleste personer, der søger forsikringer på deres stats Marketplace, er berettiget til hjælp til dækning af omkostningerne ved dækning. De personer med indkomster under 51 040 dollars (400 % af den føderale fattigdomsgrænse) kan kvalificere sig til hjælp i form af føderale skattefradrag, som sænker præmieomkostningerne.
- AcA fastsatte nye standarder for alle individuelt købte planer, herunder planer, der er tilgængelige via markedspladsen, samt planer, der eksisterede før ACA. Historisk set har forsikringsselskaberne solgt planer på det individuelle forsikringsmarked, som ofte stillede kvinder dårligt, enten ved at opkræve dem højere præmier end mænd for samme dækningsniveau (kønsopdeling) i mange aldre eller ved at diskvalificere kvinder fra dækning, fordi de havde visse allerede eksisterende sygdomstilstande, herunder graviditet. ACA-ordningerne er afskåret fra at indføre disse politikker.
- Mange af de individuelt købte forsikringer fra før ACA omfattede ikke dækning af tjenester, der er vigtige for kvinders sundhed, såsom barselsbehandling, receptpligtig medicin eller behandling af psykiske lidelser som f.eks. depression. Som følge af ACA skal alle planer med direkte køb også dække visse “væsentlige sundhedsydelser” (EHB’er), der falder ind under 10 forskellige kategorier, herunder barsels- og nyfødtepleje, mental sundhed og forebyggende pleje.
- Mens Trump-administrationen effektivt fjernede ACA’s krav om, at enkeltpersoner skal have forsikringsdækning, og fremmede sundhedsplaner, der ikke overholder ACA-dækningskravene, kan Biden-administrationen handle for at vende disse politikker. Især tilskyndede Trump-administrationen til større tilgængelighed af ikke-ACA-kompatible korttidsplaner, som koster mindre end ACA-kompatible politikker, men som kan nægte dækning til personer med allerede eksisterende lidelser og ofte udelukker eller begrænser ydelser, såsom receptpligtig medicin, mental sundhed og barselspleje. Den kommende Biden-administration kan begrænse fremtidig tilmelding til disse planer eller reducere mulighederne for fornyelse, samt ved at styrke standarderne for at begrænse deres salg eller anvende stærkere forbrugerbeskyttelse.
Medicaid
Det statslige-føderale program for personer med lav indkomst, Medicaid, dækkede 17% af ikke-ældres voksne kvinder i 2019. Historisk set skulle kvinder for at kvalificere sig til Medicaid have meget lave indkomster og være i en af Medicaids berettigelseskategorier: gravide, mødre til børn på 18 år og yngre, en person med et handicap eller over 65 år. Kvinder, der ikke faldt ind under disse kategorier, var typisk ikke berettigede, uanset hvor fattige de var. ACA gav staterne mulighed for at fjerne disse kategoriske krav og udvide Medicaid-berettigelsen til at omfatte de fleste personer med en indkomst på under 138 % af FPL uanset deres familie- eller handicapstatus med virkning fra januar 2014. Pr. december 2020 havde 38 stater og DC udvidet deres Medicaid-programmer under ACA.
- Medicaid dækker den fattigste population af kvinder. Fyrre procent af lavindkomstkvinder (indkomst under 200 % FPL) og 49 % af fattige kvinder (indkomst under 100 % FPL) har Medicaid-dækning.4
- I henhold til forbundslovgivningen skal alle stater tilbyde Medicaid-dækning til gravide kvinder med en indkomst på op til 133 % af den føderale fattigdomsgrænse (FPL) gennem 60 dage efter fødslen; staterne må ikke pålægge omkostningsdeling for graviditetsrelaterede ydelser. I de stater, der har vedtaget ACA’s Medicaid-udvidelse, er mange kvinder nu i stand til at forblive på Medicaid, når de bliver mødre på grund af den højere tærskel for berettigelse i disse stater, men i de 12 stater, der ikke har vedtaget Medicaid-udvidelse, er mange kvinder ikke længere berettiget til Medicaid-dækning 60 dage efter fødslen af deres barn, fordi deres indkomst er over det niveau, der gælder for forældre i disse stater.
- Medicaid finansierede 42 % af fødslerne i USA i 2019, står for 75 % af alle offentligt finansierede familieplanlægningstjenester og halvdelen (52 %)5 af alle udgifter til langtidspleje, hvilket er afgørende for mange skrøbelige ældre kvinder.
- Over halvdelen af staterne (27 stater) har etableret programmer, der bruger Medicaid-midler til at dække udgifterne til familieplanlægningstjenester for kvinder med lav indkomst, og de fleste stater har Medicaid-programmer med begrænset omfang til at betale for bryst- og livmoderhalskræftbehandling for visse lavtlønnede uforsikrede kvinder.
Uforsikrede kvinder
Kvinder er mindre tilbøjelige end mænd til at være uforsikrede – en større andel af voksne kvinder er indskrevet i Medicaid (17 % kvinder mod 12 % mænd). I gennemsnit har kvinder lavere indkomster og har været mere tilbøjelige til at kvalificere sig til Medicaid end mænd under en af Medicaids berettigelseskategorier; gravide, forældre til børn under 18 år, handicappede eller over 65 år. I 2019 var 15 % af mændene i alderen 19-64 år ikke forsikret sammenlignet med ca. 11 % af kvinderne i alderen 19-64 år (11,1 mio. kvinder), hvilket er et fald fra 18 % i 2008 (figur 2). Fra 2010 krævede ACA, at ikke-beskyttede private gruppesygehuse og ikke-gruppesygehuse, der tilbød dækning af forsørgere, skulle give arbejdstagerne mulighed for at beholde voksne børn op til 26 år tilmeldt som forsørgere, mens Medicaid-udvidelsen tilbød dækning til mange uforsikrede lavindkomstkvinder, der ikke tidligere var kvalificeret til Medicaid. Som følge heraf oplevede kvinder under 26 år og kvinder med en indkomst på under 200 % FPL et betydeligt fald i antallet af uforsikrede mellem 2008 og 2019. Siden 2016 er faldet i andelen af kvinder, der ikke er forsikret, imidlertid gået i stå. Uforsikrede kvinder har ofte utilstrækkelig adgang til pleje, får en lavere standard af pleje, når de er i sundhedssystemet, og har dårligere sundhedsresultater. Sammenlignet med kvinder med forsikring har ikke-forsikrede kvinder en lavere brug af vigtige forebyggende tjenester som f.eks. mammografier, Pap-test og blodtrykskontrol i tide. De er også mindre tilbøjelige til at rapportere, at de har en fast læge.
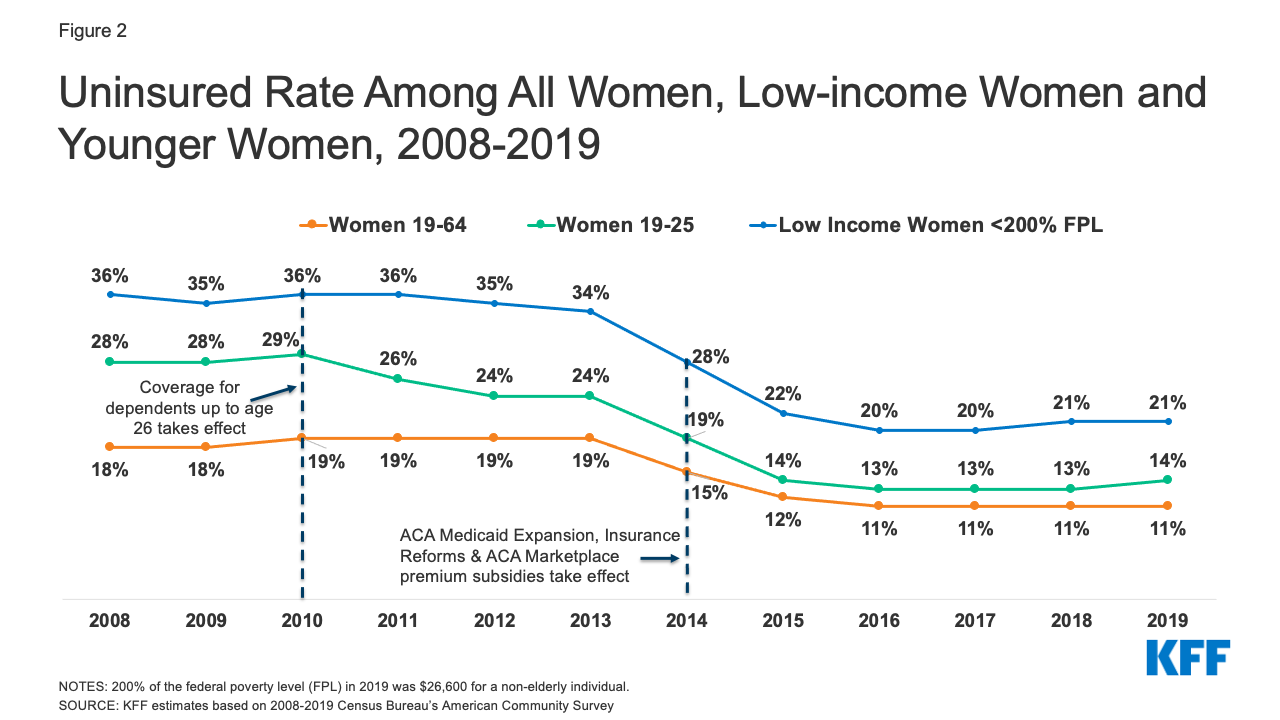
Figur 2: Uforsikret andel blandt alle kvinder, kvinder med lav indkomst og yngre kvinder, 2008-2019
- Kvinder med lav indkomst, farvede kvinder og kvinder uden statsborgerskab er i større risiko for at være uforsikrede (figur 3). En ud af fem (21 %) kvinder med en indkomst på under 200 % af FPL (26 600 USD for en person i 2019) er ikke forsikret, sammenlignet med blot 8 % af kvinder med en indkomst på eller over 200 % af FPL. Over en ud af fem latinamerikanske (23 %) og indianske og Alaska Native (22 %) kvinder er ikke forsikret. En større andel af enlige mødre er ikke forsikret (13 %) end kvinder i toforældrehusstande (9 %).6
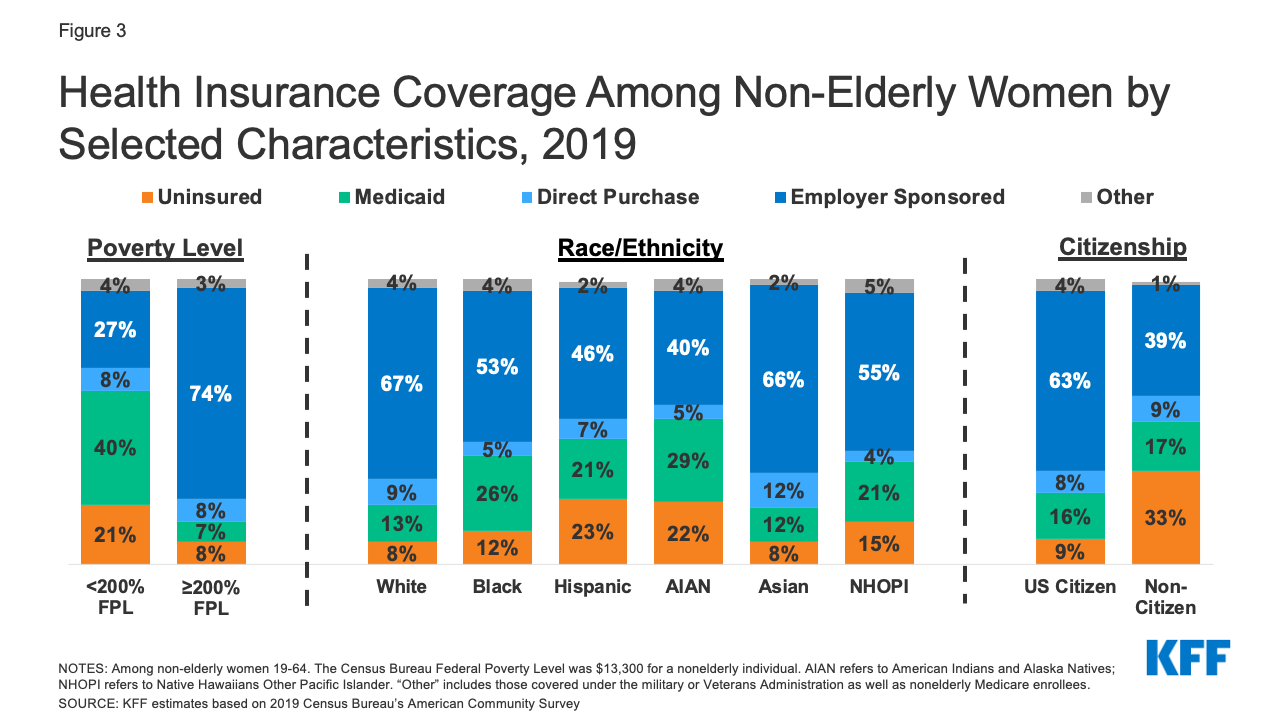
Figur 3: Sygesikringsdækning blandt ikke-ældre kvinder efter udvalgte karakteristika, 2019
- Størstedelen af de uforsikrede kvinder lever i en husstand, hvor nogen arbejder: 68 % er i familier med mindst én voksen, der arbejder fuldtid, og 82 % er i familier med mindst én deltids- eller fuldtidsansat7 .
- Der er betydelig variation på statsniveau i de uforsikrede satser i hele landet, fra 23 % af kvinderne i Texas til 3 % af kvinderne i Washington DC og Massachusetts (figur 4). Af de 19 stater med uforsikrede satser over det nationale gennemsnit (11 %) har 11 ikke vedtaget ACA Medicaid-udvidelsen.
Rettigheder til dækning
Mange kvinder, der er uforsikrede, er potentielt berettigede til dækning, men er ikke tilmeldt. Nogle mangler dog stadig en vej til en overkommelig dækning.
- Over halvdelen af de uforsikrede kvinder er berettiget til enten Medicaid eller skattesubsidier under ACA. En ud af fem (2,2 millioner) uforsikrede kvinder er i øjeblikket berettiget til Medicaid, men er ikke tilmeldt, og mere end en tredjedel (4 millioner) er berettiget til en subsidieret Marketplace-plan, men er ikke tilmeldt (figur 5). I 7 stater og DC er mindst 40 % af de uforsikrede kvinder berettiget til Medicaid-dækning, og i 14 stater er mindst 40 % berettiget til en subsidieret Marketplace-plan (tabel 2).
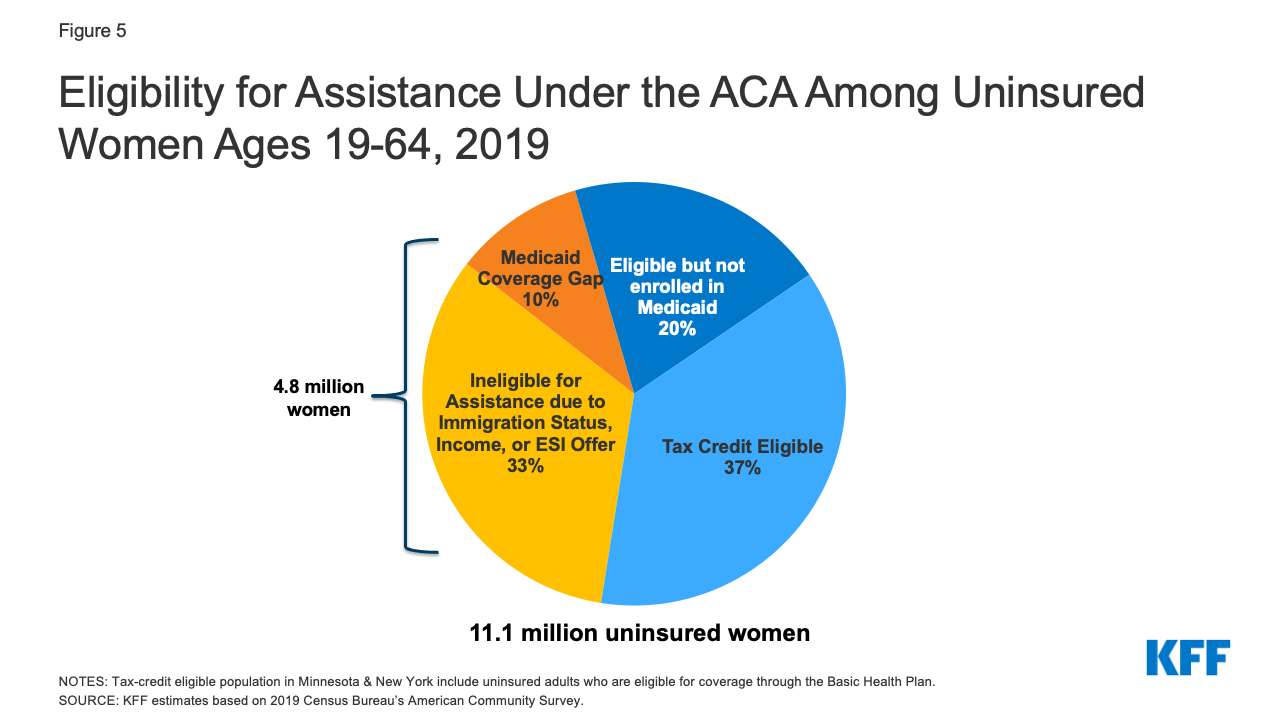
Figur 5: Støtteberettigelse i henhold til ACA blandt uforsikrede kvinder i alderen 19-64 år, 2019
- 8 millioner uforsikrede kvinder er ikke berettiget til økonomisk støtte til dækning. Nogle kvinder, der er uforsikrede, er ikke berettigede til dækning på grund af deres immigrationsstatus, mens andre kvinder har indkomster, der er for høje til at kvalificere sig til føderale præmietilskud, eller har et tilbud om arbejdsgiverbaseret forsikring, men har ikke tilmeldt sig dækning på arbejdspladsen. En million fattige kvinder befinder sig i det såkaldte “Medicaid-dækningsgab”. De bor i en stat, der ikke har udvidet sit Medicaid-program, og de opfylder ikke betingelserne for Medicaid, men har indkomster, der ligger under det lavere niveau for tilskud til markedspladsen. Stater, der ikke har udvidet Medicaid, har typisk en højere procentdel af ikke-forsikrede end de stater, der har udvidet Medicaid. I Alabama og Mississippi befinder omkring en ud af tre uforsikrede kvinder sig i Medicaid-dækningsgabet (tabel 2).
Dækningsomfang og overkommelighed
AcA fastsatte nationale standarder for omfanget af de ydelser, der tilbydes i private planer. Ud over de brede kategorier af væsentlige sundhedsydelser (EHB’er), som tilbydes af markedspladsens planer, skal alle privat købte planer dække barselspleje, som historisk set havde været udelukket fra de fleste af disse planer. Desuden skal de fleste private ordninger dække forebyggende ydelser uden egenbetaling eller anden omkostningsdeling. Dette omfatter screeninger for bryst- og livmoderhalskræft, besøg hos en velbevaret kvinde (herunder graviditetsbesøg), ordinerede præventionsmidler, ammeudstyr og støtte til amning, f.eks. brystpumper, og flere STI-tjenester. Trump-administrationens udvidelse af kortsigtede planer, der ikke behøver at overholde nogen af disse standarder for ydelser, kan imidlertid have udhulet omfanget af den dækning, som nogle kvinder modtager. Derudover udstedte Trump-administrationen i 2018 endelige bestemmelser, der udvider den type arbejdsgivere, der er berettiget til en undtagelse fra ACA’s krav om dækning af svangerskabsforebyggelse, til at omfatte private arbejdsgivere med en religiøs eller moralsk indvending mod svangerskabsforebyggelse. Disse bestemmelser blev stadfæstet af Højesteret i juni 2020, hvilket betyder, at kvinder, der arbejder for undtagne arbejdsgivere, og kvindelige afhængige personer ikke længere har ret til præventionsdækning. Aborttjenester er udtrykkeligt forbudt at blive inkluderet som EHB’er. 26 stater har love, der forbyder dækning af de fleste aborter fra de planer, der er tilgængelige gennem de statslige markedspladser, og planer, der tilbydes i stater, der ikke forbyder dækning, skal adskille betalinger for abortdækning og opkræve ikke mindre end 1,00 USD for denne dækning.
Opnåeligheden af dækning og pleje er fortsat en væsentlig bekymring for mange kvinder, både for dem, der ikke er forsikret, og dem med dækning. Den vigtigste årsag til, at uforsikrede ikke-aldrende voksne rapporterer, at de ikke har fået dækning, er, at den er for dyr. Under arbejdsgiverstøttede forsikringer, som er den vigtigste kilde til dækning for kvinder, har 57 % af alle arbejdstagere med en generel årlig selvrisiko en selvrisiko på mindst 1 000 USD for en enkelt dækning. 37% af kvinderne med arbejdsgiverstøttet dækning rapporterer, at det er svært at opfylde deres selvrisiko.8
Synet fremad
Sundhedsdækning er vigtig for kvinder. De, der har sundhedsdækning, har større sandsynlighed for at få de nødvendige forebyggende, primære og specialiserede sundhedsydelser og har bedre adgang til nye fremskridt inden for kvinders sundhed. I dag kan kvinder på grund af ACA få dækning uden at skulle bekymre sig om, at de vil blive opkrævet mere for forsikringen end mænd, være sikre på, at deres forsikring giver dem gratis dækning af en lang række anbefalede forebyggende tjenester og dækning af vigtige tjenester for kvinder som f.eks. barselsbehandling. Disse dækningsforbedringer og fordele er imidlertid i fare. Højesteret overvejer i øjeblikket en sag, der potentielt kunne ugyldiggøre hele ACA, hvilket sandsynligvis ville resultere i, at millioner af mennesker ville miste deres sundhedsdækning, den mulige tilbagevenden til diskriminerende forsikringspraksis som f.eks. kønsopdeling, nægtelse af dækning til personer med allerede eksisterende lidelser samt tabet af en føderal garanti for fuld dækning af forebyggende tjenester som f.eks. prævention.
Den kommende Biden-administration førte kampagne for at støtte og bygge videre på ACA ved at skabe en ny offentlig mulighed samt forbedre og udvide tilskuddene til markedet til flere mennesker. Men mange af disse forslag vil sandsynligvis stå over for vejblokeringer med en tæt opdelt kongres. Samtidig vil administrationen skulle kæmpe med de økonomiske konsekvenser af coronavirus-pandemien. Selv om vi endnu ikke kender pandemiens fulde konsekvenser for kvinders dækning, tyder de hidtidige oplysninger på, at nogle arbejdstagere, der mistede deres arbejde under pandemien, har været i stand til at beholde en arbejdsgiverstøttet forsikring, og nogle har fået dækning gennem ACA-markederne eller Medicaid. Når Bidens regering og den nye kongres tiltræder, vil de blive stillet over for flere udfordringer, der påvirker kvinders dækning og adgang, herunder opretholdelse og styrkelse af ACA samt håndtering af pandemien og den deraf følgende økonomiske krise.
Endnoter
-
KFF-estimater baseret på Census Bureau’s American Community Survey, 2008-2019.
← Tilbage til tekst
-
Ibid.
← Tilbage til tekst
-
Ibid.
← Tilbage til tekst
-
Ibid.
Ibid.
← Return to text
-
De nationale udgifter til LTSS udgjorde i alt 364,9 mia. dollars, herunder udgifter til plejehjem, plejehjem, hjemmesygepleje, HCBS waivers, ambulanceudbydere og visse postakutte plejeydelser. Medicare udgifter til postakut pleje (81,5 mia. USD) er ikke medregnet. Betalere af LTSS omfatter Medicaid (52 %), andre offentlige og private forsikringer (20 %), udgifter fra egen lomme (16 %) og private forsikringer (11 %). Alle HCBS waivers er henført til Medicaid. KFF-estimater baseret på 2017 National Health Expenditure Accounts data fra CMS, Office of the Actuary.
← Retur til tekst
-
KFF-estimater baseret på Census Bureau’s American Community Survey, 2008-2019.
← Retur til tekst
-
Ibid.
← Retur til tekst
-
KFF June 2019 Health Tracking Poll.
← Retur til tekst