


![]()
Kilka ważnych informacji
Rezerwa jajnikowa kobiety odnosi się zarówno do ilości, jak i jakości jej jajeczek, a zmniejszona rezerwa jajnikowa oznacza, że któryś z tych czynników lub oba z nich ulegają zmniejszeniu.
Niespodziewanie, kobiety mają najwięcej jajeczek (oocytów), gdy mogą ich najmniej używać, przed urodzeniem się 20-tygodniowego płodu. Po urodzeniu, ta pula oocytów maleje, aż do momentu, gdy pozostaje ich bardzo niewiele w momencie menopauzy. Badanie rezerwy jajnikowej specyficznej dla ilości dostępnych oocytów składa się z testów biochemicznych i ultrasonograficznych, które obrazują, gdzie kobieta znajduje się na tym kontinuum. Dokładna ocena potencjału reprodukcyjnego jest niezwykle istotna przy planowaniu ciąży, niezależnie od tego, czy korzysta się z zaawansowanych technik reprodukcyjnych (ART), czy też nie. W przypadku stosowania ART, badanie rezerwy jajnikowej dyktuje protokoły stymulacji, pozwalające uniknąć niepożądanych efektów, takich jak anulowanie cyklu czy hiperstymulacja jajników. W niniejszym artykule przeanalizujemy dostępne testy, ich zastosowanie i pułapki, a także to, jak najlepiej omówić z pacjentkami ich wyniki.
W odniesieniu do jakości oocytów, miliony komórek jajowych, które stanowią pulę oocytów kobiety, pozostają w stanie uśpienia przez lata, zatrzymane w mejozie (podział komórek płciowych). Następnym razem, gdy te oocyty są ponownie aktywowane, a mejoza wznawia się, jest selekcja w obrębie dominującego pęcherzyka jajnikowego, w czasie owulacji, przy przypływie hormonu luteinizującego (LH). Tak więc, w chwili, gdy od oocytów oczekuje się wznowienia podziału komórkowego, mogły one być wstrzymane w środku podziału komórkowego od 13 lat do nawet 40+ lat. Podział komórek jest procesem, który wymaga znacznej ilości energii. W miarę starzenia się oocytów, starzeją się również maszyny komórkowe, które są kluczowe dla efektywnego podziału komórek. W związku z tym, starzejące się oocyty mogą nie reagować tak dobrze, jak młodsze jaja, gdy zostaną zrekrutowane z pierwotnego zapasu. Te starsze oocyty są mniej efektywne w prawidłowym przeprowadzaniu mejotycznego podziału komórek i dlatego są narażone na zwiększone ryzyko aneuploidii (nieprawidłowej liczby chromosomów w zarodku, która często jest śmiertelna). Jest to często przyczyną gwałtownego spadku płodności i wzrostu liczby poronień u kobiet, które próbują zajść w ciążę w późniejszym okresie reprodukcyjnym. Ten spadek zdolności oocytu do bezbłędnego ukończenia mejozy jest odzwierciedleniem „jakości” oocytu i, poza wiekiem kobiety, nie ma sposobu na ocenę szansy wystąpienia błędu mejotycznego oocytu.
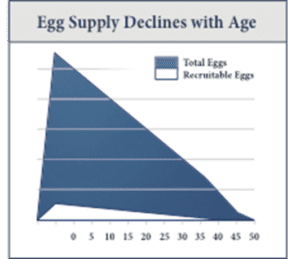
W odniesieniu do ilości, tempo zubożenia pęcherzyków jajnikowych różni się znacznie wśród kobiet. Wiek chronologiczny jest ważnym czynnikiem przy udzielaniu porad pacjentkom cierpiącym na niepłodność, należy jednak pamiętać, że u dwóch dobranych wiekiem kobiet rezerwa jajnikowa może być bardzo różna. Chociaż niektóre wybory dotycz±ce stylu życia, takie jak palenie tytoniu, urazy doznane w wyniku operacji chirurgicznych, czy też radioterapia/chemioterapia mog± być szkodliwe dla komórek jajowych, to jednak ćwiczenia fizyczne i zdrowa dieta s± ważne, ale niekoniecznie ochronne. Fakt, że sprawna, aktywna kobieta w wieku lat 40 może nadal mieć obniżoną rezerwę jajnikową, świadczy o nieuchronnej rzeczywistości starzenia się jajników.
Zmniejszona rezerwa jajnikowa (DOR) jest terminem używanym do określenia, że spadek puli oocytów osiągnął poziom, w którym upośledza on płodność. DOR występuje nawet u kobiet z regularnymi cyklami miesiączkowymi. Tym, u których rozpoznano DOR, można doradzić, że będą one miały słabszą odpowiedź na leki stymulujące, wyższy wskaźnik anulowania cyklu oraz mniejszą szansę na ciążę po cyklu IVF, niż kobiety dobrane pod względem wieku, u których wynik badania rezerwy jajnikowej jest prawidłowy.
Choć byłoby pomocne, gdyby badanie rezerwy jajnikowej odzwierciedlało zarówno jakość, jak i ilość oocytów, które pozostają (i są dostępne dla danej pacjentki), to jednak istnieje silniejszy związek między wynikami badań a ilością dostępnych oocytów, a nie ich jakością czy kompetencją. Badania nad wartością predykcyjną istniejących testów podejmowane są głównie w warunkach populacji wysokiego ryzyka, tj. osób zgłaszających się do ośrodków leczenia niepłodności i należy zachować ostrożność przy ekstrapolacji tych wyników na grupę niskiego ryzyka, np. kobiet, u których nie zdiagnozowano subpłodności. W związku z tym, wyniki te powinny być głównie wskazówką dla klinicystów odnośnie oczekiwanych wyników podczas cykli ART, na przykład odpowiedzi na leki stymulujące, ewentualnego anulowania cyklu i szansy na ciążę po cyklu leczenia. Są one mniej wiarygodne, gdy są używane do przewidywania prawdopodobieństwa zajścia w naturalną ciążę lub kiedy wystąpi menopauza. Ponadto, żaden pojedynczy test nie jest w stanie przewidzieć potencjału reprodukcyjnego, a przy interpretacji wyników należy zawsze brać pod uwagę historię choroby i obraz kliniczny pacjentki.
Testowanie Rezerwy Jajnikowej
Historycznie, poziom hormonu stymulującego pęcherzyki (FSH) w 2-4 dniu cyklu był stosowany jako „złoty standard” testowania rezerwy jajnikowej. FSH wytwarzany jest przez przysadkę mózgową i jest ważnym hormonem niezbędnym dla wzrostu pęcherzyków, zwłaszcza małych pęcherzyków. W miarę wzrostu pęcherzyka, wytwarza on estradiol (E2) oraz inhibinę B, a wzrost tych hormonów obniża uwalnianie FSH z przysadki mózgowej. Tak więc odpowiedni poziom E2 i inhibiny B we wczesnych pęcherzykach utrzymuje FSH na normalnym poziomie. Poziomy E2 i FSH są odwrotnie proporcjonalne, więc niższy poziom E2 byłby sygnałem dla przysadki, aby zwiększyć produkcję FSH. W związku z tym ważne jest, aby podczas oznaczania FSH oznaczyć również poziom E2, aby upewnić się, że E2 nie jest podwyższony (>60-80 pg/ml), co mogłoby fałszywie obniżyć FSH. Z wiekiem ilość i jakość produkowanych przez kobiety pęcherzyków maleje. Pęcherzyki słabej jakości (lub zmniejszenie ich liczby) powodują, że poziom E2/inhibiny B nie jest wystarczająco wysoki, aby zapewnić ujemne sprzężenie zwrotne z przysadką w celu zmniejszenia produkcji FSH, co powoduje jego nadmierne wydzielanie. W konsekwencji, podwyższone stężenie FSH w dniach 2-4 może być wskaźnikiem zmniejszonej rezerwy jajnikowej. Poziom FSH >10 mIU/ml, zgodnie z drugim międzynarodowym standardem Światowej Organizacji Zdrowia (WHO), uważany jest za oznakę zmniejszonej rezerwy jajnikowej. Jednakże samo FSH wydaje się być ograniczonym miernikiem odpowiedzi jajników. Jego specyficzno¶ć i czuło¶ć różni± się w literaturze, a ponadto jest on słabym czynnikiem predykcyjnym dla ci±ży i żywych urodzeń, szczególnie u młodych (<35 lat) pacjentek. W rezultacie, większość klinicystów nie opiera się wyłącznie na tym poziomie podczas udzielania porad pacjentkom.
Dynamiczną miarą rezerwy jajnikowej, która była stosowana w przeszłości, ale nie jest już powszechnie używana, jest test prowokacji cytrynianem klomifenu (CCCT). U kobiet poddawanych temu testowi oznacza się poziom E2 i FSH w 2-4 dniu cyklu miesiączkowego. Następnie, w dniach 5-9 przyjmowane jest doustnie 100 mg cytrynianu klomifenu, a w dniu 10 badany jest poziom FSH. Określono to mianem „testu stresu” dla jajników, ponieważ może on wykazać, jak jajniki reagują na stymulację i ujawnić bardziej subtelne DOR, które mogą być ukryte przez zastosowanie testu statycznego/jedynego poziomu. Test ten jest w efekcie próbą biologiczną odpowiedzi pęcherzyka jajnikowego na inhibinę B. Cytrynian klomifenu blokuje ujemne sprzężenie zwrotne estrogenów do przysadki mózgowej i podwzgórza, jednakże inhibina B produkowana przez pęcherzyki nie jest blokowana przez cytrynian klomifenu i jest nadal rozpoznawana przez mózg. W normalnym teście CCCT, z wystarczającą odpowiedzią inhibiny B, FSH z 10 dnia pracy krwi powinno być nadal tłumione do normalnego poziomu oczekiwanego w 3 dniu. Ostatnio jednak coraz częściej stosuje się inne metody w porównaniu z tym testem, ponieważ niektórzy uważają, że korzyści z badania samego poziomu FSH są minimalne lub umiarkowane (jeśli w ogóle) i niekoniecznie opłacalne. W rezultacie, niektóre ośrodki decydują się na stosowanie tego testu u pacjentek, u których podejrzewają słabą odpowiedź na stymulację (powyżej 35 roku życia, i.e.), podczas gdy inne w ogóle nie stosują tego testu.
Hormon antymullerowski (AMH) zaczyna wyłaniać się jako preferowany miernik ilościowego komponentu rezerwy jajnikowej. AMH jest hormonem wydzielanym przez komórki ziarniste, które otaczają wczesne, małe (do 4 mm) pęcherzyki jajnikowe w jajniku. Normalne stężenie AMH jest specyficzne dla danego laboratorium, ale wiele z nich stosuje jako granicę wartość >1.0 ng/ml. Ekspresja AMH nie jest zależna od gonadotropów, może więc być pobierana w dowolnym momencie cyklu miesiączkowego. Poziomy AMH osiągają szczyt w wieku 25 lat i obniżają się z wiekiem (odwrotnie niż FSH), przy czym poziom <1,0 mg/ml wskazuje na zmniejszoną rezerwę jajnikową, a bardzo niskie poziomy można zaobserwować na około 5 lat przed menopauzą. Podwyższone stężenia AMH mają także znaczenie kliniczne, gdyż sugerują silną odpowiedź jajników, a ponadto wykazano, że korelują one ze zwiększonym ryzykiem wystąpienia zespołu hiperstymulacji jajników (OHSS). AMH może być pomocny w przewidywaniu odpowiedzi na stymulację gonadotropinami, a być może także wskaźników ciąż. Dane dotyczące wartości predykcyjnej stężenia AMH i żywych urodzeń są niejednoznaczne, chociaż istnieją pewne dowody na to, że może ono być w tym względzie lepsze od stężenia FSH. Ponadto, w prospektywnym, randomizowanym badaniu u kobiet bez niepłodności w wywiadzie stwierdzono, że niskie stężenie AMH nie zapowiada zmniejszenia płodności w porównaniu z kobietami z prawidłowym stężeniem. AMH może być również przydatny w ocenie potrzeby zastosowania strategii zachowania płodności. Dane dotycz±ce AMH jako wiarygodnego predyktora naturalnej płodno¶ci s± niejednoznaczne, aczkolwiek potrzebne s± większe badania, by to wyja¶nić.
Jak stwierdzono powyżej, pęcherzyki jajnikowe, które staj± się dominuj±ce i owuluj±, s± jedynie „wierzchołkiem góry lodowej” i demonstruj± ogromny współczynnik starzenia się, obserwowany przy normalnym starzeniu się człowieka. Jedynie 0,1% oocytów obecnych przy urodzeniu, dochodzi do owulacji. Co miesi±c, niewielka czę¶ć pęcherzyków (zawieraj±cych oocyty) jest pobierana z zasobów jajeczka kobiety w nadziei, że zostan± one wybrane, by stać się pęcherzykiem dominuj±cym. Około 5-7 dnia 28-dniowego cyklu, pęcherzyk, który posiada najwięcej receptorów FSH staje się dominujący, a pozostałe pęcherzyki zostają wchłonięte przez organizm. Pomiar liczby małych (2-10 mm) pęcherzyków antralnych, obecnych w badaniu ultrasonograficznym w dniach 2-4, a więc przed powstaniem pęcherzyka dominującego, zwany Liczbą Pęcherzyków Antralnych (Antral Follicle Count – AFC), jest pomocnym miernikiem rezerwy jajnikowej, gdyż można sobie uświadomić, że im mniejsza jest ogólna podaż komórek jajowych, tym mniejsza jest liczba pęcherzyków, które mogą być rekrutowane. To właśnie te pęcherzyki przyczyniają się do wzrostu poziomu AMH, nic więc dziwnego, że AFC jest silnie skorelowana z poziomem AMH. Jest to potwierdzone w literaturze, ponieważ kobiety z niższym AFC są bardziej narażone na anulowanie z powodu słabej odpowiedzi w cyklach IVF. Literatura nie jest jednoznaczna co do dolnej granicy dla AFC, istnieje jednak zgoda co do tego, że mniej niż BAFC <3-6 jest niepokojące.
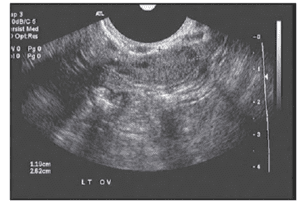
Złe AFC
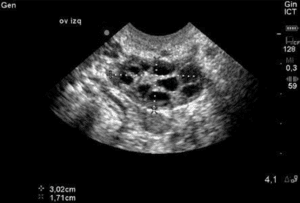
Normalne/Dobre AFC
Aczkolwiek nie były one dobrze ugruntowane aż do ostatniej dekady, AMH i AFC wydają się wyłaniać jako najlepsze podejścia do badań prokreacyjnych, ponieważ są najdokładniejsze w przewidywaniu słabej odpowiedzi na IVF (lepiej niż FSH). Są one również lepsze w przewidywaniu nadreaktywności, a podwyższony poziom któregokolwiek z nich powinien ostrzec klinicystę o możliwości wystąpienia OHSS. Chociaż AMH wydaje się przewyższać FSH w przewidywaniu żywych urodzeń, to jednak dane dotyczące jego zdolności do przewidywania liczby poronień są sprzeczne.
Leczenie DOR
W przypadku zdiagnozowania u kobiety obniżonej rezerwy jajnikowej, dostępnych jest bardzo niewiele opcji leczenia. Jedną z rozsądnych i przystępnych strategii jest doradzanie pacjentce, by zaczęła przyjmować suplementy, takie jak DHEA (Dehydroepiandrosteron) i koenzym Q10. DHEA należy do klasy hormonów steroidowych znanych jako androgeny, których szczytowe stężenie u ludzi przypada na połowę lat dwudziestych. Koenzym Q10 (CoQ10) jest przeciwutleniaczem, który organizm produkuje naturalnie, aby wykorzystać go do wzrostu i utrzymania i odgrywa kluczową rolę w funkcji mitochondriów. Pojawiły się ostatnio dane sugerujące, że DHEA poprawia funkcjonowanie jajników, zwiększa szanse na zajście w ciążę, a poprzez redukcję aneuploidii obniża odsetek poronień. Podobnie istnieją też dane, że koenzym Q10 może nie tylko pomóc w zachowaniu puli pęcherzyków jajnikowych, lecz także ułatwia owulację gamet zdolnych do wspierania prawidłowego rozwoju. Inne sugestie obejmują prowadzenie zdrowego stylu życia oraz unikanie czynników, które mogą upośledzać płodność, takich jak podwyższony wskaźnik BMI oraz palenie tytoniu.
Historycznie uważano, że superowulacja u pacjentek ze zmniejszoną rezerwą jajnikową daje im największe szanse na zajście w ciążę podczas cyklu leczenia, ale coraz więcej badań sugeruje, że „mini” lub „łagodny IVF” może oferować wyniki podobne do konwencjonalnych cykli IVF. Konwencjonalne zapłodnienie in vitro polega na podawaniu zewnętrznych zastrzyków hormonalnych w dużych dawkach w celu wytworzenia dużej ilości oocytów. Oocyty te są pobierane podczas zabiegu chirurgicznego, a następnie zapładniane plemnikami w kontrolowanych warunkach laboratoryjnych. W przypadku łagodnej stymulacji jajników, czyli mini IVF, początkowo stosuje się doustny środek indukujący owulację, taki jak cytrynian klomifenu lub letrozol, a następnie podaje się zastrzyki w małych dawkach w celu pobudzenia wzrostu pęcherzyków jajnikowych. Ponieważ takie podejście prowadzi do pobrania mniejszej liczby oocytów, może być ono wykonane w znieczuleniu miejscowym, w przeciwieństwie do znieczulenia ogólnego. Koszt jest również niższy, ponieważ stosuje się mniej zastrzyków. Porównując konwencjonalne IVF i mini IVF, w jednym z badań stwierdzono, że istnieją uczciwe lub dobre dowody na to, że wskaźniki ciąż klinicznych nie różnią się znacząco między dwoma rodzajami stymulacji u kobiet, u których przewiduje się, że będą słabo reagować.
Doradztwo dla pacjenta
Gdy pary rozpoczynają swoją podróż w kierunku płodności, szukają odpowiedzi na pytanie, dlaczego nie są w stanie począć dziecka lub doświadczają nawracających strat ciąż. Wszechstronna diagnostyka jest pierwszym krokiem do leczenia i w przypadku wielu kobiet okazuje się, że mają one zmniejszoną rezerwę jajnikową. Otrzymanie i zaakceptowanie tej wiadomości oraz jej następstw jest dla pacjentek niezwykle trudne. Chociaż spadek rezerwy jajnikowej częściej obserwuje się u kobiet po 35. roku życia, to niestety może on dotyczyć kobiet w każdym wieku reprodukcyjnym. Jeśli wyniki badań rezerwy jajnikowej kobiety (poziom hormonów, liczba pęcherzyków) mieszczą się w granicach normy, jako leczenie pierwszego rzutu może zostać zalecona mniej inwazyjna metoda, taka jak IUI (inseminacja domaciczna). Jeśli jednak u kobiety wystąpią objawy obniżonej rezerwy jajnikowej (niski poziom AMH, wysoki poziom FSH, niski poziom AFC), należy jej doradzić, jak ważne jest agresywne leczenie niepłodności, takie jak zapłodnienie in vitro (IVF), w celu zoptymalizowania szansy powodzenia obecnej i potencjalnej przyszłej ciąży, jak również w celu zwiększenia szansy anulowania cyklu oraz zmniejszenia szansy zajścia w ciążę w porównaniu z kobietami w jej wieku z prawidłową rezerwą jajnikową. Ważne jest, by poinformować pacjentkę, że z wiekiem jej rezerwa oraz jakość/ilość komórek jajowych będzie się nadal zmniejszać. Jest to szczególnie istotne w przypadku kobiet, które pragną mieć więcej dzieci, dlatego też wyniki badania rezerwy jajnikowej powinny być brane pod uwagę w kontekście celów pary związanych z planowaniem rodziny, takich jak liczba dzieci, które chciałyby mieć.
Jedną z najtrudniejszych i najbardziej obciążających emocjonalnie opcji leczenia, którą należy omówić z pacjentką, jest potencjalna potrzeba OD lub ED (dawstwo komórek jajowych lub zarodków), ponieważ wymaga to zaakceptowania przez nią niemożności wykorzystania własnych jajeczek i wyrażenia zgody na wykorzystanie jajeczek kogoś innego, co stanowi ogromną zmianę w jej perspektywie budowania rodziny i utratę marzenia na całe życie. Podczas przekazywania tej delikatnej wiadomości pacjentce lub parze ważne jest, aby być otwartym, ale również empatycznym i wrażliwym (Sprawdź, jak przekazywać złe wiadomości). Należy zdać sobie sprawę z tego, że pacjentka musi w zasadzie opłakiwać utratę płodności. Podczas przekazywania tej informacji należy upewnić się, że jest odpowiedni czas na omówienie wyników i udzielenie odpowiedzi na wszelkie dalsze pytania, które pacjentka (lub jej partner) może mieć, oraz zapewnić wystarczającą ilość czasu. Kluczowe jest określenie realistycznych oczekiwań pacjentki w odniesieniu do zaleceń dotyczących leczenia i możliwości osiągnięcia sukcesu. Należy pamiętać, że pacjent może nie przyjąć wiadomości i może mieć zrozumiałą reakcję obronną lub agresywną. Przypomnienie pacjentowi, że jesteś dostępny jako forma wsparcia, pozwoli mu wyrazić swoje uczucia i obawy, kiedy będzie na to gotowy. Można również zaoferować pacjentce dodatkowe zasoby wsparcia, takie jak rozmowa z pracownikiem socjalnym lub umówienie się na wizytę kontrolną.
Testowanie rezerwy jajnikowej dostarcza ważnych informacji dotyczących prawdopodobnych wyników reprodukcyjnych w populacjach osób z niepłodnością. AMH i AFC stają się coraz powszechniej stosowanymi testami do oceny ilości pozostałych oocytów. Ocena jakości pozostałej puli oocytów pozostaje nieuchwytna, choć często jest skorelowana z wiekiem. W chwili obecnej nie istnieje żadna skuteczna metoda leczenia kobiet z DOR, możliwe jest jednak stosowanie suplementów oraz zindywidualizowanych protokołów stymulacji. Kiedy wyniki badań rezerwy jajnikowej są nieprawidłowe, wszyscy musimy zdać sobie sprawę, że taka wiadomość może być druzgocąca dla pacjentki. W związku z tym należy poświęcić czas i uwagę podczas rozmowy telefonicznej w celu przekazania tych wyników, biorąc pod uwagę sytuację kliniczną pacjentki oraz jej pragnienie założenia rodziny.
Autorzy
Dayna Browning, BSN, Jennifer Dwyer, BSN i Monica Moore, MSN, RNC
Edytowane przez Paul Bergh, MD
Możesz odwiedzić stronę internetową Fertility Nurse Newsletter tutaj
Chcesz być powiadamiany o nadchodzących postach Fertility Newsletter tutaj w The ObG Project?
Otrzymaj swój Newsletter ObG”



![]()
Wszystkie treści zawarte w tym wpisie zostały przygotowane przez wyżej wymienionych autorów, którzy zachowują pełną odpowiedzialność za treść. Opinie wyrażone w tym artykule są opiniami własnymi autora, a nie The ObG Project. Linki do stron internetowych osób trzecich podawane są wyłącznie dla wygody użytkowników. The ObG Project nie przegląda, nie kontroluje, ani nie bada ich. Dlatego też The ObG Project nie ponosi odpowiedzialności za informacje, reklamy, produkty, zasoby lub inne materiały znajdujące się na stronach, do których prowadzą odnośniki, ani za żadne odnośniki zawarte na tych stronach. Włączenie linku nie oznacza poparcia przez dostawcę. Ponadto należy pamiętać, że korzystanie z witryny, do której prowadzi link, podlega zasadom i warunkom obowiązującym na danej witrynie. Wszelkie pytania dotyczące powiązanych witryn należy kierować do webmastera danej witryny.
.