Introduction
Penoscrotal webbing (PSW) jest również nazywany wrodzonym połączeniem prącia z moszną i odnosi się do połączenia między skórą brzuszną prącia a przyśrodkowym rzepem moszny. Wrodzone prącie jest stanem wrodzonym, w którym sieć lub fałd skóry pomiędzy prąciem a moszną zasłania kąt penoscrotalny w normalnej wielkości trzonie prącia (1-3). PSW jest łatwo mylone z penisem ukrytym, mikropenisem i penisem uwięzionym. PSW może również występować jako objaw towarzyszący niektórym chorobom. Jako objaw towarzyszący, w wielu przypadkach PSW często nie jest diagnozowane.
W 2010 roku, El-Koutby i Mohamed Amin (4) zaproponowali trzy klasyfikacje PSW, mianowicie: proste, złożone i wtórnie zrośnięte prącie, odpowiednio. Złożone prącie jest najczęściej prezentowane z ciałem prącia częściowo lub całkowicie zamkniętym przez skórę moszny. Prącie wtórnie zrogowaciałe jest najczęściej spowodowane usunięciem zbyt dużej ilości skóry podczas obrzezania, co skutkuje zbyt małym zachowaniem skóry po stronie brzusznej prącia. Prącie proste charakteryzuje się jedynie zrastaniem się skóry pomiędzy skórą brzuszną prącia a rzepką środkową moszny. W zależności od zakresu obejmującego ciało prącia, proste PSW można dalej podzielić na: Stopień 1: Sieć rozciąga się do proksymalnej 1/3 trzonu prącia; Stopień 2: Sieć rozciąga się do środkowej 1/3 prącia; Stopień 3: Sieć rozciąga się do dystalnej 1/3 prącia.
Pod koniec XIX wieku Heineke-Mikulicz donosił o zastosowaniu poprzecznego nacięcia i szwów podłużnych w leczeniu częściowego zespolenia prącia i moszny. Po różnych ulepszeniach opracowano skrotoplastykę podwójnego V (DVS), skrotoplastykę V-Y, klinową skrotoplastykę wycięcia i skrotoplastykę Z (5-10), ale nadal zalety i wady różnych metod chirurgicznych są sporne (10). W Wytycznych dotyczących dziecięcej chirurgii jednego dnia z 2018 roku Włoskich Towarzystw Chirurgii Dziecięcej (SICP) i Anestezjologii Dziecięcej (SARNePI) znalazły się nowe wytyczne dotyczące operacji PSW. Nieprawidłowe połączenie prącia z moszną, skutkujące powstaniem sieci brzusznej, jest nie tylko problemem estetycznym, ale może wiązać się z komplikacjami funkcjonalnymi podczas erekcji. Wspólne plastyki V-Y lub multiple Z są łatwe do wykonania jako procedury chirurgii jednego dnia (11).
W ostatnich latach, wyżej wymienione metody chirurgiczne były stosowane w leczeniu wrodzonego połączenia prącia z moszną w Chinach, ale systematyczne porównanie tych dwóch metod chirurgicznych nie zostało przedstawione.
W niniejszym badaniu 26 dzieci, z których każde miało ciężką wadę prącia powikłaną fimozą, leczono metodą MWS plus obrzezanie, a ich skuteczność i działania niepożądane (powikłania w trakcie obserwacji) porównano z wynikami dzieci leczonych skrotoplastyką V-Y. Celem było potwierdzenie skuteczności nowej techniki MWS w leczeniu ciężkiej wrodzonej PSW z fimozą u dzieci.
Pacjenci i metody
Dane kliniczne
W niniejszej pracy podsumowaliśmy 26 przypadków dzieci z prostym typem PSW od lipca 2012 roku do kwietnia 2018 roku. Wszystkie dzieci przeszły MWS połączone z obrzezaniem. Średni wiek w momencie operacji wynosił 5 lat i 5 miesięcy (zakres roku: 1-14), a pacjenci byli obserwowani przez co najmniej 6 miesięcy. Kryteria włączenia stanowiło zgodnie ze standardem diagnostycznym w 11. wydaniu CAMPBELL-WALSH UROLOGY z 2016 roku rozpoznane wrodzone zespolenie prącia i moszny wymagające leczenia operacyjnego, bez poważnych deformacji innych układów i bez innych chorób związanych z prąciem. Kryteriami wyłączenia były inne deformacje prącia stwierdzone w trakcie operacji oraz dzieci z niepełnymi danymi pooperacyjnymi. Porównano wyniki z 32 dziećmi z PSW, u których wcześniej wykonano skrotoplastykę metodą V-Y, a badanie było podwójnie zaślepione podczas obserwacji powikłań pooperacyjnych i badania satysfakcji rodziców dzieci.
Klasyfikacja
Zgodnie z zakresem obejmującym ciało prącia, proste PSW zostało podzielone na umiarkowaną grupę obejmującą Stopień 1, w którym sieć rozciąga się do proksymalnej 1/3 trzonu prącia i Stopień 2, w którym sieć rozciąga się do środkowej 1/3 prącia, jak również grupę ciężką, w której sieć rozciąga się do dystalnej 1/3 prącia (Stopień 3) (4).
Parents Satisfaction Score
Badanie satysfakcji rodziców odnosi się do pięciostopniowej skali Likerta. Ankieta składa się ze stwierdzeń dotyczących wielkości prącia, morfologii, stanu trzymania moczu i higieny z 5 ocenami dla każdej pozycji: 5, bardzo zadowolony; 4, zadowolony; 3, średni; 2, niezadowolony; 1, bardzo niezadowolony (12).
V-Y Scrotoplasty
Nacięcie w kształcie litery V wykonywano po stronie brzusznej prącia. Skóra brzuszna została przecięta wzdłuż linii środkowej jako oś długa, z nowym kątem mosznowym prącia jako wierzchołkiem. Fuzja prącia i moszny po stronie brzusznej prącia początkowo przesuwa się w dół do nowego kąta prącia i moszny. Po obu stronach wykonano nacięcia zespalające prącie z moszną w kierunku ku dołowi. Usunięto pomarszczoną skórę i założono szwy przerywane. Szczegółowe szkice operacji są dostępne w pracy Bonitza i Hanny (10).
Analizy statystyczne
SPSS wersja 17.0 (IBM, Armonk, NY, USA) został użyty do wszystkich analiz statystycznych. Dane ciągłe opisano jako średnie ± odchylenie standardowe, a wszelkie różnice porównano za pomocą dwusamplowych testów t. Dane kategoryczne są podane jako liczby i proporcje i były analizowane za pomocą testu chi-squared. P < 0,05 uznano za istotne statystycznie.
Metoda MWS
Metody chirurgiczne
Najpierw wykonano nacięcie w kształcie odwróconej litery V wzdłuż zespolenia prącia z moszną (Rycina 1A, czerwona linia). Następnie odizolowano zespoloną część prącia i moszny (Rycina 1B) i zrekonstruowano kąt prącia i moszny (Rycina 1C). Następnie wykonano nacięcie w kształcie litery V wzdłuż nowo utworzonego kąta mosznowego prącia (Rycina 1D, linia czerwona) i przecięto skórę na połączeniu prącia i moszny (Rycina 1E), po czym zeszyto pozostały odcinek zespolenia prącia z moszną, aby pokryć ranę (Rycina 1F).
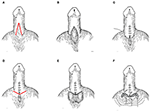
Rysunek 1. Podejście MWS do leczenia PSW. (A) Wykonano nacięcie w kształcie odwróconej litery V wzdłuż zespolenia prącia z moszną (linia czerwona). (B) Odizolowano zespoloną część prącia i moszny i (C) zrekonstruowano kąt prącia i moszny. (D) Wykonano nacięcie w kształcie litery V wzdłuż nowo utworzonego kąta prącia i moszny (linia czerwona), (E) nacięto skórę na połączeniu prącia i moszny, (F) po czym zszyto pozostały odcinek zespolenia prącia i moszny, aby pokryć ranę.
Na koniec nacięto grzbietowy środek napletka do 1 cm od bruzdy wieńcowej. Po rozluźnieniu napletka i umieszczeniu wewnętrznego pierścienia Shang, napletek odwracano nad pierścieniem wewnętrznym. Następnie nałożono pierścień zewnętrzny na pierścień wewnętrzny i w ten sposób nałożono napletek. Na koniec usunięto napletek, nacięcie uciśnięto i zabandażowano (pierścień Shang, jednorazowy zespolacz obrzezania i zespół push-off, WuHu Snnda Medical Treatment Appliance Technology Co. Ltd. Wuhu, Chiny).
Wyniki
Tabela 1 przedstawia charakterystykę wyjściową 2 grup. Pacjenci w grupie MWS obejmowali istotnie więcej przypadków PSW stopnia 3 (P < 0,001, Tabela 1).

Tabela 1. Baseline characteristics, relevant pathologies, and the type of children with PSW.
Kąt nachylenia prącia i moszny w pozycji poziomej przed operacją nie różnił się istotnie pomiędzy obiema grupami. Jednak różnice w kącie prącia i moszny w pozycji poziomej przed operacją różniły się istotnie (P < 0,001). Również wynik satysfakcji rodziców był istotnie lepszy w grupie MWS w porównaniu do grupy skrotoplastyki V-Y (P < 0,001) (Tabela 2).

Tabela 2. Operation process, curative effect, and complications at 6 months follow-up.
No obvious swelling of the prepuce was detected and the incisions in 2 cases slightly bleeding in the MWS group, and two children had mild scar hyperplasia at the angle of the penis and scrotum. Powikłania chirurgiczne nie różniły się jednak istotnie między 2 grupami (tab. 2).
Jeden rok po operacji nacięcia były prawidłowo zagojone, a anioł prącia i moszny u wszystkich pacjentów z MWS uległ poprawie (ryc. 2).

Rysunek 2. Wyniki pooperacyjne zabiegów MWS. (A) Gojenie nacięcia w 1 rok po operacji. (B) Morfologia kąta mosznowego prącia 1 rok po operacji.
Dyskusja
MWS była łatwa do przeprowadzenia, ponieważ skrotoplastyka z połączonym obrzezaniem była prostsza i łatwiejsza do wykonania niż skrotoplastyka z degolwacją napletka stosowana w przeszłości. Przypadki PWS objęte naszym badaniem występowały najczęściej, gdy pacjenci zgłaszali się do lekarza z fimozą lub niezadowoleniem z wyglądu prącia; były to wszystkie przypadki PWS połączone z fimozą. Warto zaznaczyć, że wybór wskazań chirurgicznych u takich dzieci i pacjentów budzi wiele kontrowersji (13, 14). Wcześniejsze wnioski wskazywały, że choroba nie ma objawów klinicznych i nie wymaga leczenia chirurgicznego, przynajmniej w dzieciństwie. Jednakże ostatnie badania wykazały, że wiele dzieci z PSW i ich rodziców cierpi z powodu presji psychologicznej lub społecznej z powodu niezadowalającego wyglądu prącia w okresie wzrostu. Niektóre ciężkie przypadki mają problemy u dorosłych, takie jak zaburzenia współżycia seksualnego, trudności w stosowaniu prezerwatywy i/lub głęboki wpływ na samoocenę seksualną (15-18). W klinice konieczne jest leczenie tego rodzaju prostego prącia z fimozą, ponieważ badanie porównawcze przeprowadzone przez Herndona i wsp. (19) potwierdziło, że jakość życia dzieci z prąciem z fimozą leczonych chirurgicznie w dzieciństwie uległa znacznej poprawie w porównaniu z dziećmi leczonymi w młodości (19). W przeszłości najczęściej stosowaną metodą operacyjną w prostych przypadkach PWS połączonych z fimozą było obrzezanie plus skrotoplastyka metodą podwójnego V lub V-Y, które były łatwe do wykonania i znacząco poprawiały wygląd pooperacyjny.
W poprzednim badaniu zauważono jednak, że DVS, która jest modyfikacją techniki V-Y zaprojektowaną w celu poprawy wyników kosmetycznych (9) może powodować zwiększone oddzielanie się skóry, ze względu na zwiększone napięcie w miejscu połączenia prącia z moszną. Skrotoplastyka V-Y powinna być wykonywana tylko w najłagodniejszych przypadkach PSW, w przeciwnym razie skrotoplastyka Z była stosowana głównie w cięższych przypadkach (10). Na podstawie skrotoplastyki V-Y dokonaliśmy pewnych ulepszeń. Po rekonstrukcji nowego kąta prącia, skóra moszny nie była już usuwana. Zamiast tego za wierzchołek przyjęto nowy kąt prącia i wykonano nacięcie w kształcie litery V wzdłuż połączenia górnego brzegu moszny ze skórą po obu stronach, zmniejszając w ten sposób napięcie kąta prącia. Początek zespolenia brzuszno-mosznowego przesuwa się w dół do nowego kąta krokowego, zachowując skórę moszny dla pokrycia nacięcia. Nacięcie typu W skutecznie zmniejsza napięcie w kącie nowo powstałego prącia i moszny, redukując możliwość dehiscencji nacięcia i hiperplazji blizny. Jednocześnie, zachowanie skóry moszny nie tylko pozwala uniknąć złego kształtu moszny po resekcji, ale także ukrywa nacięcie w miejscu połączenia prącia i moszny oraz daje dużą satysfakcję z wyglądu (Rycina uzupełniająca 1). Pod względem powikłań chirurgicznych nie stwierdzono istotnej różnicy między obiema grupami, ale pod względem trendu powikłania chirurgiczne w grupie MWS były mniejsze niż w grupie skrotoplastyki V-Y. Obserwacje te mogą być związane z małą liczebnością próby, a w przyszłych badaniach wielkość kohorty chorych zostanie zwiększona. Jeśli chodzi o czas operacji, wykonanie MWS trwa istotnie dłużej niż skrotoplastyki V-Y, ale daje bardziej akceptowalny wynik. W grupie MWS poprawa anatomiczna prącia i moszny w pozycji horyzontalnej była istotnie lepsza niż u pacjentów po skrotoplastyce V-Y, co można tłumaczyć faktem, że grupa MWS składała się z istotnie większej liczby przypadków PWS stopnia 3.
Ograniczeniem niniejszego badania była stosunkowo niewielka liczba przypadków oraz fakt, że z powodu słabego przestrzegania zaleceń przez dzieci wyniki pomiarów były podatne na błędy.
Wnioski
Wykorzystaliśmy obrzezanie połączone z MWS do naprawy przeważnie ciężkiego PWS u 26 dzieci, uzyskując dobry wygląd pooperacyjny, niewielki uraz, wysoki poziom satysfakcji rodziców i łatwość klinicznego wdrożenia. MWS jest alternatywnym podejściem dla skrotoplastyki V-Y, które może być stosowane w ciężkich przypadkach PSW.
Oświadczenie o dostępności danych
Zestawy danych wygenerowane dla tego badania są dostępne na życzenie odpowiedniego autora.
Oświadczenie o etyce
Badania z udziałem ludzi zostały przejrzane i zatwierdzone przez Komisję Etyczną Szpitala Dziecięcego w Xuzhou powiązanego z Uniwersytetem Medycznym w Xuzhou. Pisemna świadoma zgoda na udział w badaniu została dostarczona przez opiekuna prawnego/najbliższego krewnego uczestników.
Wkład autorów
YL, XZhu, i TH byli odpowiedzialni za koncepcję i projekt badania. YL, XZhu, DF i JG byli odpowiedzialni za zbieranie i analizę danych. Ponadto, GS, XZha, DH i SS byli odpowiedzialni za analizę statystyczną. YL zredagował manuskrypt. YL i TH poprawili i skomentowali projekt. Wszyscy autorzy zatwierdzili ostateczną wersję manuskryptu.
Funding
Ta praca była wspierana przez Xuzhou Medical Youth Reserve Talents Project; Jiangsu Province Youth Medical Talents Project (QNRC2016370).
Konflikt interesów
Autorzy deklarują, że badania zostały przeprowadzone przy braku jakichkolwiek komercyjnych lub finansowych relacji, które mogłyby być interpretowane jako potencjalny konflikt interesów.
Materiały uzupełniające
Materiały uzupełniające do tego artykułu można znaleźć online pod adresem: https://www.frontiersin.org/articles/10.3389/fped.2020.00551/full#supplementary-material
Supplementary Figure 1. Obrazy boczne (A) przedoperacyjne, (B) śródoperacyjne, (C) pooperacyjne i (D) 1-letnia obserwacja dziecka z prąciem sieciowym.
1. Maizels M, Zaontz M, Donovan J, Bushnick PN, Firlit CF. Surgical correction of the buried penis: description of a classification system and a technique to correct the disorder. J Urol. (1986) 136:268-71. doi: 10.1016/S0022-5347(17)44837-3
PubMed Abstract | CrossRef Full Text | Google Scholar
2. Bergeson PS, Hopkin RJ, Bailey RB, Mcgill LC, Piatt JP. The inconspicuous penis. Pediatrics. (1993) 92:794.
PubMed Abstract | Google Scholar
3. Srinivasan AK, Palmer LS, Palmer JS. Inconspicuous penis. ScientificWorldJournal. (2011) 11:2559-64. doi: 10.1100/2011/238519
PubMed Abstract | CrossRef Full Text | Google Scholar
4. El-Koutby M, Mohamed Amin EG. Wstęgowate prącie: nowa klasyfikacja. J Indian Assoc Pediatr Surg. (2010) 15:50-2. doi: 10.4103/0971-9261.70637
PubMed Abstract | CrossRef Full Text | Google Scholar
5. Redman JF. Technika korekcji fuzji penoscrotalnej. J Urol. (1985) 133:432-3. doi: 10.1016/S0022-5347(17)49008-2
PubMed Abstract | CrossRef Full Text | Google Scholar
6. Chang S-J, Liu S-P, Hsieh J-T. Correcting penoscrotal web with the V-Y advancement technique. J Sex Med. (2008) 5:249-50. doi: 10.1111/j.1743-6109.2007.00647.x
PubMed Abstract | CrossRef Full Text | Google Scholar
7. Lumen N, Hoebeke P, Oosterlinck W. Ventral longitudinal stricturotomy and transversal closure: the heineke-mikulicz principle in urethroplasty. Urology. (2010) 76:1478-82. doi: 10.1016/j.urology.2010.06.051
PubMed Abstract | CrossRef Full Text | Google Scholar
8. Senayli A, Senayli Y. A novel operative technique for concealed penis secondary to penoscrotal web: a case report. Ther Adv Urol. (2010) 2:215-8. doi: 10.1177/1756287210390410
PubMed Abstract | CrossRef Full Text | Google Scholar
9. Mcleod DJ, Alpert SA. Double-V scrotoplasty for repair of congenital penoscrotal webbing: a hidden scar technique. J Pediatr Urol. (2014) 10:810-4. doi: 10.1016/j.jpurol.2014.01.014
PubMed Abstract | CrossRef Full Text | Google Scholar
10. Bonitz RP, Hanna MK. Correction of congenital penoscrotal webbing in children: a retrospective review of three surgical techniques. J Pediatr Urol. (2016) 12:161.e161-5. doi: 10.1016/j.jpurol.2016.02.003
PubMed Abstract | CrossRef Full Text | Google Scholar
11. De Luca U, Mangia G, Tesoro S, Martino A, Sammartino M, Calisti A. Guidelines on pediatric day surgery of the Italian Societies of Pediatric Surgery (SICP) and Pediatric Anesthesiology (SARNePI). Ital J Pediatr. (2018) 44:35. doi: 10.1186/s13052-018-0473-1
PubMed Abstract | CrossRef Full Text | Google Scholar
12. Chen C, Li N, Luo YG, Wang H, Tang XM, Chen JB, et al. Efekty zmodyfikowanej penoplastyki dla ukrytego penisa u dzieci. Int Urol Nephrol. (2016) 48:1559-63. doi: 10.1007/s11255-016-1360-6
PubMed Abstract | CrossRef Full Text | Google Scholar
13. Dilley AV, Currie BG. Webbed penis. Pediatr Surg Int. (1999) 15:447-8. doi: 10.1007/s003830050631
PubMed Abstract | CrossRef Full Text | Google Scholar
14. Radhakrishnan J, Razzaq A, Manickam K. Concealed penis. Pediatr Surg Int. (2002) 18:668-72. doi: 10.1007/s00383-002-0770-y
PubMed Abstract | CrossRef Full Text | Google Scholar
15. Glanz S. Adult congenital penile deformity. Case Rep Plastic Reconstr Surg. (1968) 41:579-80. doi: 10.1097/00006534-196806000-00013
PubMed Abstract | CrossRef Full Text | Google Scholar
16. Alter GJ. Correction of penoscrotal web. J Sex Med. (2007) 4:844-7. doi: 10.1111/j.1743-6109.2007.00512.x
PubMed Abstract | CrossRef Full Text | Google Scholar
17. Alter GJ, Salgado CJ, Chim H. Aesthetic surgery of the male genitalia. Semin Plast Surg. (2011) 25:189-95. doi: 10.1055/s-0031-1281488
PubMed Abstract | CrossRef Full Text | Google Scholar
18. Lucas JW, Lester KM, Chen A, Simhan J. Scrotal reconstruction and testicular prosthetics. Transl Androl Urol. (2017) 6:710-21. doi: 10.21037/tau.2017.07.06
PubMed Abstract | CrossRef Full Text | Google Scholar
19. Herndon CD, Casale AJ, Cain MP, Rink RC. Long-term outcome of the surgical treatment of concealed penis. J Urol. (2003) 170:1695-97; dyskusja 1697. doi: 10.1097/01.ju.0000083911.59937.c6
PubMed Abstract | CrossRef Full Text | Google Scholar
.