Alex W. Cohen, MD, PhD; Richard Allen, MD, PhD
Revision posted December 18, 2019; Original posted May 14, 2010
Chief Complaint
Double vision
History of Present Illness
A 46-year-old female patient presented to the Oculoplastics Clinic reporting double vision and visual distortion. Pacjentka po raz pierwszy zauważyła obuoczną poziomą diplopię dwa miesiące przed wizytą. Opisywała diplopię w pozycji pierwotnej, która pogarszała się w prawym spojrzeniu, a w celu kontroli objawów uciekała się do noszenia plastra okluzyjnego. Trzy miesiące przed obecną wizytą pacjentka zauważyła obecność dużego naczynia krwionośnego nad prawym okiem. Zgłosiła również szum w prawym uchu, który był obecny od 2-3 miesięcy.
Przeszłość oczna
Pacjentka cztery miesiące wcześniej uległa wypadkowi rowerowemu, podczas którego doznała niewielkiego złamania kompleksu jarzmowo-skroniowego (ryc. 1). Pacjentka była widziana w klinice okulistycznej trzy tygodnie później i stwierdzono u niej brak diplopii, brak ograniczenia spojrzenia i prawidłowe badanie oczu. Poproszono ją o wizytę kontrolną dwa miesiące później.
Historia medyczna
Depresja
Leki
Claritin® (loratadyna)
Historia rodzinna
Nadużywanie narkotyków, rak szyi, choroba serca
Historia społeczna
Bez powikłań
Badanie przedmiotowe
- Ekspertyza wzroku (bez korekcji)
- 20/20 OD
- 20/20 OS
- Ruchliwość pozagałkowa: -3 deficyt abdukcji OD i pełna OS (patrz rys. 2)
- Źrenice: OD 6 mm ciemne, 4 mm jasne; OS 6 mm ciemne, 4 mm jasne; Brak względnego aferentnego defektu źrenic (RAPD)
- Ciśnienie wewnątrzgałkowe: 14 mmHg OD, 12 mmHg OS
- Pola widzenia konfrontacyjnego (CVF): Pełne OD i OS
- Hertel: 21 mm OD, 17 mm OS, podstawa 95 mm
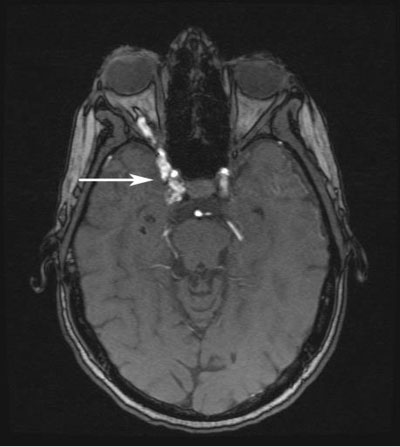
- Badanie zewnętrzne: Obrzęk żylny prawej górnej i dolnej powieki; nad prawym okiem obecny wylew oczodołowy (patrz Rycina 3).
- Badanie przedniego odcinka oka: Zastrzyk spojówkowy OD. W pozostałych przypadkach prawidłowe badanie OU
- Rozszerzone badanie dna oka: Normalna plamka, naczynia krwionośne i obwód OU
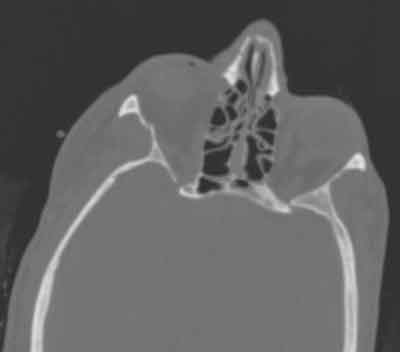
Ryc. 1: Tomografia komputerowa uzyskana podczas wstępnej prezentacji po urazie roweru. Zwrócić uwagę na małe złamanie ZMC po prawej stronie (strzałka)
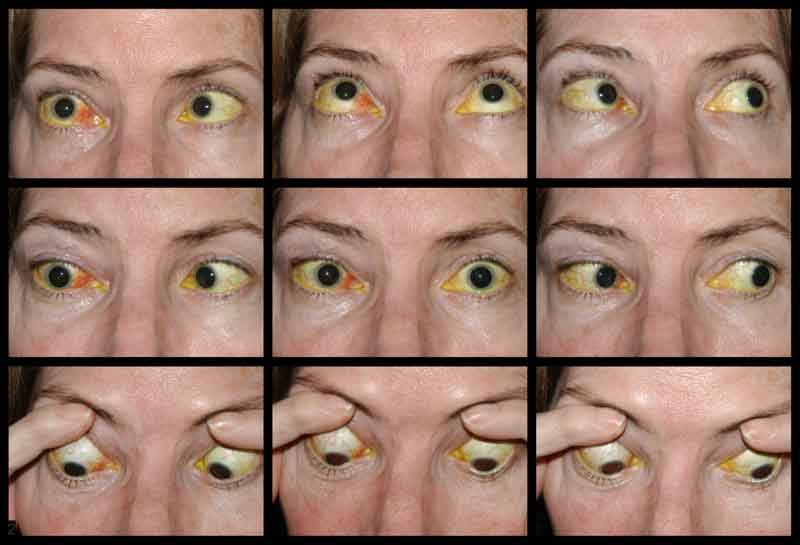
Rysunek 2: Zdjęcia ruchowe dwa miesiące po urazie. Zwróć uwagę na deficyt abdukcji w prawym oku i poszerzenie naczyń spojówki nosowej prawego oka
Rys. 3: Badanie zewnętrzne cztery miesiące po początkowym urazie. Zwrócić uwagę na poszerzone żyły na prawej górnej i dolnej powiece, jak również na rozszerzone naczynia spojówki nosowej.
Kolejność
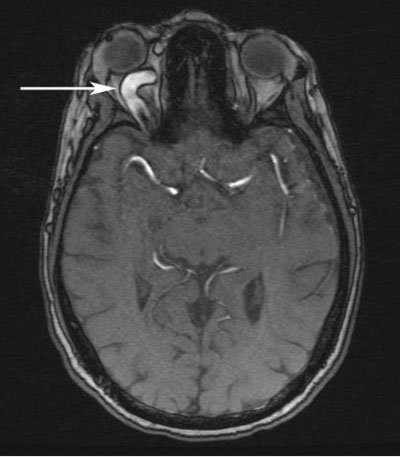
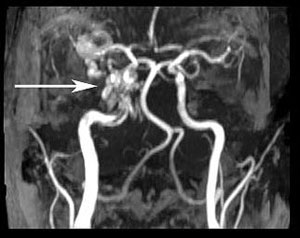
Domniemana diagnoza prawostronnej przetoki jamistej szyjnej (CCF) była zrobiona na podstawie klinicznego podejrzenia i ustaleń proptosis, żylnego engorgement, orbitalnego bruit i deficytu abdukcji. Pacjent został wysłany do MRI/MRA obrazowania mózgu tego samego popołudnia. Obrazy wykazały prawy CCF, jak również wyraźnie poszerzoną prawą żyłę okulistyczną górną (ryc. 4, 5 i 6). Pacjent był wtedy widziany w Klinice Neurointerwencji i zaplanowany dla zwijania przetoki później w tym tygodniu.
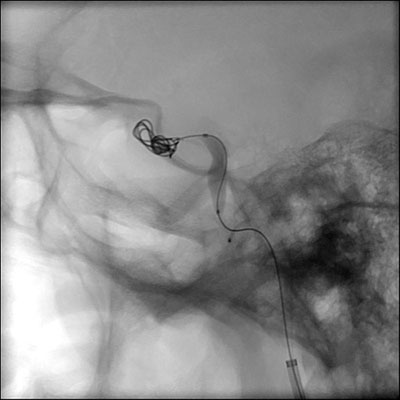
Pacjent przeszedł zwijanie prawej tętnicy szyjnej wewnętrznej (Figury 7 i 8). Podczas zabiegu zauważono duży przepływ, ekspansywne połączenie między tętnicą a zatoką jamistą i żyłami pobocznymi. Stwierdzono również rozległe uszkodzenie tętnicy jamistej prawej tętnicy szyjnej wewnętrznej odpowiadające rozwarstwieniu. Widoczny był dobry przepływ przez drożną tętnicę łączącą przednią, więc przetokę leczono przez poświęcenie prawej tętnicy szyjnej wewnętrznej, stosując embolizację cewką. Na szczęście prawa tętnica okulistyczna pozostała perfundowana przez krążenie oboczne. Po zabiegu pacjentka miała niepowikłany przebieg szpitalny i została wypisana do domu sześć dni później.
 |
 |
| Rycina 4: Obraz angiogramu rezonansu magnetycznego (MRA) demonstrujący poszerzoną żyłę okulistyczną górną (strzałka). | Rycina 5: Obraz MRA demonstrujący przetokę jamistą prawej tętnicy szyjnej (strzałka) |
Rycina 6: Trójwymiarowy zrekonstruowany obraz przedstawiający przetokę CC (strzałka)
 |
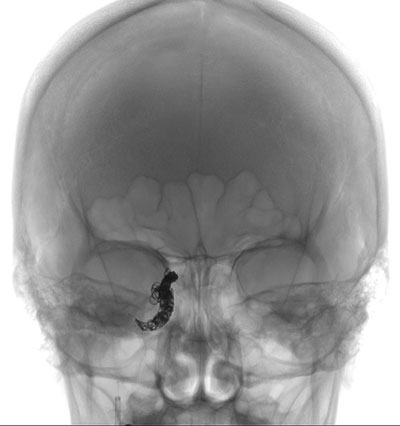 |
| Rycina 7: Obraz śródoperacyjny przedstawiający cewkę wprowadzaną do układu szyjnego wewnętrznego | Rycina 8: Obraz pooperacyjny przedstawiający cewki w obrębie tętnicy szyjnej wewnętrznej |
Ostra pourazowa bezpośrednia przetoka jamista szyjna
Autorzy: Dabin Choi, BS; Matthew Benage, MD; Bryce R. Radmall, MD; Audrey C. Ko, MD; Erin M. Shriver, MD
Posted December 18, 2019
Chief Complaint
Zaniepokojenie zespołem przedziału oczodołowego po urazie w wyniku upadku
History of Present Illness
A 62-letni mężczyzna przedstawił się na oddział ratunkowy z wielomiejscowym urazem twarzy wtórnym do upadku z 20-stopowej drabiny. Subiektywne skargi pacjenta i wywiad nie były możliwe do oceny ze względu na ciężkość obrażeń i stan sedacji. We wstępnym badaniu tomografii komputerowej (TK) głowy stwierdzono u pacjenta krwotok podpajęczynówkowy, krwiak nadtwardówkowy prawostronny, złamanie podstawy czaszki i liczne złamania twarzoczaszki. Konsultację okulistyczną przeprowadzono z powodu obawy wystąpienia zespołu obustronnego przedziału oczodołowego i złamania LeForta III obejmującego obustronne ściany oczodołu dolnego. Ciśnienie wewnątrzgałkowe (IOP) zostało wstępnie stwierdzone przez lekarza medycyny ratunkowej na poziomie 80-90 mmHg w prawym oku i 60-70 mmHg w lewym oku. Obustronna kantotomia i kantoliza górnego i dolnego ścięgna kantalu bocznego zostały wykonane przy łóżku chorego przez lekarza medycyny ratunkowej przed oceną okulistyczną. Po uwolnieniu kantalu, IOP pozostało podwyższone do 46mmHg OD i 37mmHg OS.
Historia chorób oczu w przeszłości
Brak
Historia medyczna w przeszłości
Operacja przytarczyc
Leki
Brak możliwości uzyskania danych ze względu na sedację pacjenta i stan intubacji
Alergie
Brak znanych alergii na leki
Historia rodzinna / Social History
Unknown
Review of Systems
Unable to obtain as patient was sedated and intubated
OCULAR EXAMINATION
Intraocular Pressure (IOP)
- At presentation (Tonopen by emergency medicine physician)
- OD: 85 mmHg
- OS: 65 mmHg
- Stan po obustronnej kantotomii i kantolizie ścięgien kantu bocznego górnego i dolnego (Tonopen przez lekarza okulistę)
- OD: 46 mmHg
- OS: 37 mmHg
- OD: 4 mm w ciemności, 4 mm w świetle, okrągłe, nieruchome
- OS: 3 mm w ciemności, 3 mm w świetle, okrągłe, nieruchome
- Powieki/laski: Upper and lower canthotomy/cantholysis with lids easily distracted from globe OU
- Conjunctiva/sclera
- Significant chemosis OU
- Trace tortuosity of scleral vessels OD > OS
- Cornea:
- Clear OU
- Komora przednia:
- Głęboka i cicha, dobrze uformowana OU
- Tęczówka:
- Okrągła, nieruchoma i środkowo rozszerzona OU
- Tarcza: Pochylona, atrofia okołotarczowa (PPA), perfundowana w sposób napięty OU
- Macula: Normalna OU
- Naczynia: Wyraźne spontaniczne pulsacje żylne OU
- OD: Pulsacje tętnicy środkowej siatkówki – okluzja przy umiarkowanym ucisku na glob
- OS: Central retinal artery perfused
- Orbital compartment syndrome secondary to orbital hemorrhage
- Traumatic hyphema or microhyphema
- Direct carotid cavernous fistula
- Typ B CCF to shunt duralny pomiędzy wewnątrzjamistymi gałęziami tętnicy szyjnej wewnętrznej a zatoką jamistą.
- Typ C CCF jest połączeniem między oponowymi gałęziami tętnicy szyjnej zewnętrznej a zatoką jamistą.
- Typ D CCF jest duralowym shuntem między oponowymi gałęziami zarówno tętnicy szyjnej wewnętrznej jak i zewnętrznej a zatoką jamistą.
- Uraz głowy / oczodołu
- Tętniak tętnicy szyjnej wewnętrznej
- Rozwarstwienie tętnicy szyjnej wewnętrznej
- Proptoza
- Pobrzęk oczodołu
- Chemoza
- Naczynia korkociągowe spojówki
- Porażenie nerwu czaszkowego
- Oftalmoplegia
- Podwyższone ciśnienie śródgałkowe
- Pulsacje nerwu wzrokowego
- Podnie ptoza powiek górnych
- Heme w kanale Schlemm’a w gonioskopii
- Ból głowy
- Pogorszone widzenie
- Diplopia
- Pulsacyjne szumy uszne
- Zabieg embolizacji cewką i płynnym środkiem embolizującym
- Odłączany cewnik balonowy
- Umieszczenie stentgraftu
- Obserwacja
Szczeliny
Oczodoły zewnętrzne
Oczodoły obustronnie zwarte, opór przed retropulsją prawy > lewy, proptoza OU
Badanie w lampie szczelinowej
Badanie fundus
Differential diagnosis of elevated IOP in the setting of trauma and orbital fractures
CLINICAL COURSE
Bilateral orbital floor fractures and a LeFort III fracture were noted on his initial maxillofacial CT scan, Poza tym stwierdzono poszerzenie prawej żyły okulistycznej górnej i hiperdensyjność prawej zatoki jamistej. Wykonano angiogram TK (ryc. 1), który wykazał arterializację prawej zatoki jamistej. Na podstawie tych wyników postawiono diagnozę bezpośredniej prawostronnej przetoki jamistej szyjnej (CCF). Proptoza pacjenta, utrzymujące się wysokie ciśnienie wewnątrzgałkowe pomimo kantotomii bocznej i kantoliz oraz pulsowanie żylne z osłabioną perfuzją prawej tarczy nerwu wzrokowego były zgodne z tym rozpoznaniem. Skonsultowano się z radiologiem neuro-interwencyjnym. Pacjent przeszedł zabieg zwijania i wstrzyknięcia płynnego środka embolizującego (Onyx®) w celu embolizacji prawego CCF (Rycina 2 i 3).
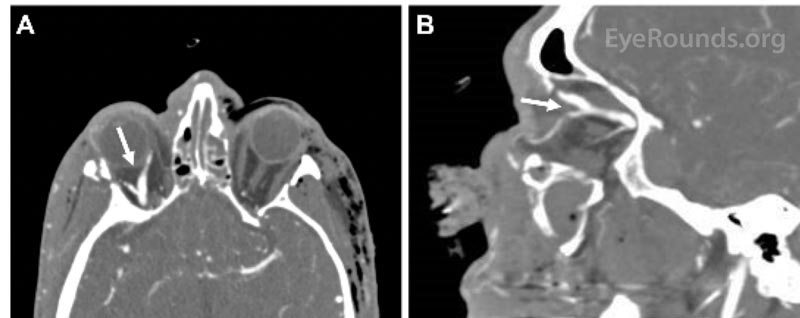
Rycina 1. Obraz angiografii tomografii komputerowej (CTA) w widoku osiowym (A) i strzałkowym (B) wskazujący poszerzoną prawą żyłę okulistyczną górną (strzałki).
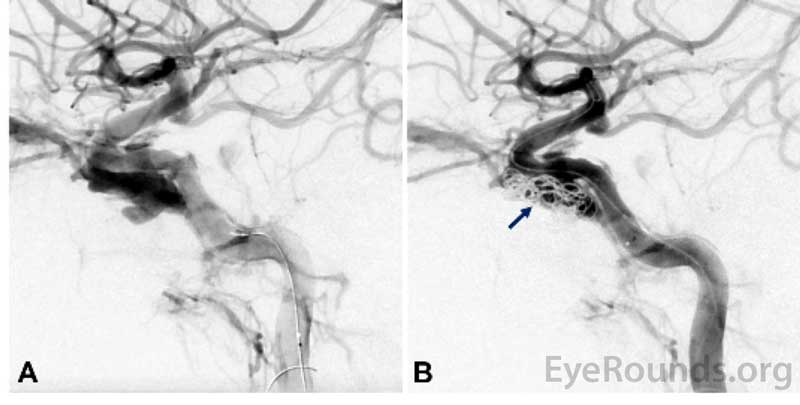
Rycina 2. Angiografia mózgowa śródoperacyjna wykazująca bezpośrednią przetokę jamistą tętnicy szyjnej (CCF) przed (A) i po (B) umieszczeniu cewki w CCF.
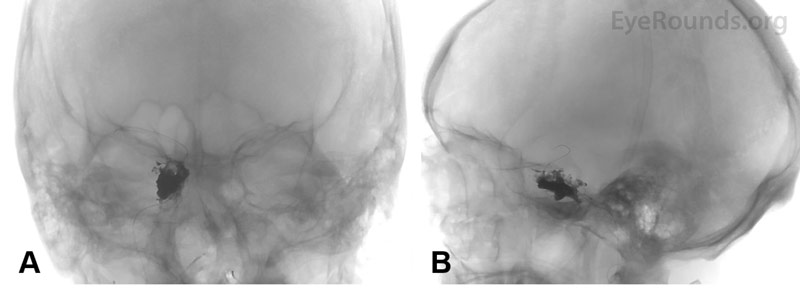
Rysunek 3. Zdjęcia rentgenowskie głowy w płaszczyźnie czołowej (A) i strzałkowej (B) po zwoju, pokazujące pomyślne rozmieszczenie cewki i środka embolizującego w prawej zatoce jamistej.
Po zabiegu ciśnienie wewnątrzgałkowe poprawiło się do 20 mmHg OD i 10 mmHg OS. Pacjent wykazał poprawę proptozy, chemozy i pulsowania żylnego obustronnie. Po ustąpieniu obrzęku oczodołu w kilka dni później u chorego wykonano zabieg naprawy złamania dna oczodołu z galwanizacją obustronnych dolnych brzegów oczodołu.
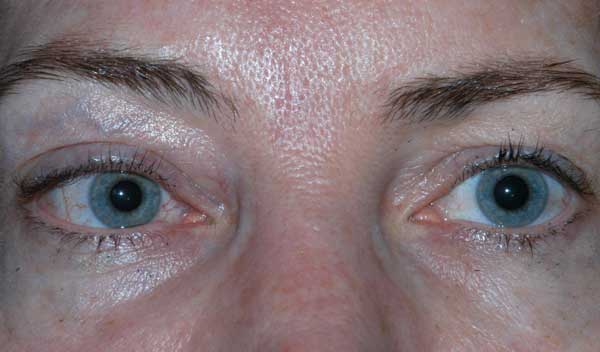
Ostrość wzroku pacjenta przy początkowej prezentacji nie była możliwa do oceny z powodu ciężkości obrażeń i stanu sedacji. Po zwinięciu CCF i naprawie złamań kości twarzoczaszki pacjent widział nieosłonięte światło w oku prawym i 20/100 ekscentrycznie w oku lewym. Na miesięcznej wizycie kontrolnej ostrość wzroku wynosiła brak percepcji światła w oku prawym i 20/50 w oku lewym z pinholem. Pacjent miał nieruchome źrenice obustronnie. W badaniu tylnym stwierdzono bladość głowy prawego nerwu wzrokowego. Pacjent miał również częściową oftalmoplegię w oku prawym oraz porażenie nerwów czaszkowych III i IV po stronie lewej (ryc. 4). Był egzotropowy i miał ptozę powieki górnej lewej ze słabą funkcją lewatorów (MRD1 = – 4 mm) (ryc. 5). Pacjent zgłaszał, że musi podnosić brodę do góry i trzymać lewą powiekę otwartą, aby móc widzieć na lewe oko. Zalecono operację korekcji ptozy z użyciem frontalis sling po stronie lewej, która została pomyślnie przeprowadzona. Chociaż pozostały resztkowe deficyty ruchowe, ptoza uległa poprawie i pacjent został wypisany z kliniki okuloplastyki (Ryc. 6).
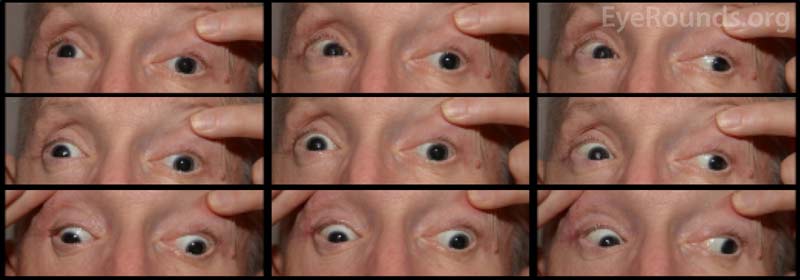
Ryc. 4. Zdjęcie zewnętrzne dziewięciu kardynalnych pozycji spojrzenia, wykazujące częściową oftalmoplegię w oku prawym i porażenie nerwów czaszkowych III i IV po stronie lewej.
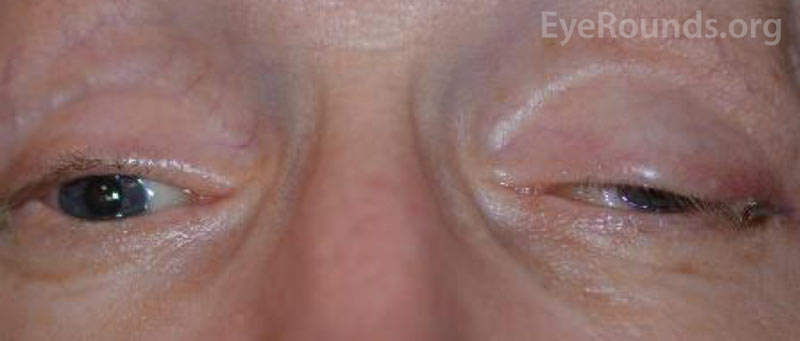
Ryc. 5. Zdjęcie zewnętrzne pacjenta w spojrzeniu pierwotnym. Zwraca uwagę egzotropia i ptoza lewej powieki górnej.
Ryc. 6. Na zdjęciu zewnętrznym widać poprawę w zakresie ptozy lewej powieki górnej po operacji frontalis sling. Występują przetrwałe deficyty ruchowe w obu oczach (lewe oko gorsze od prawego) wtórne do porażenia CN III – z resztkowym unerwieniem CN VI
DIAGNOZA
Acute traumatic direct carotid cavernous fistula, skutkująca mnogimi obustronnymi porażeniami nerwów czaszkowych i obustronnymi (prawa > lewa) neuropatiami wzrokowymi od podwyższonego ciśnienia wewnątrzgałkowego i niedokrwienia
DYSCYPLINA
Patofizjologia/Etiologia/Epidemiologia
Przetoka jamista szyjna (CCF) jest nieprawidłowym przejściem między żylną zatoką jamistą a tętnicą szyjną wewnętrzną. CCF są podzielone na dwa główne typy w oparciu o ich patofizjologię, bezpośrednie (typ A) i pośrednie (typ B-D) , jak pokazano na rycinie 1.
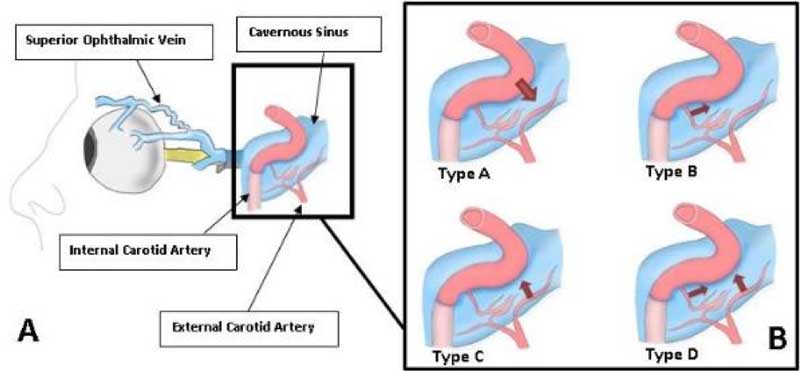
Ryc. 7. Rodzaje przetok jamistych tętnicy szyjnej. (Dzięki uprzejmości Richarda A. Robbinsona, M.D., Southwest Journal of Pulmonary and Critical Care.)
Bezpośrednie CCF
CCF typu A jest wynikiem rozdarcia w ścianie szyjki wewnętrznej powodującego pojedynczą przetokę o dużym przepływie, która bezpośrednio łączy tętnicę szyjną wewnętrzną i zatokę jamistą.
Pośrednie CCFs
Pośrednie CCFs są niskoprzepływowymi przetokami między oponowymi gałęziami systemu tętnicy szyjnej wewnętrznej i zatoki jamistej. Pośrednie CCF mają na ogół łagodne objawy w postaci poszerzenia naczyń spojówki i proptozy. Przebieg choroby może mieć charakter przewlekły, co powoduje opóźnienie w rozpoznaniu i leczeniu .
CCF typu A są najczęstszym typem CCF po urazie głowy. McManus i wsp. stwierdzili, że bezpośrednie CCF typu A występuje do 4% pacjentów ze złamaniem czaszki typu basilar. Bezpośrednie CCF może wystąpić wtórnie do spontanicznego pęknięcia tętniaka tętnicy szyjnej wewnętrznej lub rozwarstwienia tętnicy. W CCF typu A wysokie ciśnienie w układzie szyjnym wewnętrznym wpływa do żylnej zatoki jamistej i prowadzi do okulistycznego nadciśnienia żylnego i pulsowania, które są charakterystycznymi cechami CCF.
Przypadek zmniejszonej ostrości wzroku albo utraty wzroku z powodu CCF był zrelacjonowany by wahać się między 29% a 63% .Mechanizm wizualnego upośledzenia od CCF jest związany z generowaniem okulistycznego żylnego nadciśnienia , które prowadzi do stagnacji-przepływu anoksji powodującej niedokrwienie nerwu wzrokowego. Mechaniczna kompresja nerwu wzrokowego spowodowana albo przez podwyższone ciśnienie wewnątrzgałkowe albo przez rozciągniętą zatokę jamistą może również prowadzić do neuropatii wzrokowej. Szybka diagnoza i interwencja są kluczowe we wszystkich CCF pacjentach by zapobiec nieodwracalnemu uszkodzeniu wizji.
Objawy/Symptomy
Pacjenci z bezpośrednimi CCF często przedstawiają ostro z klinicznymi znakami i symptomami , które są bardziej surowe niż z pośrednimi CCF. Do najczęstszych objawów bezpośrednich CCF należą: nagłe wystąpienie podwyższonego ciśnienia śródgałkowego, obrzęk żył spojówki, chemoza i sińce oczodołowe. Wysokoprzepływowa bezpośrednia przetoka CCF może również powodować postępującą pulsującą proptozę. Pacjenci z CCF często zgłaszają bóle głowy, pogorszenie ostrości wzroku i diplopię. CCF mogą skutkować neuro-oftalmologicznymi komplikacjami włączając oftalmoplegię i porażenia nerwów czaszkowych.
W jednym retrospektywnym badaniu 11 traumatycznych przetok CC, najczęstszymi klinicznymi objawami były: proptoza, rozszerzone naczynia spojówkowe i bulgotanie oczodołu, wszystkie z nich występowały u 100% pacjentów. Drugim najczęstszym objawem klinicznym była chemoza spojówek, występująca u 10 pacjentów. Ośmiu z 11 pacjentów miało porażenie nerwu szóstego, 5 miało porażenie nerwu trzeciego, a 5 miało porażenie nerwu czwartego. Uszkodzenie źrenicy eferentnej wtórne do porażenia nerwu trzeciego występowało u 5 pacjentów. Mniej wspólne ustalenia zawierały podwyższone ciśnienie wewnątrzgałkowe (3 pacjentów), utratę wzroku (2 pacjentów), obrzęk tarczy nerwu wzrokowego (2 pacjentów), i rozszerzone naczynia siatkówki (4 pacjentów) .
Obrazowanie/Traktowanie/Zarządzanie
Angiografia mózgowa jest uważana za złoty standard dla diagnozowania CCF. Nieinwazyjne metody obrazowania takie jak angiografia tomografii komputerowej i angiografia rezonansu magnetycznego mogą pomóc w postawieniu wstępnej diagnozy CCF, ale nie potwierdzają definitywnie jego obecności.
Zachowawcze postępowanie, takie jak zewnętrzny ręczny ucisk ipsilateralnej szyjnej tętnicy szyjnej kilka razy dziennie przez 4-6 tygodni, może być skuteczne w leczeniu pośrednich CCF o niskim przepływie. Wykazano, że u 20-60% pacjentów z pośrednimi CCF dochodzi do samoistnego ustąpienia przetoki. Gdy stosowane jest leczenie zachowawcze, ważna jest ścisła obserwacja z seryjnym badaniem wzroku, pomiarem ciśnienia wewnątrzgałkowego i badaniem fundoskopowym. Jednakże, postępowanie zachowawcze jest często nieskuteczne w leczeniu bezpośredniego CCF o dużym przepływie.
Wewnątrznaczyniowe zamknięcie przetoki jest głównym celem leczenia bezpośredniego CCF. Zwijanie albo użycie płynnych środków embolicznych były dominującymi metodami obliteracji CCFs. Nieadhezyjne płynne środki embolizujące, takie jak kopolimer etylenu z alkoholem winylowym (Onyx®), pokazały pewne zalety w porównaniu z cewkami. Płynny środek embolizujący może być wstrzykiwany wolniej i bardziej celowo ze względu na jego właściwości stopniowej polimeryzacji, co minimalizuje potrzebę wielokrotnego podawania. Jednak płynne środki embolizujące głęboko penetrują naczynia i mogą powodować powikłania, takie jak zakrzepica poembolizacyjna i obrzęk, skutkujące przejściowym niedokrwieniem nerwów czaszkowych. Wykazano, że łączne zastosowanie cewek i płynnych środków embolizujących jest skuteczną metodą leczenia CCF. W jednym badaniu, leczenie 16 pacjentów z bezpośrednim CCF używającym połączonej koilingu i środka embolizującego wykazało pomyślną okluzję wszystkich CCF z rozwiązaniem klinicznych symptomów i nie pogorszeniem czaszkowej neuropatii podczas okresu obserwacji 33 miesięcy .
EPIDEMIOLOGIA LUB ETIOLOGIA |
ZNACZENIA
|
SYMPTOMY |
TREATMENT/MANAGEMENT |