Wprowadzenie
Studenci studiujący badania audiologiczne rozpoczynają pracę w klinice z różnym stopniem kompetencji w zakresie interpretacji wyników testu akustycznego progu odruchowego (ART). Jeśli student klinicysta zagubi się w labiryncie prawych i lewych, ipsilateralnych i kontralateralnych „pudełek” – często związanych z dość powszechną, ale raczej upiorną tabelą 2×2 ART, wówczas szybkość kliniczna może być zagrożona, ponieważ student próbuje przypomnieć sobie związek pomiędzy lokalizacją patologii a zapamiętanymi tabelami. W niniejszym poradniku omówiono podstawy interpretacji wzorca ART za pomocą przejrzystego, prostego modelu, który może być wykorzystywany jako narzędzie nauczania/uczenia się dla opiekunów i studentów. Model ten jest również przedstawiony w odniesieniu do tradycyjnej tabeli 2×2 w celu porównania. Studenci powinni być świadomi, że rzeczywiste struktury anatomiczne i „życiowe” interpretacje kliniczne są bardziej złożone niż te pokazane na tym prostym modelu, ale ten samouczek ma być przystępnym wprowadzeniem. Poniżej znajduje się sześć informacji wprowadzających, a następnie ilustrowany przewodnik krok po kroku do prostej interpretacji ART.
Po trzecie, słowo ipsilateralny (ipsi) oznacza „tę samą stronę”, a kontralateralny (contra) oznacza „stronę przeciwną”. Terminy te odnoszą się do miejsca, w którym mierzony jest ART w stosunku do miejsca, w którym prezentowany jest głośny dźwięk. Jeśli ART jest mierzona po tej samej stronie, po której prezentowany jest głośny dźwięk, jest to ART ipsilateralna. Jeśli sygnał jest mierzony po stronie przeciwnej do tej, po której prezentowany jest głośny dźwięk, mamy do czynienia z ART kontralateralnym. Dodatkowo można to zapamiętać w następujący sposób: jeśli ton jest prezentowany po stronie sondy, mamy do czynienia z ART ipsilateralnym. Jeśli ton jest prezentowany po stronie słuchawki, mamy do czynienia z ART kontralateralnym.
Ponadto, „prawe” i „lewe” w testach ART odnoszą się do ucha, które jest stymulowane przez głośny dźwięk. Jeśli sygnał dociera do prawego ucha, a pomiar ART dokonywany jest w prawym uchu, mamy do czynienia z prawostronnym ipsilateralnym ART. Jeśli sygnał dociera do prawego ucha, a pomiar ART dokonywany jest w uchu lewym, mówi się o prawym kontralateralnym ART. Należy pamiętać, że niektórzy audiolodzy odwracają tę zasadę i stosują niestandardową metodę, co może być mylące (patrz Emanuel (2004), aby uzyskać więcej szczegółów).
Po piąte, wzór odpowiedzi może sugerować miejsce zmiany, ale inne testy są niezbędne do potwierdzenia. Można podejrzewać, ale nie można zdiagnozować miejsca zmiany wyłącznie na podstawie wyników badania ART.
Po szóste, komercyjnie dostępne mostki diagnostyczne do badania ART są zdolne do wytwarzania bodźców o wysokiej intensywności (np. 120 dB HL i więcej) i w literaturze istnieje dokumentacja, że badanie ART może spowodować trwałą utratę słuchu i szumy uszne (np. Hunter, Ries, Schlauch, Levine, & Ward, 2000). Mimo, że niektórzy autorzy zalecają maksymalny poziom prezentacji 110 dB SPL (Wilson & Margolis, 1999), nie istnieją żadne normy określające bezpieczny poziom prezentacji bodźców o czystym tonie. OSHA (1983) zaleca limit 115 dBA dla krótkotrwałego hałasu, ale czysty ton powoduje większą ilość energii skoncentrowanej na mniejszej powierzchni błony bębenkowej w porównaniu z hałasem. Ponadto, niektóre osoby są wyjątkowo wrażliwe na skutki głośnych dźwięków. Dlatego też klinicyści powinni zachować ostrożność podczas prezentacji głośnych dźwięków, jak również zapoznać się z literaturą na ten temat.
Mając na uwadze te sześć informacji, studenci są gotowi do przejścia do modelu ART.
Model progu odruchu akustycznego (ART)
Rycina 1 przedstawia model drogi odruchu akustycznego. Nie ma on prawie żadnego podobieństwa do rzeczywistych struktur anatomicznych, które są niezwykle małe, trójwymiarowe i znacznie bardziej złożone pod względem projekcji nerwowych. Jednakże, rysunek ten ilustruje główne drogi ART i większość kluczowych struktur.
Rysunek 1. Prosty model drogi odruchu akustycznego. Akronimy są następujące: ME = ucho środkowe, IE = ucho wewnętrzne, VIII = nerw przedsionkowo-ślimakowy, CN = jądro ślimakowe, SOC = kompleks oliwkowy górny, VII = nerw twarzowy. Uwaga: (1) dwie struktury w ponsie (SOC i jądro VII) są pokazane razem dla uproszczenia. W rzeczywistości są one oddzielnymi strukturami. (2) Gałąź nerwu twarzowego kończy się na mięśniu strzemiączkowym, a strzemiączko jest pokazane w kształcie strzemiączka. (3) Niektóre projekcje nerwów są pominięte dla uproszczenia.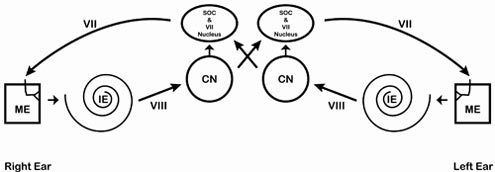
Wyobraź sobie najpierw normalne prawe ucho i prześledź drogę głośnego sygnału. Sygnał wchodzi do prawego ucha, wędruje przez ucho zewnętrzne, środkowe (ME) i wewnętrzne (IE), wzdłuż nerwu VIII, do pnia mózgu. Po dotarciu do pnia mózgu sygnał dociera najpierw do jądra ślimakowego (CN). Stąd sygnał wędruje do prawego i lewego kompleksu oliwkowego górnego oraz do prawego i lewego jądra nerwu twarzowego (VII). Sygnał jest wysyłany z obu jąder nerwu twarzowego do obu nerwów twarzowych (VII), co powoduje skurcz obu mięśni strzemiączkowych. W ten sposób obie kości strzemiączka zostają wyciągnięte na zewnątrz i w dół, w kierunku oddalonym od ucha wewnętrznego. Działanie to utrudnia przepływ energii przez ucho środkowe (wzrost impedancji/zmniejszenie admitancji). Najniższy poziom intensywności, przy którym ten skurcz jest mierzalny, to ART.
Cztery kategorie odruchów
Podkreślone na czerwono (ucho prawe) i niebiesko (ucho lewe) na poniższych czterech schematach są drogami, którymi podąża sygnał dla drogi prawej ipsilateralnej (Rysunek 2), prawej kontralateralnej (Rysunek 3), lewej ipsilateralnej (Rysunek 4) i lewej kontralateralnej (Rysunek 5).
Rycina 2. Prawy szlak ipsilateralny.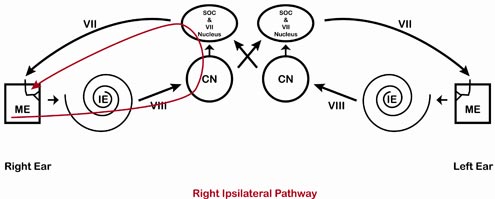
Rysunek 3. Prawy szlak kontralateralny.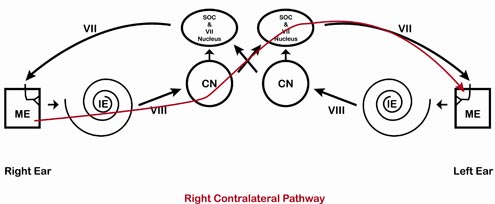
Rysunek 4. Lewy szlak ipsilateralny.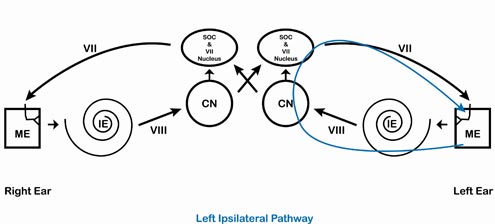
Rysunek 5. Lewa droga kontralateralna.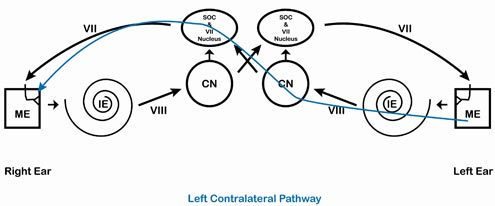
Informacje z tego modelu ART można przełożyć na tradycyjną tabelę 2 x 2 ART (Tabela 1), aby ułatwić porównanie z innymi podręcznikami. W przypadku normalnego ucha, przy normalnych poziomach głośności, ART powinna wynosić od 500 do 2000 Hz. W tym celu w tabelce należy wpisać: „Normalny” (N), „Obecny” (P) lub „W granicach normy” (WNL). Dokładny sposób zapisu będzie zależał od ośrodka klinicznego. W pozostałej części tego poradnika będzie używana nazwa Normal (N). Wartości normatywne można znaleźć w wielu źródłach (np. Gelfand, Schwander, & Silman, 1990; Silman & Gelfand, 1981; różne podręczniki audiologii) i nie będą one tutaj omawiane. Mając na uwadze model normalny i tabelę 2×2, zbadajmy, co dzieje się z wzorcem ART w przypadku różnych patologii słuchowych.
Tabela 1. Obustronnie prawidłowe wyniki ART. 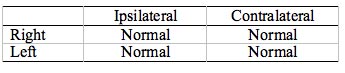
Patologia ślimakowa
Wyobraźmy sobie najpierw patologię prawego ślimaka. Sygnał będzie miał wpływ na ART, gdy uszkodzenie ślimaka osiągnie pewien stopień. Dla ślimakowego ubytku słuchu z progiem przewodzenia powietrznego poniżej około 50 dB HL, ART powinien przypominać normalne ucho. Wraz ze wzrostem progu słyszenia, wzrasta prawdopodobieństwo wystąpienia podwyższonego lub nieobecnego odruchu.
Zauważ na rycinie 6, że patologia prawego ślimaka jest zaznaczona. Każda ścieżka, która przecina uszkodzony obszar będzie dotknięta przez patologię ślimaka. Tak więc ART będzie nieobecny lub podwyższony za każdym razem, gdy sygnał jest prezentowany w prawym uchu, niezależnie od tego, gdzie jest mierzony. Sygnał docierający do normalnego lewego ucha nie będzie zaburzony, więc ART będą obecne dla bodźców docierających do lewego ucha. Tak więc wzorzec podwyższonych/nieobecnych odpowiedzi po prawej stronie (zarówno ipsilateralnej jak i kontralateralnej) i obecnych/normalnych odpowiedzi po lewej stronie (zarówno ipsilateralnej jak i kontralateralnej) będzie wzorcem związanym z patologią ślimaka po prawej stronie. Tabela 2 pokazuje to odkrycie w standardowej tabeli ART.
Rysunek 6. Patologia ślimaka, prawe ucho. Zauważ, że prawe ipsilateralne i prawe kontralateralne ART są podwyższone/nieobecne, a lewe ipsilateralne i lewe kontralateralne ART są obecne.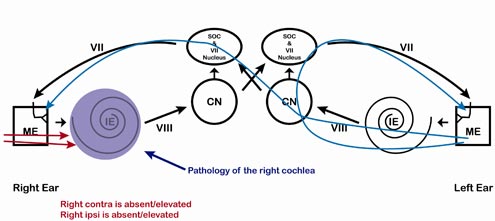
Tabela 2. Patologia ślimaka, ucho prawe. Kiedykolwiek ton dociera do lewego ucha, ART jest obecny/normalny. Kiedy ton dociera do prawego ucha, ART jest podwyższony lub nieobecny. Zauważ, że nieprawidłowe odpowiedzi są zlokalizowane w tym samym rzędzie (oba w prawym uchu).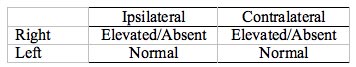
Patologia nerwu przedsionkowo-ślimakowego
Patologia nerwu przedsionkowo-ślimakowego (VIII) (Rysunek 7, Tabela 3) skutkowałaby tym samym wzorcem, co patologia ślimaka; jednakże jest o wiele bardziej prawdopodobne, że ART będą nieobecne lub niezwykle podwyższone w porównaniu z patologią ślimaka. Podwyższony/nieobecny ART, który nie zgadza się z ubytkiem słuchu (ponownie, skonsultuj wartości normatywne) jest powodem do podejrzenia patologii ślimaka. Należy pamiętać, że ART powinien być testowany w połączeniu z innymi metodami diagnostyki różnicowej, ponieważ nie jest to test doskonały. Na przykład, w analizie opublikowanych badań, Turner, Shepard i Frazer (1984) stwierdzili 73% czułość i 90% specyficzność dla przewidywania nerwiaka akustycznego (bardziej poprawnie nazywanego schwannoma przedsionkowego) przy użyciu ART, tak więc jest dużo miejsca na błędy w tym teście.
Rysunek 7. Patologia nerwu przedsionkowo-ślimakowego, prawa strona. Zauważ, że prawy ipsilateralny i prawy kontralateralny ART są nieobecne/podwyższone, a lewy ipsilateralny i lewy kontralateralny ART są obecne/normalne.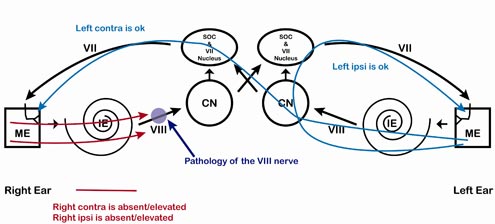
Tabela 3. Patologia nerwu VIII, ucho prawe. Kiedykolwiek ton dociera do lewego ucha, ART jest w normie. Kiedykolwiek ton dociera do prawego ucha, ART jest podwyższony/nieobecny. Wzorzec ART jest identyczny z wzorcem ślimakowym, ale jest bardziej prawdopodobne, że reakcja jest nieobecna w przypadku patologii nerwu przedsionkowo-ślimakowego lub niezwykle podwyższona w porównaniu z wartościami normatywnymi dla ubytku słuchu w ślimaku.
Patologia nerwu twarzowego
Patologia nerwu twarzowego powoduje wyraźny wzorzec ART; w szczególności, brak ART, gdy ART jest mierzony po stronie dotkniętej chorobą (Rysunek 8, Tabela 4). Ten sam wzorzec można zaobserwować w przypadku problemu z unerwieniem mięśnia strzemiączkowego, dysfunkcji mięśnia strzemiączkowego lub rozłączenia pomiędzy mięśniem strzemiączkowym a strzemiączkiem. Często patologia nerwu twarzowego jest związana z innymi objawami zajęcia nerwu twarzowego, w tym opadaniem twarzy lub porażeniem nerwu VII w wywiadzie (np. porażenie Bella).
Ryc. 8. Patologia nerwu twarzowego, prawa strona. Zauważ, że wszystko, co jest mierzone po prawej stronie, będzie dotknięte. Obejmuje to prawą ipsilateralną i lewą kontra.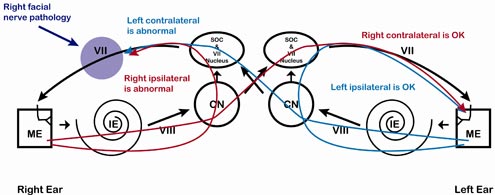
Tabela 4. Patologia nerwu twarzowego, prawa strona. Kiedykolwiek ART jest mierzony w prawym uchu (prawe ipsilateralne i lewe kontralateralne) jest nieobecny. Zauważ, że nieobecne odpowiedzi znajdują się w przeciwległych rogach pola.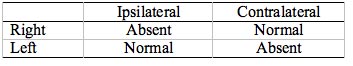
Patologia ucha środkowego
Patologia ucha środkowego wpływa na sygnał „przychodzący i wychodzący”. W bardziej użytecznych terminach, patologia ucha środkowego może zmniejszyć intensywność sygnału wchodzącego do ucha i może zakłócić zdolność do pomiaru ART. Rysunek 9 przedstawia lokalizację patologii, a Tabele 5 i 6 ilustrują dwa przykłady możliwych wzorców ART dla patologii ucha środkowego. Tabela 5 przedstawia łagodniejszy stan powodujący podwyższenie ART, natomiast Tabela 6 przedstawia cięższy stan, taki jak obserwowany w przewlekłym zapaleniu ucha środkowego, w którym cała jama ucha środkowego jest wypełniona płynem. Patologie ucha środkowego mogą również powodować dziwaczne odpowiedzi ART, takie jak zapis ART, który odchyla się w kierunku przeciwnym do normalnego, co można zaobserwować w patologiach usztywniających, takich jak otoskleroza, lub pulsowanie na ART, które może być wynikiem masy rosnącej przez dolną ścianę tympanonu (jama ucha środkowego). W niniejszym artykule nie zostaną omówione te bardziej zaawansowane wyniki badania ART.
Ryc. 9. Patologia ucha środkowego, prawa strona. Należy zauważyć, że wszystko, co przechodzi przez prawe ucho lub jest mierzone w prawym uchu może być dotknięte, w zależności od stopnia zaawansowania patologii.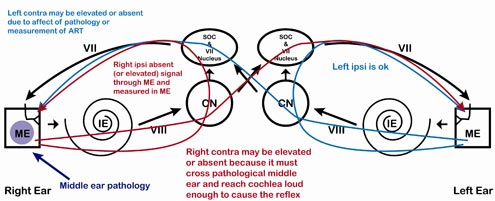
Tabela 5. Łagodna patologia ucha środkowego, ucho prawe. ART może mieć wpływ na sygnały podróżujące przez prawe ucho (prawe ipsilateralne, prawe kontralateralne) lub sygnały mierzone w prawym uchu (prawe ipsilateralne, lewe kontralateralne).
Tabela 6. Ciężka patologia ucha środkowego, ucho prawe. ART będzie nieobecny dla sygnałów podróżujących przez prawe ucho i sygnałów mierzonych w prawym uchu. Lewe ipsilateralne będą nienaruszone.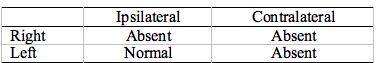
Wewnątrzosiowa patologia pnia mózgu
To jest punkt, w którym podstawowa interpretacja wzorca ART jest mniej prosta. „Podręcznikowa” patologia wewnątrzosiowego pnia mózgu (Rysunek 10) powoduje brak odruchów kontralateralnych i obecne odruchy ipsilateralne (Tabela 7), ale, jak mówi przysłowie, bardzo niewielu pacjentów czyta podręczniki przed przyjściem do kliniki. Ten sam wzorzec braku odruchów kontralateralnych można również zaobserwować w przypadku testowania ART przy użyciu nadusznych poduszek słuchawkowych u pacjentów z obustronnie zapadającymi się przewodami słuchowymi; dlatego też należy zachować ostrożność w przypadku pacjentów z niezwykle małymi lub wąskimi, szczelinowatymi przewodami słuchowymi.
Ryc. 10. Mała wewnątrzosiowa patologia pnia mózgu. Klasycznym odkryciem jest brak odpowiedzi kontralateralnych, ale może to być również widoczne z obustronnymi zapadającymi się kanałami usznymi. Jedna lub obie odpowiedzi ipsilateralne mogą być również brakujące, w zależności od dokładnej lokalizacji.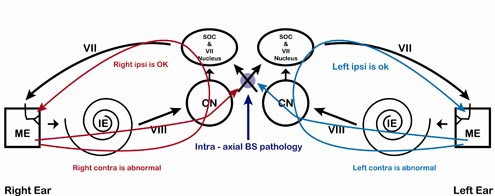
Tabela 7. Mała patologia wewnątrzosiowa pnia mózgu (mała). Nieobecne wszystkie kontralateralne ART. Wszystkie ipsilateralne ART są obecne. Jest to „podręcznikowy” wzorzec, który w rzeczywistości będzie się różnił w zależności od dokładnej lokalizacji i struktur, które są uciskane.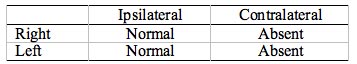
W rzeczywistej praktyce, ART związane z patologią wewnątrzosiową pnia mózgu będą się ogromnie różnić w zależności od tego, gdzie dokładnie znajduje się patologia i jak jest duża. Ponieważ struktury pnia mózgu są bardzo małe, niewielka patologia wewnątrzosiowa może powodować nacisk na wiele struktur, powodując obustronny wpływ ART. Rysunek 11 i Tabela 8 ilustrują wyniki ART dla większej patologii wewnątrzosiowej.
Rysunek 11. Większa patologia wewnątrzosiowa pnia mózgu. W zależności od lokalizacji, wielkości i stopnia kompresji otaczających struktur, niektóre lub wszystkie odpowiedzi będą nieobecne. Ze względu na dużą liczbę jąder zlokalizowanych w ponsie można spodziewać się również innych niesłuchowych objawów neurologicznych.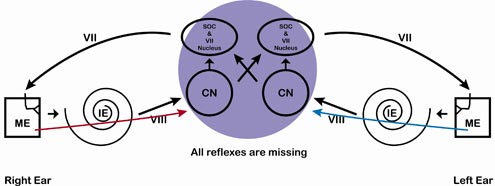
Tabela 8. Duża patologia wewnątrzosiowa pnia mózgu. Nieobecne są wszystkie tętnice, ale to najmniejsze zmartwienie tej osoby. Przewiduje się wystąpienie znaczących objawów neuronów niesłyszących.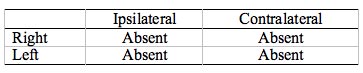
Patologia zewnątrzosiowa pnia mózgu
Patologia zewnątrzosiowa pnia mózgu może powodować różnorodne wzorce ART w zależności od wielkości i lokalizacji zmiany. Zmiana może naśladować patologię przedsionkowo-ślimakową (nerw VIII) lub może naśladować patologię wewnątrzosiową, lub może naśladować patologię nerwu twarzowego lub może mieć dziwaczny wzór w zależności od wielkości i lokalizacji. Zauważ na Rysunku 12, że ścieżka ART będzie zależała od lokalizacji.
Rysunek 12. Pozaosiowa patologia pnia mózgu może skutkować niezliczoną liczbą wzorów ART, w zależności od rozmiaru i lokalizacji.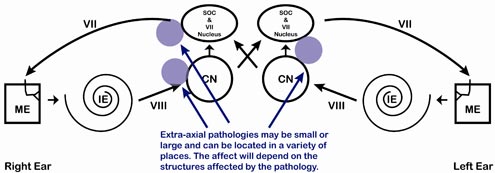
Rozwiązywanie problemów za pomocą wzorów ART
Następująca metoda może być wykorzystana do nauczania studentów klinicystów interpretacji ART. Aby określić uszkodzoną ścieżkę, poproś studenta, aby zaczął od modelu ART (Rycina 1) i naszkicował ścieżki dla ART, które są prawidłowe. Po uzyskaniu indywidualnych ART pacjenta, patologia powinna być zlokalizowana w obszarze, który nie jest podświetlony.
Na przykład, zbadaj wyniki ART z Tabeli 9a i 9b (zauważ, że będziesz musiał zsyntetyzować wyniki z trzech częstotliwości, jak w 9a, w jedno ogólne podsumowanie, jak w 9b). Poproś ucznia, aby określił, gdzie zlokalizowana jest patologia. Zamiast przywoływać zapamiętane tabele, poproś studenta, aby prześledził drogę za pomocą modelu w celu zrozumienia ścieżek.
Tabela 9. (a) Przykładowe wyniki ART dla 500 – 2000 Hz i (b) Tabela podsumowująca.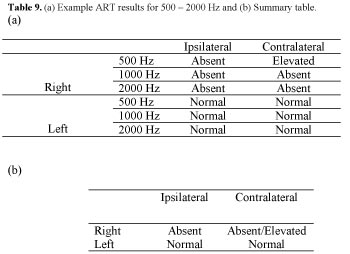
Rysunek 13. Przykładowa ścieżka prześledzona na modelu ART. Zauważ, że w każdym przypadku, gdy sygnał wchodzi do lewego ucha, odruch jest obecny, a w każdym przypadku, gdy sygnał wchodzi do prawego ucha, sygnał jest nieobecny.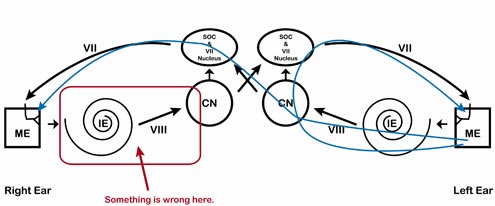
Podkreśl uczniowi, że zgodnie z rysunkiem 13, ART brakuje zawsze, gdy sygnał wchodzi do prawego ucha, ale jest obecny zawsze, gdy sygnał wchodzi do lewego ucha. Dzieje się tak niezależnie od tego, gdzie mierzony jest sygnał. Dlatego ARTs wskazują na problem gdzieś wzdłuż prawej ścieżki. Aby określić dokładną lokalizację wzdłuż prawego szlaku, konieczne jest przeprowadzenie dalszych badań. Poproś studenta, aby określił, czy poziomy ART są zgodne z patologią ślimakową lub ślimakowo-ślimakową w oparciu o opublikowane dane normatywne. Zaznacz, że jako lekarze klinicyści musimy połączyć wyniki z całego zestawu testów audiologicznych, aby wydać odpowiednie zalecenia dotyczące dalszych testów, skierowania do lekarza, wzmocnienia itp. Zawsze pamiętaj, zarówno podczas nauczania ART jak i przeprowadzania testów ART, że ART nie są przeznaczone do stosowania samodzielnie, ale jako część baterii testów pomagających w procesie oceny.
Emanuel, D.C. (2004, wrzesień/październik). Ucho sondy czy ucho bodźca? Jak audiolodzy podają progi kontralateralnych odruchów akustycznych. Audiology Today, 36.
Gelfand, S. A., Schwander, T., & Silman, S. (1990). Acoustic Reflex Thresholds in Normal and Cochlear-Impaired Ears: Effects of no-response rates on 90th percentiles in a large sample. Journal of Speech and Hearing Disorders, 55, 198-205.
Hunter, L. L., Ries, D. T., Schlauch, R. S., Levine, S. C., & Ward, W. D. (1999). Safety and clinical performance of acoustic reflex tests. Ear & Hearing, 20, 506-514.
OSHA (1983). Instrukcja OSHA CPL 2-2.35, 9 listopada 1983. Wytyczne dotyczące egzekwowania przepisów dotyczących hałasu. Occupational Safety and Health Administration, U.S. Department of Labor, Washington, DC.
Silman, S., & Gelfand, S. A. (1981). The relationship between magnitude of hearing loss and acoustic reflex threshold levels. Journal of Speech & Hearing Disorders, 46, 312-316.
Turner, R. G., Shepard, N.T., & Frazer, G. J. (1984). Clinical performance of audiological and related diagnostic tests. Ear & Hearing, 5, 187-194.
Wilson, R. H., & Margolis, R. H. (1999). Pomiary odruchów akustycznych. In Musiek, F.E., & Rintlemann, W.F. (Eds.). Contemporary Perspectives in Hearing Assessment. Boston: Allyn & Bacon, 131-165.
.