


![]()
Un contexte important
La réserve ovarienne d’une femme fait référence à la fois à la quantité et à la qualité de ses ovules, et une réserve ovarienne diminuée signifie que l’un ou l’autre de ces facteurs, ou les deux, sont en déclin.
Surprenamment, les femmes ont le plus d’œufs (ovocytes) au moment où elles peuvent le moins les utiliser, avant la naissance en tant que fœtus de 20 semaines. Après la naissance, ce pool d’ovocytes diminue jusqu’à ce qu’il en reste très peu au moment de la ménopause. Le test de réserve ovarienne spécifique à la quantité d’ovocytes disponibles consiste en des tests biochimiques et ultrasonographiques qui représentent un instantané de la position d’une femme sur ce continuum. Il est essentiel de disposer d’une évaluation précise du potentiel reproductif pour planifier une grossesse, que l’on ait recours ou non à des techniques de reproduction avancées (TRA). Lorsque l’on procède à une PMA, le test de réserve ovarienne dicte les protocoles de stimulation afin d’éviter des résultats indésirables, comme l’annulation du cycle ou l’hyperstimulation ovarienne. Dans cet article, nous explorerons les tests disponibles, leur applicabilité et leurs pièges, et la meilleure façon de discuter avec les patientes du résultat.
En ce qui concerne la qualité des ovocytes, les millions d’ovules qui représentent le pool d’ovocytes d’une femme sont dormants pendant des années, arrêtés dans la méiose (division cellulaire pour les cellules sexuelles). La prochaine fois que ces ovocytes sont réactivés et que la méiose reprend, c’est après la sélection au sein du follicule dominant, au moment de l’ovulation avec la poussée de l’hormone lutéinisante (LH). Ainsi, au moment où les ovocytes sont censés reprendre la division cellulaire, ils peuvent avoir été interrompus au milieu de la division cellulaire pendant 13 ans, voire plus de 40 ans. La division cellulaire est un processus qui nécessite une quantité importante d’énergie. Au fur et à mesure que les ovocytes vieillissent, la machinerie cellulaire indispensable à une division cellulaire efficace s’affaiblit également. Par conséquent, les ovocytes vieillissants peuvent ne pas répondre aussi bien que les ovules plus jeunes une fois qu’ils sont recrutés à partir de l’approvisionnement d’origine. Ces ovocytes plus âgés sont moins efficaces pour achever correctement la division cellulaire méiotique et présentent donc un risque accru d’aneuploïdie (un nombre anormal de chromosomes dans l’embryon, qui est souvent létal). C’est souvent la cause du déclin exponentiel de la fertilité et de l’augmentation des taux de fausses couches observés chez les femmes qui tentent de concevoir à un âge avancé de leur vie reproductive. Ce déclin de la capacité de l’ovocyte à accomplir la méiose sans erreur est le reflet de la « qualité » de l’ovocyte et, à part l’âge des femmes, il n’existe aucun moyen d’évaluer les chances d’erreur méiotique de l’ovocyte.
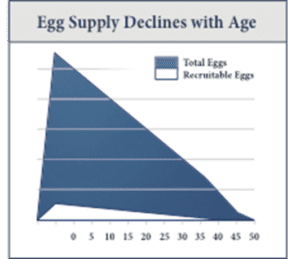
En ce qui concerne la quantité, le taux de déplétion folliculaire varie considérablement d’une femme à l’autre. L’âge chronologique est un facteur important lors du conseil aux patientes en infertilité, mais il est important de noter que deux femmes appariées en âge peuvent avoir des niveaux de réserve ovarienne très différents. Bien que certains choix de mode de vie, tels que le tabagisme, les traumatismes liés à une intervention chirurgicale ou à une radiothérapie/chimiothérapie, puissent être préjudiciables aux ovocytes, l’exercice et une alimentation saine sont importants, mais pas nécessairement protecteurs. Le fait qu’une femme active et en forme dans la quarantaine puisse encore avoir une réserve ovarienne diminuée démontre la réalité inéluctable du vieillissement ovarien.
La réserve ovarienne diminuée (DOR) est un terme utilisé pour indiquer que la diminution du pool d’ovocytes a atteint un niveau dans lequel elle nuit à la fertilité. La DOR se produit même chez les femmes ayant des cycles menstruels réguliers. Les personnes diagnostiquées comme présentant une DOR peuvent être informées qu’elles auront une réponse plus faible aux médicaments stimulants, un taux d’annulation plus élevé et des chances de grossesse plus faibles après un cycle de FIV qu’une femme du même âge dont le test de réserve ovarienne est normal.
Bien qu’il serait utile que le test de réserve ovarienne reflète à la fois la qualité et la quantité des ovocytes qui restent (et qui sont disponibles pour cette patiente particulière), il existe une association plus forte entre les résultats des tests et la quantité d’ovocytes disponibles, et non leur qualité ou leur compétence. Les recherches sur la valeur prédictive des tests existants sont principalement menées dans le cadre d’une population à haut risque, c’est-à-dire les personnes qui se présentent dans les centres d’infertilité, et il convient d’être prudent lors de l’extrapolation de ces résultats à un groupe à faible risque, comme les femmes qui n’ont pas été diagnostiquées comme subfertiles. L’applicabilité des résultats devrait donc surtout guider les cliniciens sur les résultats attendus pendant les cycles de PMA, par exemple, la réponse aux médicaments stimulants, l’annulation éventuelle du cycle et les chances de grossesse après un cycle de traitement. Ils sont moins fiables lorsqu’ils sont utilisés pour prédire la probabilité d’une grossesse naturelle ou le moment de la ménopause. De plus, aucun test n’est prédictif du potentiel reproductif et les antécédents médicaux et le tableau clinique de la patiente doivent toujours être pris en compte lors de l’interprétation des résultats.
Test de la réserve ovarienne
Historiquement, un taux d’hormone folliculo-stimulante (FSH) au jour 2-4 du cycle était utilisé comme « étalon-or » du test de la réserve ovarienne. La FSH est produite par l’hypophyse et est une hormone importante nécessaire à la croissance des follicules, en particulier des petits follicules. Lorsqu’un follicule se développe, il produit de l’estradiol (E2) et de l’inhibine B, et l’augmentation de ces hormones diminue la libération de FSH par l’hypophyse. Ainsi, des niveaux adéquats d’E2 et d’inhibine B en début de follicule maintiennent la FSH à des niveaux normaux. Les taux d’E2 et de FSH étant inversement proportionnels, des taux d’E2 plus faibles indiqueraient à l’hypophyse d’augmenter la production de FSH. Par conséquent, il est important de mesurer également le taux d’E2 lors du dosage de la FSH pour s’assurer que le taux d’E2 n’est pas élevé (>60-80 pg/ml), ce qui aurait pour effet d’abaisser faussement la FSH. À mesure que les femmes vieillissent, la quantité et la qualité des follicules qu’elles produisent diminuent. Un follicule de mauvaise qualité (ou une réduction du nombre de follicules) entraîne un taux d’E2/inhibine B pas assez élevé pour fournir un retour négatif à l’hypophyse afin de réduire la production de FSH, qui est donc sécrétée en excès. Par conséquent, des taux élevés de FSH au jour 2-4 peuvent être un indicateur d’une diminution de la réserve ovarienne. Un taux de FSH >10 mIU/ml, selon les 2e normes internationales de l’Organisation mondiale de la santé (OMS), est considéré comme un signe de réserve ovarienne diminuée. Cependant, la FSH seule semble être une mesure limitée de la réponse ovarienne. Sa spécificité et sa sensibilité varient dans la littérature, et elle est un mauvais prédicteur de grossesse et de naissance vivante, en particulier chez les jeunes patientes (<35 ans). Par conséquent, la plupart des cliniciens ne se fient pas uniquement à ce niveau lorsqu’ils conseillent leurs patientes.
Une mesure dynamique de la réserve ovarienne, qui a été utilisée dans le passé mais qui n’est plus largement utilisée, est le test de provocation au citrate de clomifène (CCCT). Les femmes qui subissent ce test ont un taux d’E2 et de FSH prélevé au jour 2-4 de leur cycle menstruel. Ensuite, 100 mg de citrate de clomifène sont pris par voie orale les jours 5 à 9, et un taux de FSH est mesuré le jour 10. Ce test a été qualifié de « test de stress » pour les ovaires car il peut montrer comment les ovaires réagissent à la stimulation et révéler des DOR plus subtils qui peuvent être dissimulés par un test statique/un seul niveau. Ce test est en fait un essai biologique de la réponse à l’inhibine B du follicule. Le citrate de clomifène bloque le retour négatif des œstrogènes vers l’hypophyse et l’hypothalamus, mais l’inhibine B produite par les follicules n’est pas bloquée par le citrate de clomifène et est toujours reconnue par le cerveau. Dans un test CCCT normal, avec une réponse suffisante à l’inhibine B, la FSH mesurée lors de l’analyse sanguine du 10e jour devrait encore être supprimée pour atteindre les niveaux normaux attendus au 3e jour. Récemment, cependant, d’autres méthodes sont de plus en plus utilisées par rapport à ce test, car certains estiment que le test de FSH seul ne présente qu’un avantage minime ou modéré (s’il en présente) et qu’il n’est pas nécessairement rentable. Par conséquent, certains centres choisissent d’utiliser ce test pour les patientes chez qui ils soupçonnent une faible réponse à la stimulation (plus de 35 ans, par exemple) alors que d’autres n’utilisent pas du tout ce test.
L’hormone anti-mullerienne (AMH) commence à émerger comme la mesure préférée de la composante quantitative de la réserve ovarienne. L’AMH est une hormone sécrétée par les cellules de la granulosa qui entourent les premiers petits follicules (jusqu’à 4 mm) de l’ovaire. Les niveaux normaux sont propres à chaque laboratoire, mais beaucoup utilisent >1,0 ng/ml comme seuil. L’expression de l’AMH n’est pas gonadotrope-dépendante, elle peut donc être prélevée à tout moment du cycle menstruel. Les niveaux atteignent leur maximum à 25 ans et diminuent avec l’âge (à l’inverse de la FSH), un niveau <1,0 mg/ml indiquant une réserve ovarienne diminuée et des niveaux très bas peuvent être observés environ 5 ans avant la ménopause. Des taux élevés d’AMH ont également une utilité clinique, car ils suggèrent une réponse ovarienne robuste, et il a été démontré qu’ils sont corrélés à un risque accru de syndrome d’hyperstimulation ovarienne (SHO). L’AMH peut être utile pour prédire la réponse à la stimulation par les gonadotrophines, et éventuellement les taux de grossesse. Les données sont mitigées en ce qui concerne la valeur prédictive des taux d’AMH et des naissances vivantes, bien que certains éléments indiquent qu’elle pourrait être meilleure que les taux de FSH à cet égard. Par ailleurs, chez les femmes sans antécédents d’infertilité, une étude prospective et randomisée a montré que de faibles taux d’AMH ne permettent pas de prédire une diminution de la fécondité par rapport à celles dont les taux sont normaux. L’AMH pourrait également être utile pour évaluer le besoin de stratégies de préservation de la fertilité. Les données sur l’AMH comme étant un prédicteur fiable de la fertilité naturelle sont mitigées, cependant, des études plus importantes sont nécessaires pour élucider ce point.
Comme indiqué ci-dessus, les follicules qui deviennent dominants et ovulent ne sont que la » pointe de l’iceberg » et démontrent l’immense taux d’attrition observé avec le vieillissement humain normal. Seuls 0,1 % des ovocytes présents à la naissance parviennent à l’ovulation. Chaque mois, une petite partie des follicules (contenant des ovocytes) est prélevée dans la réserve d’ovules d’une femme dans l’espoir d’être sélectionnée pour devenir un follicule dominant. Vers le 5e-7e jour d’un cycle de 28 jours, le follicule qui possède le plus de récepteurs FSH devient dominant et les autres follicules sont réabsorbés par l’organisme. La mesure par échographie du nombre de petits follicules antraux (2-10 mm) présents au jour 2-4, c’est-à-dire avant la formation du follicule dominant, appelée compte de follicules antraux (AFC), est une mesure utile de la réserve ovarienne car on peut comprendre que plus l’offre globale d’ovules est faible, plus le nombre de follicules disponibles pour être recrutés est faible. Ce sont ces follicules qui contribuent au taux d’AMH. Il n’est donc pas surprenant que l’AFC soit fortement corrélé au taux d’AMH. Cette corrélation est confirmée par la littérature, car les femmes dont l’AFC est plus faible sont plus susceptibles d’être annulées en raison d’une mauvaise réponse aux cycles de FIV. La littérature est mitigée en ce qui concerne les limites inférieures de l’AFC, il y a un certain accord sur le fait que moins d’un BAFC de <3-6 est préoccupant.
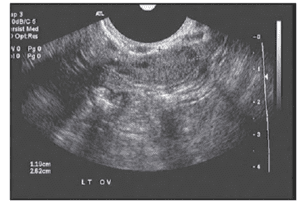
Mauvaise AFC
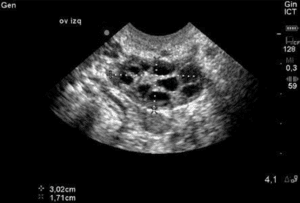
Normale/Bonne AFC
Bien qu’elles n’aient pas été bien établies avant la dernière décennie, l’AMH et l’AFC semblent émerger comme les meilleures approches pour les tests de procréation, car elles sont les plus précises pour prédire une mauvaise réponse à la FIV (mieux que la FSH). Elles permettent également de mieux prédire l’hyper-réponse et des taux élevés de l’une ou l’autre de ces substances devraient alerter le clinicien sur la possibilité d’un SHO. Bien que l’AMH semble être supérieure à la FSH pour prédire les naissances vivantes, les données sont contradictoires quant à sa capacité à prédire les taux de fausses couches.
Traitement de la DOR
Très peu d’options de traitement sont disponibles lorsqu’une femme a été diagnostiquée avec une réserve ovarienne diminuée. Une stratégie raisonnable, et abordable, consiste à conseiller à la patiente de commencer à prendre des suppléments tels que la DHEA (déhydroépiandrostérone) et le Coenzyme Q10. La DHEA fait partie d’une classe d’hormones stéroïdiennes appelées androgènes, dont le taux est maximal chez les humains au milieu de la vingtaine. La coenzyme Q10 (CoQ10) est un antioxydant que votre organisme produit naturellement pour l’utiliser à des fins de croissance et d’entretien et qui joue un rôle clé dans la fonction mitochondriale. Des données récentes suggèrent que la DHEA améliore la fonction ovarienne, augmente les chances de grossesse et, en réduisant l’aneuploïdie, diminue le taux de fausses couches. De même, des données indiquent que le Coenzyme Q10 peut non seulement aider à préserver le pool de follicules ovariens, mais aussi faciliter l’ovulation des gamètes capables de soutenir un développement normal. Parmi les autres suggestions, citons le maintien d’un mode de vie sain et l’évitement des facteurs susceptibles de nuire à la fertilité, tels qu’un IMC élevé et le tabagisme.
Historiquement, on pensait que la superovulation des patientes dont la réserve ovarienne était diminuée leur donnait les meilleures chances de grossesse au cours d’un cycle de traitement, mais un nombre croissant de recherches suggère que la « mini » ou « FIV douce » pourrait offrir des résultats similaires aux cycles de FIV conventionnels. La FIV conventionnelle consiste en l’administration d’injections hormonales externes à forte dose dans le but de développer une grande quantité d’ovocytes. Ces ovocytes sont prélevés au cours d’une intervention chirurgicale et sont ensuite fécondés avec des spermatozoïdes dans un environnement de laboratoire contrôlé. Dans le cas d’une stimulation ovarienne légère, ou mini FIV, un agent oral d’induction de l’ovulation, tel que le citrate de clomifène ou le létrozole, est initialement utilisé, suivi de l’administration d’injections à faible dose pour stimuler la croissance folliculaire. Étant donné que cette approche entraîne une diminution du nombre d’ovocytes prélevés, elle peut être réalisée sous anesthésie locale plutôt que sous anesthésie générale. Le coût est également moindre car moins d’injections sont utilisées. En comparant la FIV conventionnelle et la mini-FIV, une étude a révélé qu’il existe des preuves passables à bonnes que les taux de grossesse clinique ne sont pas substantiellement différents entre deux types de stimulation chez les femmes prédites à être de faibles répondeuses.
Conseil au patient
Lorsque les couples commencent leur voyage de fertilité, ils cherchent des réponses quant aux raisons pour lesquelles ils ne peuvent pas concevoir ou ont connu des pertes de grossesse récurrentes. Un bilan diagnostique complet est la première étape du traitement et, pour de nombreuses femmes, on découvre qu’elles ont une réserve ovarienne diminuée. Recevoir et accepter ce message, et ses ramifications, est incroyablement difficile pour les patientes. Bien qu’il soit plus courant de constater une diminution de la réserve ovarienne chez les femmes de plus de 35 ans, ce phénomène peut malheureusement toucher les femmes de tous les âges reproductifs. Si les tests de réserve ovarienne d’une femme (taux d’hormones, nombre de follicules) se situent dans une fourchette normale, une option moins invasive comme l’insémination intra-utérine (IIU) peut être recommandée comme traitement de première intention. Cependant, s’il est démontré qu’une femme présente des signes de réserve ovarienne diminuée (faible AMH, FSH élevée, faible AFC), elle devra être conseillée sur l’importance d’un traitement de fertilité agressif tel que la FIV afin d’optimiser ses chances de réussite pour une grossesse actuelle et future potentielle, sur le risque plus élevé d’annulation du cycle et sur les chances plus faibles de grossesse par rapport aux femmes de son âge ayant une réserve ovarienne normale. Il est important d’expliquer à la patiente qu’avec l’âge, sa réserve et la qualité/quantité de ses ovules continueront de diminuer. Ceci est particulièrement pertinent pour les femmes qui souhaitent avoir plusieurs enfants, les résultats du test de réserve ovarienne doivent donc être mis en contexte avec les objectifs de planification familiale du couple, comme le nombre d’enfants qu’ils souhaiteraient idéalement avoir.
L’une des options de traitement les plus difficiles et les plus chargées émotionnellement à aborder avec une patiente est la nécessité potentielle d’un DO ou d’un DE (don d’ovocytes ou d’embryons), car elle doit accepter l’incapacité d’utiliser ses propres ovules et accepter d’utiliser ceux d’une autre personne, ce qui représente un énorme changement dans sa perspective de construction d’une famille et la perte du rêve de toute une vie. Lorsque vous annoncez cette nouvelle délicate au patient ou au couple, il est important d’être franc, mais aussi empathique et sensible (voir Comment annoncer une mauvaise nouvelle). Réalisez que la patiente doit essentiellement faire le deuil de la perte de sa fertilité. Lorsque vous communiquez cette information, assurez-vous de prévoir suffisamment de temps pour discuter des résultats et répondre à toute question de suivi que la patiente (ou son partenaire) pourrait avoir. Il est essentiel de fixer des attentes réalistes pour la patiente en termes de recommandations de traitement et de potentiel de réussite. Gardez à l’esprit que le patient peut ne pas accepter facilement vos nouvelles et avoir une réaction défensive ou agressive compréhensible. En rappelant au patient que vous êtes à sa disposition pour le soutenir, vous lui permettrez d’exprimer ses sentiments et ses préoccupations lorsqu’il sera prêt. Offrir des ressources de soutien supplémentaires pour le patient, comme parler avec un travailleur social ou programmer un rendez-vous de suivi, peut également être proposé.
Le test de réserve ovarienne fournit des informations importantes concernant les résultats reproductifs probables dans les populations souffrant d’infertilité. L’AMH et l’AFC apparaissent comme les tests les plus utilisés pour évaluer la quantité d’ovocytes restants. L’évaluation de la qualité du pool d’ovocytes restants reste difficile, mais elle est souvent corrélée à l’âge. Actuellement, il n’existe pas de véritable traitement pour les femmes atteintes de DOR, mais des suppléments et des protocoles de stimulation personnalisés sont des options. Lorsque les résultats du test de réserve ovarienne sont anormaux, nous devons tous réaliser que cette nouvelle peut être dévastatrice pour une patiente. Par conséquent, il faut prendre le temps et le soin de passer l’appel téléphonique pour annoncer ces résultats, en tenant compte de la situation clinique de la patiente et de son désir de fonder une famille.
Auteurs
Dayna Browning, BSN, Jennifer Dwyer, BSN et Monica Moore, MSN, RNC
Éditée par Paul Bergh, MD
Vous pouvez visiter le site Web du bulletin d’information de l’infirmière en fertilité ici
Vous voulez être informé des prochains messages du bulletin d’information sur la fertilité ici au Projet ObG ?
Obtenez votre bulletin d’information ObG »



![]()
Tout le contenu de cet article a été préparé par le ou les auteurs susmentionnés qui en conservent l’entière responsabilité. Les opinions exprimées dans cet article sont celles de l’auteur et non celles du projet ObG. Les liens vers des sites web tiers ne sont fournis qu’à titre de commodité. The ObG Project ne les révise pas, ne les contrôle pas et ne les examine pas. Par conséquent, The ObG Project n’est pas responsable de l’information, de la publicité, des produits, des ressources ou de tout autre matériel de tout site lié ou de tout lien contenu dans un site lié. L’inclusion d’un lien n’implique pas l’approbation du fournisseur. En outre, veuillez noter que votre utilisation de tout site lié est soumise aux conditions générales applicables à ce site. Veuillez adresser toute question concernant les sites liés au webmaster de ce site.
.