Was ist eine membranöse Nephropathie?
Die membranöse Nephropathie (MN) ist eine Nierenerkrankung, die die Filter (Glomeruli) der Niere beeinträchtigt und Eiweiß im Urin, eine verminderte Nierenfunktion und Schwellungen verursachen kann. Manchmal wird sie auch als membranöse Glomerulopathie bezeichnet (diese Begriffe können austauschbar verwendet werden und bedeuten das Gleiche).
Die membranöse Nephropathie ist eine der häufigsten Ursachen des nephrotischen Syndroms bei Erwachsenen. Zum nephrotischen Syndrom gehören erhebliche Proteinmengen im Urin (mindestens 3,5 Gramm pro Tag), niedrige Bluteiweißwerte (Albumin) und Schwellungen (Ödeme).
Die membranöse Nephropathie kann allein (primär) oder als Folge einer anderen Krankheit oder Ursache (sekundär) auftreten. Darauf wird später noch näher eingegangen, aber zu den möglichen Ursachen für eine sekundäre MN gehören Lupus, Krebs oder bestimmte Medikamente. Auf dieser Webseite geht es hauptsächlich um die primäre MN.
Die membranöse Nephropathie gilt als Autoimmunerkrankung, d. h. sie wird durch das körpereigene Immunsystem verursacht. MN wird durch die Ansammlung von Immunkomplexen in den Filtern (Glomeruli) der Niere selbst verursacht, wobei das Immunsystem normalerweise Antikörper bildet, um etwas zu erkennen und sich daran zu binden (ein so genanntes Antigen). Wenn sich ein Antikörper an ein Antigen bindet, wird dies als Immunkomplex bezeichnet. Antigene sind normalerweise körperfremd, z. B. ein Virus oder Bakterien. Manchmal kann der Körper jedoch auch Antikörper bilden, die etwas erkennen und sich an etwas im Körper selbst anlagern (das nicht fremd ist) – diese Art von Antikörpern wird als Autoantikörper bezeichnet. Immunkomplexe werden normalerweise aus dem Blut entfernt, bevor sie Probleme verursachen, aber unter bestimmten Bedingungen können sie sich in verschiedenen Teilen des Körpers ansammeln. Bei MN bleiben diese Immunkomplexe (vom Immunsystem gebildete Antikörper, die an Antigene gebunden sind) in den Nierenfiltern (Glomeruli) hängen. In den meisten Fällen von MN werden Antikörper gegen ein Antigen gebildet, das Teil des Nierenfilters (Glomerulus) selbst ist. Zusammen bilden diese Antikörper und Antigene Immunkomplexe, die sich im Nierenfilter (Glomerulus) festsetzen und die Krankheit verursachen.
Kürzlich wurde der Antikörper, der die meisten Fälle von membranöser Nephropathie verursacht, entdeckt und identifiziert. Bei etwa 70-80 % der Patienten mit primärer MN (d. h. ihre MN steht nicht im Zusammenhang mit anderen Krankheiten oder Ursachen) wird ein Antikörper namens Anti-PLA2R in der Niere und/oder im Blutkreislauf gefunden. Der Anti-PLA2R-Antikörper (kurz für Anti-Phospholipase-A2-Rezeptor-Antikörper) heftet sich an den Phospholipase-A2-Rezeptor (das Antigen). Der Phospholipase-A2-Rezeptor ist ein Protein, das im Nierenfilter (Glomerulus) vorkommt, und zwar in einer Zelle namens Podozyt, die einen Teil dieses Filters ausmacht (siehe unten). Ein weiterer Antikörper namens Anti-THSD7A (kurz für Anti-Thrombospondin-Typ-1-Domäne-enthaltend 7A) wurde ebenfalls entdeckt, wird aber bei einer viel geringeren Anzahl von Patienten mit primärer MN gefunden, nämlich nur bei etwa 2-3 %. Dabei handelt es sich um einen Antikörper gegen ein anderes Antigen, THSD7A, das auch im Nierenfilter vorkommt (ein anderes Protein im Podozyten).
Wie sieht es aus?
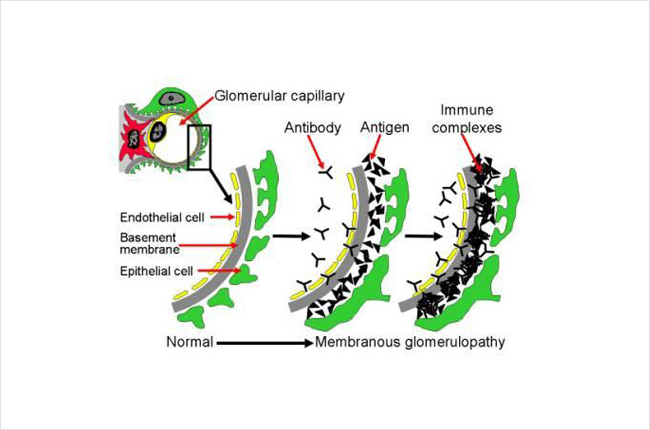
Unten ist ein Diagramm, das zeigt, wie sich die Immunkomplexe in der Niere ablagern. Dieses Bild zeigt einen Querschnitt durch einen Teil des Nierenfilters (Glomerulus). Dazu gehören verschiedene Schichten, darunter die Zellen, aus denen das kapillare Blutgefäß besteht (Endothelzellen, in gelb), die Basalmembran (grau) und die Schicht der Nierenzellen (Podozyten, in grün). Das Blut innerhalb des Kapillargefäßes wird durch diese Schichten gefiltert und zu Urin. Antikörper (Y-förmig, schwarz im Bild) im Blutstrom heften sich an Antigene (Dreiecke, schwarz im Bild) und bilden Immunkomplexe, die zwischen den Schichten des Filters (Glomerulus) hängen bleiben und sich dort aufbauen. Diese Immunkomplexe aktivieren auch das Immunsystem und verursachen Entzündungen. Die Ansammlung dieser Immunkomplexe sowie die Entzündung führen dazu, dass der Filter nicht mehr richtig funktioniert, was zu Nierenschäden führen kann. Normalerweise lässt der Filter (Glomerulus) Wasser, Elektrolyte und einige Abfallstoffe in den Urin durch. Größere Dinge wie Blutzellen und Proteine sind zu groß, um den Filter zu passieren, und bleiben daher im Blut. Bei dieser Krankheit können jedoch Proteine und Blutzellen in den Urin gelangen, weil der Filter nicht richtig funktioniert.
Das Bild unten zeigt einen Teil eines Glomerulus im Vergleich zwischen einem normalen und einem von MN betroffenen. Auf der rechten Seite sind die schwarzen Flecken oder Klumpen (ein Pfeil zeigt auf einen) Ansammlungen von Immunkomplexen (Antigen-Antikörper-Komplexe). Je mehr dieser Immunkomplexe sich zwischen den Filterschichten ansammeln, desto verdickter werden sie. Die Nierenzellen (in diesem Bild grün, Podozyten genannt), die einen Teil des Filters bilden, werden durch die Immunkomplexe und die vom Immunsystem verursachte Entzündung geschädigt und stellen ihre Funktion ein. Auf dem Bild rechts ist zu erkennen, dass die graue Schicht (Basalmembran) dicker geworden ist und begonnen hat, die Zwischenräume zwischen den schwarzen Flecken/Klumpen auszufüllen. Sie können auch sehen, dass die grüne Zelle nicht so aussieht wie in der normalen gesunden Filterschleife (Kapillarschleife) auf der linken Seite.

Unter dem Mikroskop verdicken sich die Filter (Glomeruli) in der Niere, daher kommt der Name membranöse Nephropathie.
Ein Beispiel dafür ist unten abgebildet – von zwei verschiedenen Nierenbiopsieproben. Es handelt sich um Querschnitte, d. h. die Schleifen sind Querschnitte der kapillaren Blutgefäße und Filter. Links ist ein normaler Glomerulus (Filter) zu sehen, und rechts sind die Schlingen im Glomerulus bei einer membranösen Nephropathie verdickt. Die schwarzen Pfeile in den Bildern zeigen die Dicke der Kapillare (kleine Blutgefäßwand) an. Beachten Sie, wie viel dicker diese Wand bei einem Patienten mit MN (rechts) ist.

Das Bild unten ist ein weiteres Mikroskopbild einer Nierenbiopsieprobe von jemandem, der MN hat. Dieses Bild wurde mit einem Elektronenmikroskop aufgenommen, das die Probe noch stärker vergrößert als die obigen Bilder (etwa eine Million Mal größer als die tatsächliche Größe). Die dunkleren grauen Klumpen/Klümpchen sind Ansammlungen von Immunkomplexen, die zwischen den Schichten der Filterschleife (Kapillarschleife) im Glomerulus stecken. Die Kapillare (winziges Blutgefäß) ist die ovale Form, die sich quer über das Bild erstreckt, da dieses Bild einen Querschnitt des Blutgefäßes zeigt.


Wer erkrankt an membranöser Nephropathie?
MN tritt am häufigsten bei Erwachsenen im älteren bis mittleren Alter auf, in den 50er und 60er Jahren, kann aber auch früher oder später auftreten. Bei Kindern ist sie selten. Männer sind häufiger betroffen als Frauen, und die Krankheit tritt viel häufiger bei Kaukasiern (im Gegensatz zu Schwarzen) auf.
Wie habe ich sie bekommen?
Wir wissen zwar, wie die Krankheit funktioniert und wie Eiweiß im Urin und Nierenschäden entstehen, aber wir verstehen nicht wirklich, warum sie bei bestimmten Menschen auftritt. Das heißt, wir wissen nicht, warum manche Menschen diese Antikörper entwickeln, die meisten aber nicht, und warum die Krankheit dann auftritt, wenn sie auftritt (in der Regel später im Leben) und nicht zu einem anderen Zeitpunkt.
Wie bei anderen Arten von Autoimmunkrankheiten (z. B. Lupus, rheumatoide Arthritis oder Morbus Crohn) gehen wir davon aus, dass wahrscheinlich mehrere Faktoren zur Entwicklung der Krankheit beitragen – d. h. mehrere Faktoren, die auftreten müssen, damit das Immunsystem den Körper angreift und schädigt (und nicht nur fremde Dinge wie Infektionen). Manche Menschen haben vielleicht ein oder mehrere Gene, die sie anfälliger für eine Autoimmunerkrankung machen (sie sind anfälliger für die Entwicklung einer solchen). Obwohl manche Menschen ein höheres Risiko für Autoimmunkrankheiten haben, wenn sie Familienmitglieder mit Autoimmunkrankheiten haben, ist MN keine genetische Krankheit und wird nicht von einem Elternteil an sein Kind weitergegeben. Bei Menschen, die ein erhöhtes Risiko für eine Autoimmunerkrankung haben, können bestimmte Ereignisse oder Auslöser dazu führen, dass sich die Krankheit schließlich entwickelt – etwa eine Infektion oder eine andere Entzündung im Körper, die das Immunsystem aktivieren könnte. Dies sind jedoch nur Hypothesen, und wir verstehen derzeit nicht, warum eine Person an MN erkrankt und eine andere nicht.
Wie bereits erwähnt, kann MN primär (eine Autoimmunerkrankung, die in der Regel durch den Anti-PLA2R-Antikörper verursacht wird, ohne dass andere Ursachen oder Krankheiten damit einhergehen) oder sekundär (aufgrund einer anderen Krankheit oder Ursache) sein. Bei einer sekundären MN tritt dieselbe Art von Nierenschädigung auf, die jedoch mit einer anderen Erkrankung in Verbindung steht oder durch diese verursacht wird. Einige der häufigsten Krankheiten sind:
- Systemische Lupuserythematose (SLE, oder Lupus)
- Hepatitis B und C
- Krebs (insbesondere der Lunge oder des Dickdarms)
Sekundäre MN wurde auch mit einigen Medikamenten in Verbindung gebracht. Die häufigsten sind NSAIDs (nicht-steroidale Antirheumatika wie Ibuprofen, Naproxen oder Diclofenac). Da Hepatitis und Krebs mit membranöser Nephropathie in Verbindung gebracht werden können, sollte jeder, bei dem MN festgestellt wird, auf Hepatitis getestet werden und sicherstellen, dass er die altersgemäßen Krebsvorsorgeuntersuchungen wahrgenommen hat. Ein Bluttest kann auf Hepatitis untersucht werden. Zur altersgerechten Krebsvorsorge gehören Untersuchungen wie ein Pap-Abstrich, eine Mammographie, eine Darmspiegelung oder eine Computertomographie der Lunge (bei Menschen, die rauchen oder geraucht haben). Ihr Arzt kann klären, welche dieser Untersuchungen für Sie geeignet oder notwendig sind.
Das nephrotische Syndrom
Die membranöse Nephropathie verursacht häufig ein nephrotisches Syndrom. Das nephrotische Syndrom ist eine Gruppe von Symptomen oder Veränderungen, die oft gemeinsam bei Personen auftreten, die viel Eiweiß über den Urin verlieren. Das nephrotische Syndrom kann auch bei anderen Krankheiten auftreten, bei denen viel Eiweiß mit dem Urin ausgeschieden wird. Obwohl viele Menschen mit MN ein nephrotisches Syndrom haben, trifft das nicht auf jeden zu. Zum nephrotischen Syndrom gehören folgende Befunde:
- Mindestens 3,5 Gramm Eiweiß im Urin pro Tag (Proteinurie). Dieser Wert kann anhand einer 24-stündigen Urinsammlung gemessen, aber auch anhand einer einzelnen Urinprobe geschätzt werden. Um die Menge der Proteinurie aus einer einzelnen Urinprobe zu schätzen, wird das Verhältnis von Urinprotein zu Kreatinin verwendet – dies gibt eine Schätzung, wie viele Gramm Protein in einer 24-Stunden-Urinprobe enthalten wären.
- Niedrige Bluteiweiß- (Albumin-) Werte
- Schwellungen (manchmal auch Ödeme genannt)
Es kann auch vorkommen:
- Erhöhter Cholesterinspiegel
- Erhöhtes Risiko für Blutgerinnsel
Welche Symptome gibt es?
Das häufigste Symptom von MN sind Schwellungen (manchmal auch Ödeme genannt). Diese können von leicht bis schwerwiegend reichen. Bei den meisten Betroffenen treten Schwellungen auf, und sie sind oft das erste Symptom, das den Betroffenen auffällt. Bei MN (im Gegensatz zu einigen anderen Krankheiten, die Eiweiß im Urin verursachen, und dem nephrotischen Syndrom) treten die Schwellungen in der Regel langsam auf (über Wochen bis Monate), können aber manchmal auch schneller auftreten. Sie beginnen typischerweise in den Füßen, Knöcheln oder Beinen, können aber überall im Körper auftreten, auch im Bauch, in den Händen oder Armen und im Gesicht.
Die Schwellungen bei MN entstehen durch Flüssigkeitsansammlungen im Körper, insbesondere in verschiedenen Geweben. Wenn sich Flüssigkeit ansammelt, kann sie manchmal in die Lunge gelangen und Atembeschwerden oder Kurzatmigkeit verursachen. Dies kommt seltener vor als Schwellungen, kann sich aber beim Gehen, bei körperlicher Anstrengung oder im Liegen bemerkbar machen.
Einige Menschen mit MN – insbesondere Menschen mit nephrotischem Syndrom (mit großen Mengen Eiweiß im Urin und niedrigen Bluteiweißwerten) – fühlen sich sehr müde oder erschöpft. Wir wissen nicht genau, wie oder warum dies geschieht, aber einige Menschen mit MN (und anderen Krankheiten, die ein nephrotisches Syndrom verursachen) bemerken dies.
Wenn Eiweiß durch den Filter in der Niere in den Urin gelangt, kann der Urin schaumig oder sprudelnd werden. Manche Menschen bemerken diese Veränderung in ihrem Urin, bevor sie andere Symptome haben.
Es gibt noch andere Symptome, die bei MN auftreten können, aber die oben genannten sind einige der häufigsten und diejenigen, die Menschen mit MN oft zuerst bemerken.
Wie wird sie diagnostiziert?
Die membranöse Nephropathie ist eine seltene Krankheit und die Diagnose kann manchmal verzögert werden. Da die Schwellung, das häufigste Symptom, durch viele verschiedene Krankheiten oder Probleme (einschließlich Nieren-, Herz- oder Leberprobleme) verursacht werden kann, werden die Nieren möglicherweise nicht sofort als Ursache erkannt. Meistens wird die Diagnose gestellt, wenn bei einer Person Eiweiß im Urin festgestellt wird (normalerweise sollte sich kein Eiweiß im Urin befinden). Manche Menschen gehen aufgrund von Symptomen (z. B. Schwellungen) zum Arzt, und bei einer Urinuntersuchung wird Eiweiß im Urin festgestellt. In anderen Fällen wird ein Urintest aus einem anderen Grund durchgeführt (z. B. bei einer Routineuntersuchung), und es wird Eiweiß im Urin festgestellt. Der Eiweißgehalt kann anhand einer 24-Stunden-Urinsammlung gemessen (oder quantifiziert) oder anhand einer einzelnen Urinprobe geschätzt werden. Zu den weiteren Untersuchungen gehören in der Regel die Messung der Nierenfunktion (anhand eines Bluttests namens Kreatinin) und andere Blutuntersuchungen.
Verschiedene Nierenerkrankungen – nicht nur MN – können Eiweiß im Urin verursachen, und eine Nierenbiopsie ist letztlich erforderlich, um die spezifische Krankheit zu diagnostizieren, die das Eiweiß im Urin verursacht. Bei einer Nierenbiopsie wird mit einer Nadel eine Probe des Nierengewebes entnommen, um sie unter dem Mikroskop zu untersuchen. Dadurch können die einzelnen Glomeruli (Nierenfilter) unter starker Vergrößerung betrachtet werden. An dem Nierengewebe aus der Biopsie können weitere Tests durchgeführt werden, um die Diagnose zu stellen. Bluttests und die Messung von Eiweiß im Urin können hilfreich sein, um den Schweregrad der Krankheit zu bestimmen und bestimmte Ursachen auszuschließen oder zu suchen. Daher werden diese Tests oft im Rahmen der Untersuchung durchgeführt, aber für die Diagnose von MN ist eine Biopsie erforderlich.
Da die meisten Menschen mit MN Anti-PLA2R-Antikörper haben, kann eine Blutuntersuchung auf diesen Antikörper durchgeführt werden. Fällt der Test positiv aus, ist es sehr wahrscheinlich, dass jemand MN hat. Eine Nierenbiopsie ist wichtig, um die Diagnose zu bestätigen und weitere Informationen für die Behandlung zu erhalten.
Wie wird MN behandelt?
Die Behandlung von MN umfasst in der Regel mehrere Teile, die von einem Nephrologen (Nierenspezialisten) behandelt werden.
- ACE-Hemmer oder ARB – das sind Blutdruckmedikamente, die die Proteinmenge im Urin verringern können. Diese Medikamente sind in der Regel der erste Schritt bei der Behandlung von MN. Obwohl sie als Blutdruckmedikamente entwickelt wurden, werden sie bei MN eingesetzt, um die Menge des in den Urin austretenden Eiweißes zu verringern, und können zusätzlich dazu beitragen, den Blutdruck zu kontrollieren, wenn dieser erhöht ist. Manchmal können diese Medikamente nicht verwendet werden, wenn der Blutdruck zu niedrig ist (da sie den Blutdruck senken können) oder wenn jemand einen hohen Kaliumspiegel im Blut hat (da sie den Kaliumspiegel erhöhen können). Bei den meisten Menschen sollte jedoch eines dieser Medikamente eingesetzt werden, wenn keine Kontraindikation vorliegt.
ACE-Hemmer (Angiotensin-Converting-Enzym-Hemmer) sind Lisinopril (Zestril, Prinivil), Enalapril (Vasotec), Ramipril (Altace), Benazepril (Lotensin) und Quinapril (Accupril). Zu den ARBs (Angiotensin-II-Rezeptorblocker) gehören Losartan (Cozaar), Valsartan (Diovan), Irbesartan (Avapro), Telmisartan (Micardis), Olmesartan (Benicar) und Candesartan (Atacand).
- Flüssigkeitsmittel (Diuretika) – diese können zur Behandlung von Schwellungen eingesetzt werden, wenn diese auftreten. Schwellungen können ein sehr lästiges oder problematisches Symptom von MN sein, und daher können diese Medikamente ein wichtiger Bestandteil der Behandlung der Krankheit sein. Sie behandeln jedoch nicht die MN selbst. Zu den Diuretika gehören Furosemid (Lasix), Torsemid, Bumetanid (Bumex) und manchmal auch andere.
- Immunsuppressive Medikamente – nicht alle Menschen mit MN benötigen Medikamente zur Unterdrückung des Immunsystems, aber für viele Menschen mit dieser Krankheit ist dies ein wichtiger Teil der Behandlung. Zu den Gründen, warum jemand immunsuppressive Medikamente benötigt, gehören: Verschlechterung der Nierenfunktion, hohe Eiweißwerte im Urin (vor allem, wenn sie sich nach einer gewissen Beobachtungszeit nicht bessern) oder Komplikationen des nephrotischen Syndroms (z. B. ein Blutgerinnsel).
Da es sich bei MN um eine Autoimmunerkrankung handelt, bei der das körpereigene Immunsystem das körpereigene Gewebe (in diesem Fall einen Teil des Glomerulus) angreift und verletzt, sind zur Behandlung der Krankheit bei vielen Menschen Medikamente zur Unterdrückung oder Verringerung des Immunsystems erforderlich. Es gibt verschiedene immununterdrückende Medikamente, die zur Behandlung von MN eingesetzt werden können. Da diese Medikamente alle das Immunsystem unterdrücken, erhöhen sie alle das Risiko für Infektionen. Die verschiedenen möglichen Nebenwirkungen können bei der Entscheidung für ein bestimmtes Medikament eine Rolle spielen.
- Cyclophosphamid (Cytoxan)
- Cyclophosphamid (Cytoxan)
- ist ein Medikament, das als monatliche Infusion oder als tägliche Tablette (über den Mund) verabreicht werden kann. Eines der gängigsten Behandlungsschemata für MN umfasst abwechselnd monatliche Gaben von Cyclophosphamid und Kortikosteroiden für insgesamt 6 Monate (Ponticelli-Protokoll).
- Rituximab (Rituxan)- dies ist ein Medikament, das als Infusion verabreicht wird, entweder in 4 wöchentlichen Dosen oder 2 Dosen im Abstand von 2 Wochen. Seine Wirkung hält im Körper etwa 6 Monate an, und manchmal kann nach 6 Monaten eine Erhaltungsdosis (Wiederholungsdosis) verabreicht werden.
- Calcineurin-Inhibitoren (Cyclosporin oder Tacrolimus)- diese Medikamente werden als Tablette über den Mund eingenommen, normalerweise zweimal täglich.
- Kortikosteroide (Prednison)- dieses Medikament wird häufig zusammen mit einem der anderen oben genannten immunsuppressiven Medikamente eingesetzt (am häufigsten mit Cyclophosphamid oder mit einem der Calcineurin-Inhibitoren). Kortikosteroide sind allein nicht wirksam bei der Behandlung von MN, können aber als Teil anderer Therapien eingesetzt werden.
- Cholesterinmedikamente – da der Cholesterinspiegel bei Menschen mit nephrotischem Syndrom erhöht sein kann, kann die Behandlung ein Medikament dagegen umfassen. Dazu gehören Atorvastatin (Lipitor), Lovastatin, Pravastatin (Pravachol) und Rosuvastatin (Crestor).
- Blutdruckkontrolle – der Blutdruck ist bei Menschen mit Nierenerkrankungen, einschließlich MN, häufig erhöht. Es ist wichtig, den Blutdruck gut zu kontrollieren, um Schäden an den Nieren zu verhindern. Neben einem ACE-Hemmer oder ARB, der bei Eiweiß im Urin helfen kann (siehe oben), gibt es viele andere Medikamente, die zur Behandlung von Bluthochdruck eingesetzt werden können. Eine Einschränkung der Salzzufuhr kann sowohl bei der Blutdruckkontrolle als auch bei der Verringerung von Schwellungen helfen.
- Blutverdünner – da Menschen mit nephrotischem Syndrom (Eiweiß im Urin, niedrige Bluteiweißwerte und Schwellungen) ein höheres Risiko für Blutgerinnsel haben, kann die Behandlung auch einen Blutverdünner zur Vorbeugung von Blutgerinnseln umfassen. Die Entscheidung, ob ein Blutverdünner eingesetzt werden soll, basiert auf der Abwägung zwischen dem Risiko eines Blutgerinnsels und dem Risiko von Blutungen, die durch die Einnahme eines Blutverdünners entstehen. Es gibt eine Website, die Sie zusammen mit Ihrem Arzt nutzen können, um zu entscheiden, ob ein Blutverdünner für Sie von Vorteil wäre. In den meisten Fällen sollte der Blutverdünner abgesetzt werden, wenn sich das nephrotische Syndrom bessert und die Bluteiweißwerte ansteigen.
Wenn die MN als Folge einer anderen Erkrankung angesehen wird, ist es am wichtigsten, die zugrunde liegende Krankheit (Infektion, Krebs usw.) zu behandeln oder das verursachende Medikament abzusetzen. Das reicht oft schon aus, und eine Behandlung mit immunsuppressiven Medikamenten kann vermieden werden.
Wie stehen meine Chancen auf Besserung?
Bis zu einem Drittel der Patienten, bei denen MN diagnostiziert wird, kommt es innerhalb von 5 Jahren zu einer spontanen Remission, auch ohne immunsuppressive Therapie. Mit einer Behandlung wird die Krankheit bei den meisten Patienten in Remission gehen. Vollständige Remission bedeutet, dass die Nierenfunktion stabil bleibt (oder sich verbessert) und der Eiweißgehalt im Urin auf ein normales Maß gesunken ist. Teilremission bedeutet, dass die Nierenfunktion stabil oder verbessert ist und die Eiweißwerte im Urin auf weniger als die Hälfte der ursprünglichen Werte gesunken sind und nicht in den Bereich des nephrotischen Syndroms fallen (<3,5 Gramm/Tag).
Rückfälle sind bei MN jedoch häufig, und bei Patienten, die entweder spontan oder als Reaktion auf eine Immunsuppression in Remission gehen, kann die Krankheit später zurückkehren. Langfristig (über Jahrzehnte) entwickelt sich bei etwa einem Drittel der Patienten eine Nierenerkrankung im Endstadium (dialysepflichtiges Nierenversagen), etwa ein Drittel hat weiterhin Eiweiß im Urin, ohne dass es zu einem Nierenversagen kommt, und etwa ein Drittel ist in Remission.
Zu den Faktoren, die bei MN eine bessere Langzeitprognose ermöglichen, gehören niedrigere Eiweißwerte im Urin, weibliche Patienten, jüngere Patienten (unter 60 Jahren) und das Erreichen einer Remission.
Nierentransplantation bei membranöser Nephropathie
Bei einigen Patienten mit MN kommt es leider zu einem Nierenversagen. Glücklicherweise ist die Nierentransplantation für manche Menschen eine Behandlungsmöglichkeit.
Lesen Sie hier allgemeine Informationen zur Nierentransplantation.
Kommt die membranöse Nephropathie bei meiner transplantierten Niere zurück?
Es besteht eine 40%ige Chance, dass MN bei einer transplantierten Niere zurückkehrt. Leider gibt es keine Faktoren, die uns Aufschluss darüber geben, welche Patienten ein erhöhtes Risiko für dieses Problem haben. Im Allgemeinen tritt das Wiederauftreten der Krankheit in den ersten 2 Jahren nach der Transplantation auf.
Gibt es eine Behandlung für membranöse Nephropathie, die nach einer Transplantation wieder auftritt?
Es gibt keine Studien zur Bewertung verschiedener Therapien für MN, die nach einer transplantierten Niere wieder auftritt. Rituximab ist jedoch eine Option, die erfolgreich zur Behandlung eingesetzt wurde.
Diese Seite wurde im September 2018 von Shannon Murphy, MD, überprüft und aktualisiert.
- Cyclophosphamid (Cytoxan)