Alex W. Cohen, MD, PhD; Richard Allen, MD, PhD
Revision vom 18. Dezember 2019; Original vom 14. Mai 2010
Hauptbeschwerde
Doppeltsehen
Geschichte der gegenwärtigen Erkrankung
Eine 46-jährige Patientin stellte sich in der Klinik für Okuloplastik vor und berichtete über Doppeltsehen und Sehverzerrungen. Die Patientin bemerkte die binokulare horizontale Diplopie erstmals zwei Monate vor ihrem Besuch. Sie beschrieb eine Diplopie in der Primärposition, die sich beim Blick nach rechts verschlimmerte, und sie hatte ein Okklusionspflaster getragen, um ihre Symptome zu kontrollieren. Drei Monate vor dem aktuellen Besuch bemerkte die Patientin ein großes Blutgefäß über ihrem rechten Auge. Außerdem berichtete sie über ein zischendes Geräusch im rechten Ohr, das seit 2-3 Monaten auftrat.
Augenvorgeschichte
Die Patientin hatte vier Monate zuvor einen Fahrradunfall, bei dem sie sich eine kleine zygomaticomalare Komplexfraktur zuzog (Abbildung 1). Die Patientin wurde drei Wochen später in der Augenklinik vorgestellt und wies keine Diplopie, keine Blickeinschränkung und eine normale Augenuntersuchung auf. Sie wurde gebeten, sich zwei Monate später erneut vorzustellen.
Anamnese
Depression
Medikamente
Claritin® (Loratadin)
Familienanamnese
Stoffmissbrauch, Halskrebs, Herzkrankheit
Soziale Vorgeschichte
Nicht beitragend
Körperliche Untersuchung
- Sehschärfe (ohne Korrektur)
- 20/20 OD
- 20/20 OS
- Extraokulare Beweglichkeit: -3 Abduktionsdefizit OD und volle OS (siehe Abbildung 2)
- Pupillen: OD 6 mm dunkel, 4 mm hell; OS 6 mm dunkel, 4 mm hell; kein relativer afferenter Pupillendefekt (RAPD)
- Augeninnendruck: 14 mmHg OD, 12 mmHg OS
- Konfrontationsgesichtsfelder (CVF): Volles OD und OS
- Hertel: 21 mm OD, 17 mm OS, Basis 95 mm
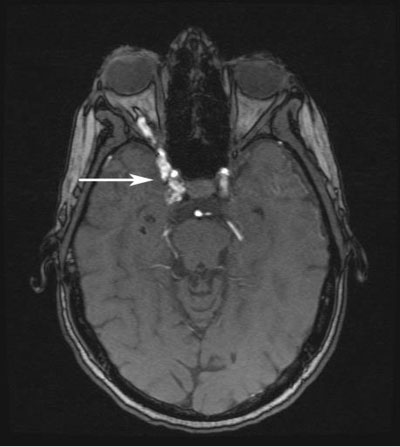
- Externe Untersuchung: Venöse Verstopfung der rechten oberen und unteren Augenlider; Orbitales Bruit über dem rechten Auge (siehe Abbildung 3).
- Untersuchung des vorderen Augenabschnitts: Bindehautinjektion OD. Ansonsten normale Untersuchung OU
- Dilatierte funduskopische Untersuchung: Normale Makula, Gefäße und Peripherie OU
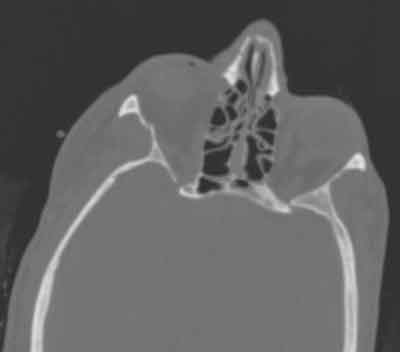
Abbildung 1: Computertomographie bei der Erstvorstellung nach der Radfahrverletzung. Man beachte die kleine ZMC-Fraktur auf der rechten Seite (Pfeil)
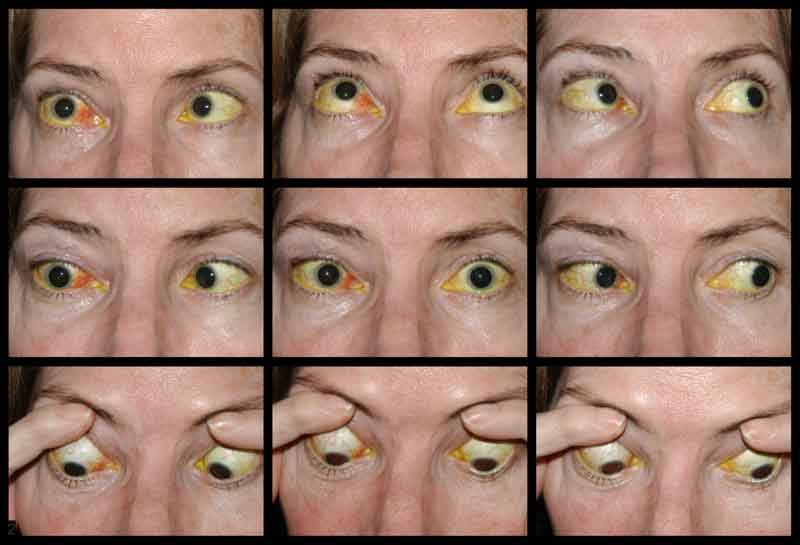
Abbildung 2: Motilitätsaufnahmen zwei Monate nach der ersten Verletzung. Man beachte das Abduktionsdefizit am rechten Auge und die Erweiterung der Bindehautgefäße nasal des rechten Auges
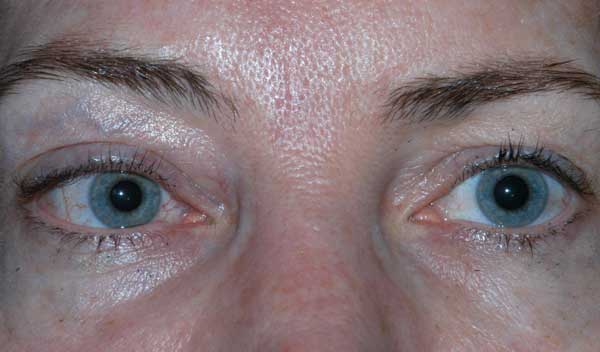
Abbildung 3: Äußere Untersuchung vier Monate nach der Erstverletzung. Man beachte die erweiterten Venen am rechten oberen und unteren Augenlid sowie die verstopften nasalen Bindehautgefäße.
Verlauf
Auf Grund des klinischen Verdachts und der Befunde von Proptosis, Venenverstopfung, Orbitalbruit und Abduktionsdefizit wurde die Verdachtsdiagnose einer rechtsseitigen kavernösen Fistel (CCF) gestellt. Der Patient wurde am Nachmittag zur MRT/MRA-Bildgebung des Gehirns geschickt. Die Bilder zeigten eine rechte CCF sowie eine deutlich erweiterte rechte Vena ophthalmica superior (Abbildungen 4, 5 und 6). Der Patient wurde daraufhin in der Neurointerventionellen Klinik vorgestellt und im Laufe der Woche zum Coiling der Fistel angemeldet.
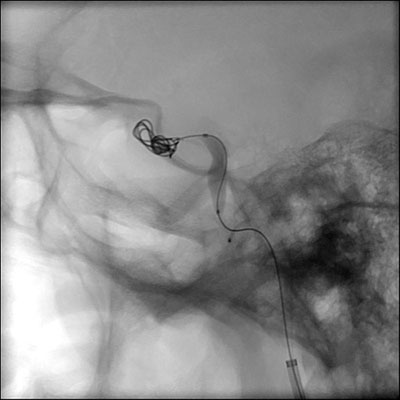
Der Patient unterzog sich dem Coiling der rechten inneren Karotisarterie (Abbildungen 7 und 8). Während des Eingriffs wurde eine hochfließende, expansive Verbindung zwischen der Arterie und dem Sinus cavernosus und den Kollateralvenen festgestellt. Außerdem wurde eine ausgedehnte arterielle Schädigung der rechten kavernösen Arteria carotis interna festgestellt, die einer Dissektion entspricht. Die Fistel wurde mit einer Spiralembolisation behandelt, bei der die rechte Arteria carotis interna geopfert wurde, da ein guter Fluss durch die offene Arteria communicans anterior festgestellt wurde. Glücklicherweise blieb die rechte Arteria ophthalmica über den Kollateralkreislauf durchblutet. Nach dem Eingriff hatte die Patientin einen unauffälligen Krankenhausverlauf und konnte sechs Tage später nach Hause entlassen werden.
 |
 |
| Abbildung 4: Magnetresonanz-Angiogramm (MRA)-Bild, das eine vergrößerte Vena ophthalmica superior (Pfeil) zeigt. | Abbildung 5: MRA zeigt eine kavernöse Fistel der rechten Halsschlagader (Pfeil) |
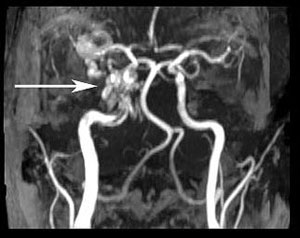
Abbildung 6: Dreidimensionales rekonstruiertes Bild mit Darstellung der CC-Fistel (Pfeil)
 |
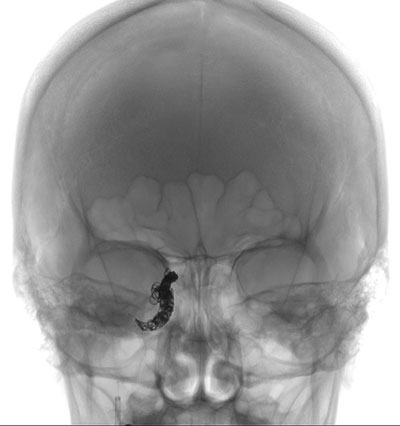 |
| Abbildung 7: Intraoperatives Bild, das die Einbringung der Spirale in das innere Karotissystem zeigt | Abbildung 8: Postoperatives Bild, das die Spirale in der inneren Karotisarterie zeigt |
Akute posttraumatische direkte kavernöse Karotisfistel
Autoren: Dabin Choi, BS; Matthew Benage, MD; Bryce R. Radmall, MD; Audrey C. Ko, MD; Erin M. Shriver, MD
Veröffentlicht am 18. Dezember 2019
Hauptbeschwerde
Besorgnis wegen orbitalem Kompartmentsyndrom nach Sturztrauma
Anamnese
Ein 62-jähriger Mann stellte sich in der Notaufnahme mit einem Polytrauma im Gesicht nach einem Sturz von einer 20 Fuß hohen Leiter vor. Die subjektiven Beschwerden und die Anamnese des Patienten waren aufgrund der Schwere seiner Verletzungen und des Sedierungszustandes nicht beurteilbar. Bei der anfänglichen Computertomographie (CT) des Kopfes wurde festgestellt, dass der Patient eine Subarachnoidalblutung, ein rechtes epidurales Hämatom, eine Schädelbasisfraktur und mehrere Gesichtsfrakturen aufwies. Die Ophthalmologie wurde hinzugezogen, da ein beidseitiges orbitales Kompartmentsyndrom und eine LeFort-III-Fraktur mit Beteiligung der beidseitigen inferioren Orbitawände befürchtet wurden. Der Augeninnendruck (IOD) wurde vom Notarzt zunächst mit 80-90 mmHg am rechten Auge und 60-70 mmHg am linken Auge angegeben. Der Notarzt führte vor der ophthalmologischen Untersuchung eine beidseitige Kanthotomie und Kantholyse der oberen und unteren lateralen Kanthalsehnen am Krankenbett durch. Nach der Canthallösung blieb der IOD mit 46 mmHg OD und 37 mmHg OS erhöht.
Augenanamnese
Keine
Medizinische Vorgeschichte
Nebenschilddrüsenoperation
Medikamente
Aufgrund der Sedierung und des Intubationsstatus des Patienten nicht möglich
Allergien
Keine bekannten Medikamentenallergien
Familienanamnese / Sozialanamnese
Unbekannt
Systemüberprüfung
Nicht möglich, da der Patient sediert und intubiert war
Augenuntersuchung
Augeninnendruck (IOD)
- Bei Vorstellung (Tonopen durch Notarzt)
- OD: 85 mmHg
- OS: 65 mmHg
- Status nach beidseitiger Kanthotomie und Kantholyse der superioren und inferioren lateralen Kanthalsehnen (Tonopen durch Augenarzt)
- OD: 46 mmHg
- OS: 37 mmHg
Pupillen
- OD: 4 mm im Dunkeln, 4 mm im Hellen, rund, starr
- OS: 3 mm im Dunkeln, 3 mm im Hellen, rund, starr
Extern
Spannende Augenhöhlen beidseitig, Widerstand gegen Retropulsion rechts > links, Proptosis OU
Spaltlampenuntersuchung
- Lider/Wimpern: Obere und untere Kanthotomie/Kantholyse mit leicht vom Globus abgelösten Lidern OU
- Bindehaut/Sklera
- Signifikante Chemosis OU
- Spürbare Tortuosität der Skleragefäße OD > OS
- Cornea:
- Klar OU
- Vordere Augenkammer:
- Tief und ruhig, gut ausgebildete OU
- Iris:
- Rund, fixiert und mittig geweitet OU
Fundusuntersuchung
- Scheibe: Gekippt, peripapilläre Atrophie (PPA), schwach durchblutet OU
- Makula: Normal OU
- Gefäße: Ausgeprägte spontane venöse Pulsationen OU
- OD: Pulsationen der zentralen Netzhautarterie – verschließbar mit mäßigem Druck auf den Globus
- OS: Zentralarterie durchblutet
Differenzialdiagnose von erhöhtem IOD bei Trauma und Orbitafrakturen
- Orbitales Kompartmentsyndrom sekundär zu orbitaler Blutung
- Traumatisches Hyphem oder Mikrohyphem
- Direkte kavernöse Fistel der Halsschlagader
KLINISCHER VERLAUF
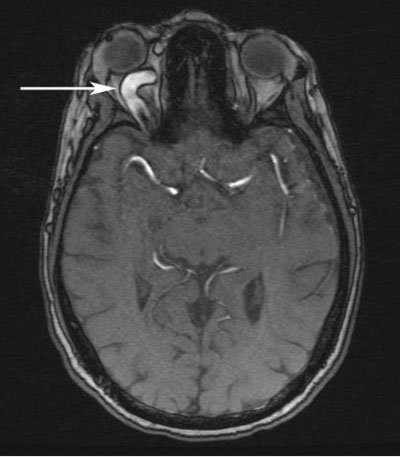
Bilaterale Orbitabodenfrakturen und eine LeFort-III-Fraktur wurden auf der anfänglichen CT-Aufnahme des Kiefergelenks festgestellt, Außerdem wurde eine Vergrößerung der rechten Vena ophthalmica superior und eine Hyperdensität des rechten Sinus cavernosus festgestellt. Es wurde ein CT-Angiogramm durchgeführt (Abbildung 1), das eine Arterialisierung des rechten Sinus cavernosus zeigte. Aufgrund dieser Befunde wurde die Diagnose einer direkten rechtsseitigen kavernösen Karotisfistel (CCF) gestellt. Die Proptosis des Patienten, der trotz lateraler Canthotomie und Cantholyse anhaltend hohe IOD und die venösen Pulsationen mit schwacher Perfusion des rechten Sehnervenkopfes stimmten mit dieser Diagnose überein. Die neuro-interventionelle Radiologie wurde hinzugezogen. Der Patient unterzog sich einem Coiling und der Injektion eines flüssigen Emboliemittels (Onyx®) zur Embolisierung der rechten CCF (Abbildung 2 und 3).
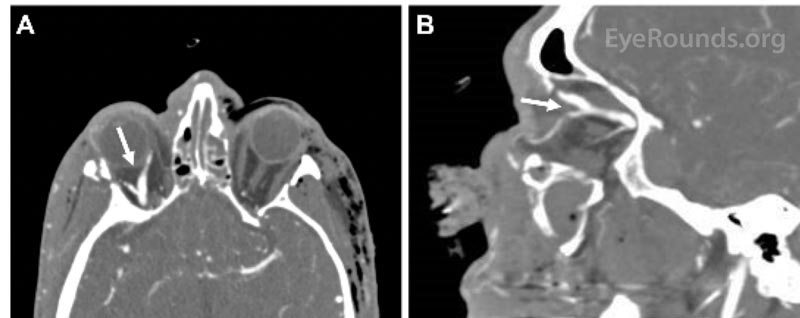
Abbildung 1. Computertomographie-Angiographie (CTA) in axialer (A) und sagittaler (B) Ansicht, die eine erweiterte rechte Vena ophthalmica superior (Pfeile) zeigt.
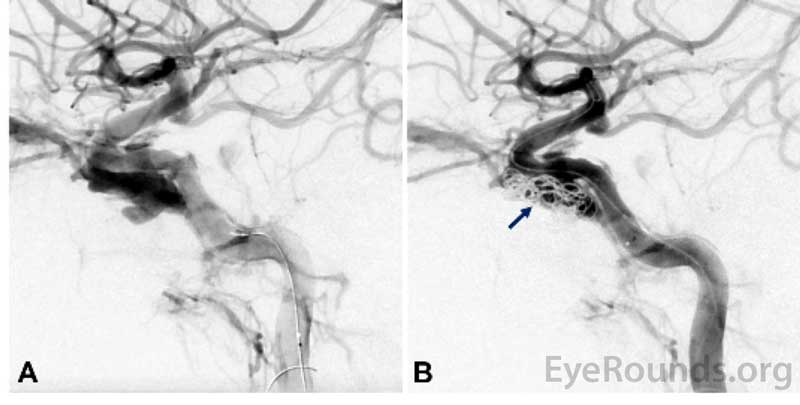
Abbildung 2. Intraprozedurale zerebrale Angiographie, die eine direkte kavernöse Fistel der Halsschlagader (CCF) vor (A) und nach (B) dem Einsetzen der Spule in die CCF zeigt.
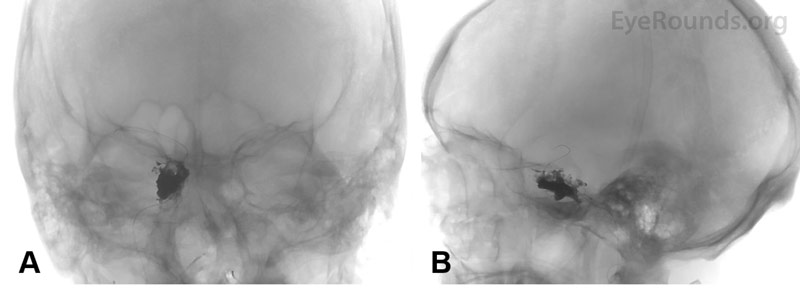
Abbildung 3. Koronale (A) und sagittale (B) Röntgenaufnahmen des Kopfes nach dem Coiling zeigen die erfolgreiche Entfaltung der Spirale und des Emboliemittels im rechten Sinus cavernosus.
Nach dem Eingriff verbesserte sich der IOD auf 20 mmHg OD und 10 mmHg OS. Der Patient zeigte eine Verbesserung der Proptosis, Chemosis und der venösen Pulsationen beidseitig. Nachdem die Schwellung der Augenhöhle einige Tage später abgeklungen war, wurde der Patient einer Orbitabodenfraktur mit Verplattung der beidseitigen unteren Augenhöhlenränder unterzogen.
Die Sehschärfe des Patienten war bei der Erstvorstellung aufgrund der Schwere seiner Verletzungen und des Sedierungsstatus nicht beurteilbar. Nach dem Wickeln des CCF und der Reparatur der Gesichtsfrakturen war die Sehkraft des Patienten auf dem rechten Auge nur noch schwach ausgeprägt und auf dem linken Auge exzentrisch 20/100. Bei der einmonatigen Nachuntersuchung des Patienten betrug die Sehschärfe keine Lichtwahrnehmung auf dem rechten Auge und 20/50 auf dem linken Auge mit Lochblende. Er hatte beidseitig starre Pupillen. Die Nachuntersuchung zeigte eine Blässe des rechten Sehnervenkopfes. Der Patient hatte außerdem eine partielle Ophthalmoplegie am rechten Auge und Lähmungen des linken Hirnnervs III und IV (Abbildung 4). Er war exotrop und hatte eine linke Oberlidptose mit schlechter Levatorfunktion (MRD1 = – 4 mm) (Abbildung 5). Der Patient berichtete, dass er sein Kinn anheben und das linke Augenlid offen halten musste, um aus dem linken Auge sehen zu können. Es wurde eine Ptosereparatur mit Frontalisschlinge links empfohlen, und der Patient unterzog sich erfolgreich der Operation. Die Ptosis besserte sich, obwohl er noch Bewegungsdefizite aufwies, und er wurde aus der Augenklinik entlassen (Abbildung 6).
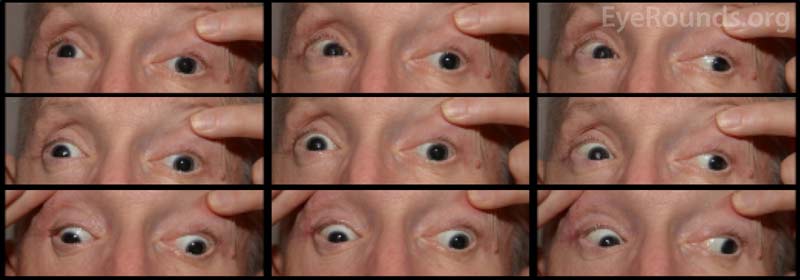
Abbildung 4. Externe Aufnahme der neun kardinalen Blickpositionen, die eine partielle Ophthalmoplegie des rechten Auges und Lähmungen des linken Hirnnervs III und IV zeigt.
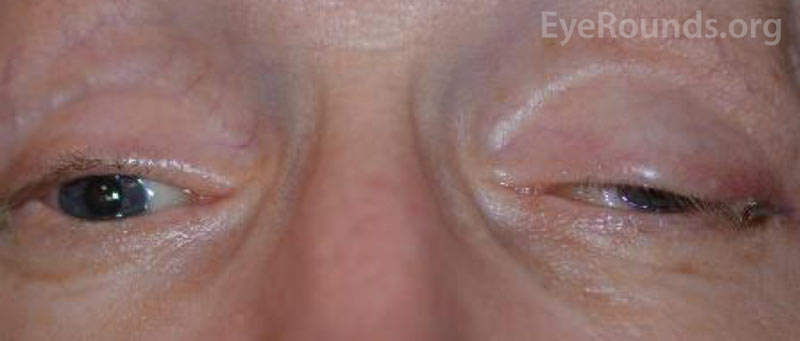
Abbildung 5. Externes Foto des Patienten im primären Blickwinkel. Man beachte die Exotropie des Patienten und die Ptosis des linken Oberlids.
Abbildung 6. Die externe Aufnahme zeigt die Verbesserung der linken Oberlidptose nach der Frontalisschlingenoperation. Es bestehen persistierende Motilitätsdefizite in beiden Augen (linkes Auge schlimmer als rechtes), sekundär zur CN III-Lähmung – mit restlicher CN VI-Innervation
DIAGNOSE
Akute traumatische direkte kavernöse Fistel der Halsschlagader, mit multiplen beidseitigen Hirnnervenlähmungen und beidseitigen (rechts > links) Optikusneuropathien aufgrund von erhöhtem Augeninnendruck und Ischämie
DISKUSSION
Pathophysiologie/Etiologie/Epidemiologie
Eine kavernöse Karotisfistel (CCF) ist ein abnormaler Durchgang zwischen dem venösen Sinus cavernosus und der Arteria carotis interna. CCFs werden auf der Grundlage ihrer Pathophysiologie in zwei Haupttypen eingeteilt: direkte (Typ A) und indirekte (Typ B-D), wie in Abbildung 1 dargestellt.
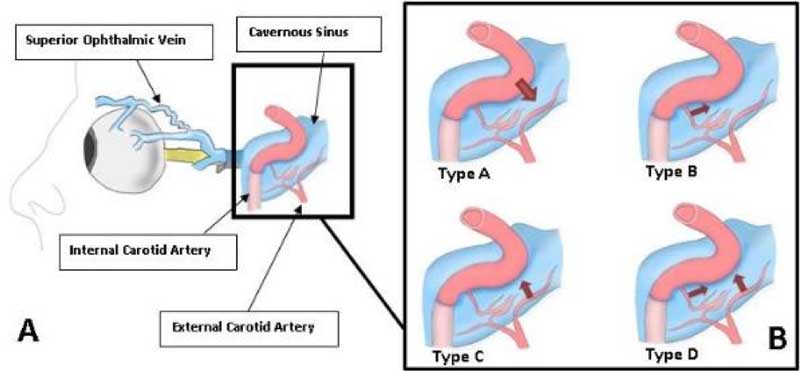
Abbildung 7. Arten von kavernösen Fisteln der Halsschlagader. (Mit freundlicher Genehmigung von Richard A. Robbinson, M.D., Southwest Journal of Pulmonary and Critical Care)
Direkte kavernöse Fisteln
Die kavernöse Fistel vom Typ A ist das Ergebnis eines Risses in der inneren Karotiswand, der eine einzelne Fistel mit hohem Durchfluss verursacht, die die innere Karotisarterie und den Sinus cavernosus direkt verbindet.
Indirekte CCFs
Indirekte CCFs sind Fisteln mit geringem Durchfluss zwischen meningealen Ästen des inneren Halsschlagader-Systems und dem Sinus cavernosus. Indirekte CCFs haben in der Regel milde Symptome wie erweiterte Bindehautgefäße und Proptosis. Der Krankheitsverlauf kann chronisch sein, was eine Verzögerung der Diagnose und Behandlung zur Folge hat.
- Typ B CCF ist ein duraler Shunt zwischen intrakavernösen Ästen der Arteria carotis interna und dem Sinus cavernosus.
- Typ C CCF ist eine Verbindung zwischen meningealen Ästen der A. carotis externa und dem Sinus cavernosus.
- Typ D CCF ist ein duraler Shunt zwischen meningealen Ästen sowohl der A. carotis interna als auch der A. carotis externa und dem Sinus cavernosus.
CCFs vom Typ A sind die häufigste Form der CCF nach einem Kopftrauma. McManus et al. fanden heraus, dass direkte CCFs vom Typ A bei bis zu 4 % der Patienten mit einer Schädelbasilarfraktur auftreten. Eine direkte CCF kann als Folge einer spontanen Ruptur eines Aneurysmas der Arteria carotis interna oder einer arteriellen Dissektion auftreten. Bei einer CCF vom Typ A fließt der hohe Druck im inneren Karotissystem in den venösen Sinus cavernosus und führt zu einer ophthalmo-venösen Hypertonie und Pulsationen, die Kennzeichen einer CCF sind.
Die Inzidenz einer verminderten Sehschärfe oder eines Sehverlusts aufgrund einer CCF schwankt Berichten zufolge zwischen 29 % und 63 %. Der Mechanismus der Sehbeeinträchtigung durch eine CCF steht im Zusammenhang mit der Entstehung einer ophthalmo-venösen Hypertonie, die zu einer Anoxie des stagnierenden Flusses führt, die eine Ischämie des Sehnervs verursacht. Eine mechanische Kompression des Sehnervs, die entweder durch einen erhöhten Augeninnendruck oder einen erweiterten Sinus cavernosus verursacht wird, kann ebenfalls zu einer Optikusneuropathie führen. Eine rasche Diagnose und Intervention sind bei allen CCF-Patienten von entscheidender Bedeutung, um irreversible Schäden am Sehvermögen zu verhindern.
Anzeichen/Symptome
Patienten mit direkter CCF zeigen oft akut klinische Anzeichen und Symptome, die schwerer sind als bei indirekter CCF. Zu den häufigsten Anzeichen einer direkten CCF gehören ein plötzlich auftretender erhöhter Augeninnendruck, eine Verstopfung der Bindehautvenen, eine Chemose und orbitale Blutergüsse. Eine direkte CCF-Fistel mit hohem Durchfluss kann auch zu einer progressiven pulsierenden Proptosis führen. Patienten mit CCFs berichten häufig über Kopfschmerzen, verminderte Sehschärfe und Diplopie. CCFs können zu neuro-ophthalmologischen Komplikationen wie Ophthalmoplegie und Hirnnervenlähmungen führen.
In einer retrospektiven Studie über 11 traumatische CC-Fisteln waren die häufigsten klinischen Anzeichen Proptose, erweiterte Bindehautgefäße und ein orbitaler Bruit, die alle bei 100 % der Patienten gefunden wurden. Der zweithäufigste klinische Befund war eine Bindehautchemose, die bei 10 Patienten auftrat. Acht der 11 Patienten hatten eine Lähmung des sechsten Nervs, 5 hatten eine Lähmung des dritten Nervs und 5 eine Lähmung des vierten Nervs. Ein efferenter Pupillendefekt, der auf eine Lähmung des dritten Nervs zurückzuführen war, trat bei 5 Patienten auf. Zu den weniger häufigen Befunden gehörten ein erhöhter Augeninnendruck (3 Patienten), ein Sehverlust (2 Patienten), ein Papillenödem (2 Patienten) und erweiterte Netzhautgefäße (4 Patienten).
Bildgebung/Behandlung/Management
Die zerebrale Angiographie gilt als Goldstandard für die Diagnose einer CCF. Nicht-invasive bildgebende Verfahren wie die Computertomographie-Angiographie und die Magnetresonanz-Angiographie können bei der Verdachtsdiagnose einer CCF helfen, bestätigen aber nicht definitiv das Vorhandensein einer CCF.
Eine konservative Behandlung, wie z. B. die externe manuelle Kompression der ipsilateralen Halsschlagader mehrmals täglich für 4-6 Wochen, kann bei der Behandlung von indirekten CCFs mit geringem Fluss wirksam sein. Es wurde berichtet, dass sich bei 20-60 % der Patienten mit indirekten CCFs die Fistel spontan zurückbildet. Bei einer konservativen Behandlung ist eine engmaschige Überwachung mit regelmäßigen Sehtests, Augeninnendruckmessungen und fundoskopischen Untersuchungen wichtig. Eine konservative Behandlung ist jedoch oft unwirksam bei der Behandlung direkter, hochfließender CCF.
Der endovaskuläre Verschluss der Fistel ist das primäre Ziel bei der Behandlung direkter CCF. Das Coiling oder die Verwendung von flüssigen Emboliemitteln sind die vorherrschenden Methoden zur Verödung von CCFs. Nicht klebende flüssige Emboliemittel, wie Ethylen-Vinylalkohol-Copolymer (Onyx®), haben einige Vorteile gegenüber Coils gezeigt. Ein flüssiges Emboliemittel kann aufgrund seiner allmählichen Polymerisationseigenschaften langsamer und gezielter injiziert werden, wodurch sich die Notwendigkeit einer wiederholten Verabreichung verringert. Flüssige Emboliemittel dringen jedoch tief in das Gefäßsystem ein und können Komplikationen wie Thrombosen und Schwellungen nach der Injektion verursachen, die zu einer vorübergehenden Hirnnervenischämie führen. Der kombinierte Einsatz von Coils und flüssigen Emboliemitteln hat sich als wirksame Behandlungsoption für CCFs erwiesen. In einer Studie wurde bei der Behandlung von 16 Patienten mit einer direkten CCF durch die kombinierte Verwendung von Coils und Emboliemitteln ein erfolgreicher Verschluss aller CCFs mit Auflösung der klinischen Symptome und keiner Verschlechterung der kranialen Neuropathien während einer Nachbeobachtungszeit von 33 Monaten nachgewiesen.
EPIDEMIOLOGIE ODER ETIOLOGIE
|
SIGNALE
|
SYMPTOME
|
TREATMENT/MANAGEMENT
|